「降圧薬」の版間の差分
m 空白、改名:ノート:うっ血#改名提案 |
style , 脚注リンクの追加 |
||
| 1行目: | 1行目: | ||
[[File:Digital Blood Pressure Monitor.jpg|thumb|170px|血圧の管理は二次的疾患の発症予防のために重要である。]] |
[[File:Digital Blood Pressure Monitor.jpg|thumb|170px|血圧の管理は二次的疾患の発症予防のために重要である。]] |
||
'''高血圧治療薬'''(こうけつあつちりょうやく、{{lang-en-short|Anti-hypertensive}})は、[[医薬品]]の分類の一つであり、何らかの原因で[[血圧]]が正常範囲から持続的に逸脱している場合(いわゆる[[高血圧]])、具体的には |
'''高血圧治療薬'''(こうけつあつちりょうやく、{{lang-en-short|Anti-hypertensive}})は、[[医薬品]]の分類の一つであり、何らかの原因で[[血圧]]が正常範囲から持続的に逸脱している場合(いわゆる[[高血圧]])、具体的には収縮期血圧(最高)が140mmHg以上あるいは拡張期血圧(最低)が90mmHg以上の場合に、その血圧を低下させる目的で用いられる治療薬であるが、この基準値は患者の年齢や[[糖尿病]]などの基礎疾患の有無により異なる。また、[[白衣高血圧]]と呼ばれる家庭血圧と診療室血圧の値がそれぞれ異なる値を示す<ref>苅尾七臣、「[https://doi.org/10.2169/naika.96.79 仮面高血圧―病態と治療―]」 日本内科学会雑誌 Vol.96 (2007) No.1 P.79-85, {{DOI|10.2169/naika.96.79}}</ref>状態が[[東北大学]]の今井らによって行われた[[大迫研究]]により明らかにされており<ref>今井潤、「家庭血圧 自由行動下血圧の標準値」 Ther Res 19, 72-79, 1998, {{naid|80010102666}}</ref>、ガイドラインにおいても考慮されている。厚生労働省が行った2014年の調査<ref>[https://www.mhlw.go.jp/toukei/saikin/hw/kanja/14/index.html 平成26年(2014)患者調査の概況] 厚生労働省</ref>によれば、日本の高血圧人口は1,010万8,000人<ref>[http://www.seikatsusyukanbyo.com/statistics/disease/hypertension/ 生活習慣病の調査・統計 「高血圧」] 日本生活習慣病予防協会</ref>に及ぶとも言われ、もはや国民的な疾患であると言える。高血圧は[[生活習慣病]]の一つに位置づけられ、[[自覚症状]]はほとんど認められないものの、血管内皮の障害を起因として[[動脈硬化症]]を発症する原因となり、さらにそこから[[虚血性心疾患]]や[[脳卒中]]など種々の[[合併症]]が引き起こされることから問題となる。 |
||
{{see also|高血圧}} |
|||
高血圧の最終的な治療目的は脳卒中や[[心不全]]などの二次的疾患を予防し、生命予後を改善することにある。高血圧の発症には食生活や喫煙などの生活習慣が大きく関与することから、基本的にはこれらを改善することによる治療(非薬物療法)が試みられるが、目標値が達成不可能である場合には薬物治療が行われることになる。血圧のコントロールは[[自律神経系]]や[[レニン]]-[[アンジオテンシン]]系(RA系)をはじめとした液性因子などによって行われており、現在発売されている降圧薬は主にこれらの機構をターゲットとしている。 |
高血圧の最終的な治療目的は脳卒中や[[心不全]]などの二次的疾患を予防し、生命予後を改善することにある。高血圧の発症には食生活や喫煙などの生活習慣が大きく関与することから、基本的にはこれらを改善することによる治療(非薬物療法)が試みられるが、目標値が達成不可能である場合には薬物治療が行われることになる。血圧のコントロールは[[自律神経系]]や[[レニン]]-[[アンジオテンシン]]系(RA系)をはじめとした液性因子などによって行われており、現在発売されている降圧薬は主にこれらの機構をターゲットとしている。 |
||
| 8行目: | 10行目: | ||
;降圧薬の投与量は低用量から開始する。 |
;降圧薬の投与量は低用量から開始する。 |
||
:低用量から高用量への増加よりも[[相乗効果|シナジー]]を期待して併用療法を行った方が効果が高いと考えられている。 |
:低用量から高用量への増加よりも[[相乗効果|シナジー]]を期待して併用療法を行った方が効果が高いと考えられている。 |
||
;II度以上(160/100mmHg以上)の高血圧では最初から併用療法を考慮する。 |
;II度以上(160/100mmHg 以上)の高血圧では最初から併用療法を考慮する。 |
||
:併用法としてはRA系抑制薬と[[Ca拮抗薬]]、RA系抑制薬と[[利尿薬]]、Ca拮抗薬と利尿薬、[[βブロッカー]]とCa拮抗薬などがあげられる。 |
:併用法としてはRA系抑制薬と[[Ca拮抗薬]]、RA系抑制薬と[[利尿薬]]、Ca拮抗薬と利尿薬、[[βブロッカー]]とCa拮抗薬などがあげられる。 |
||
;最初に投与した降圧薬で降圧効果が得られなければ作用機序の異なる降圧薬に変更する。 |
;最初に投与した降圧薬で降圧効果が得られなければ作用機序の異なる降圧薬に変更する。 |
||
| 14行目: | 16行目: | ||
高血圧の薬物治療は通常、単剤あるいは低用量の2剤から開始され、降圧作用が不十分な場合には用量の増大か多剤への変更、異なる作用機序を持つ降圧薬との併用療法などが行われる。 |
高血圧の薬物治療は通常、単剤あるいは低用量の2剤から開始され、降圧作用が不十分な場合には用量の増大か多剤への変更、異なる作用機序を持つ降圧薬との併用療法などが行われる。 |
||
また、一概に高血圧治療薬といっても多くの種類が存在し、これらの作用機序・薬効・[[薬価]]は様々である。高血圧の初期薬物治療においてどのような薬物を用いるかは大規模な[[臨床試験]]の結果や[[ガイドライン]]に沿って行われる。高血圧の診療ガイドラインはWHO/ISH( |
また、一概に高血圧治療薬といっても多くの種類が存在し、これらの作用機序・薬効・[[薬価]]は様々である。高血圧の初期薬物治療においてどのような薬物を用いるかは大規模な[[臨床試験]]の結果や[[ガイドライン]]に沿って行われる。高血圧の診療ガイドラインはWHO/ISH(国際高血圧学会)によるものと米国のJNC7が国際的に主流であり、JNC7では[[利尿薬#チアジド系利尿薬]]が他のグループと比較して安価で大きな治療効果が得られることから、その使用が推奨されているが<ref>Chobanian AV et al.(2003)"The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 report."'' [[ジャーナル・オブ・ジ・アメリカン・メディカル・アソシエーション|JAMA]].'' '''289''',2560-72. PMID 12748199</ref><ref>ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group(2002)"Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT)."'' [[ジャーナル・オブ・ジ・アメリカン・メディカル・アソシエーション|JAMA]].'' '''288''',2981-97. PMID 12479763</ref>、治療薬は個々の患者の病歴や合併症の有無などを考慮した上で選択されるべきである。日本においても[[日本高血圧学会]]による高血圧治療ガイドラインが[[2004年]]に作成されており(JSH2004)、2009年1月に改訂版(JSH2009)、2014年2月に改訂版(JSH2014)<ref>{{PDFlink|[https://www.jpnsh.jp/data/jsh2014/jsh2014v1_1.pdf 高血圧治療ガイドライン2014 (JSH2014)]}} 日本高血圧学会</ref>が発行された。国際ガイドラインは欧米での臨床試験をもとに作成されているため、日本人の高血圧治療に当てはめるには不向きな点もあるが、新ガイドラインであるJSH2009ではCASE-J試験やJIKEI-Heart試験、JATOS試験等の国内の臨床試験のデータがエビデンスとして盛り込まれた。 |
||
| ⚫ | また、高血圧の患者では薬物を長期に渡って服用することになり、降圧薬の併用に加えて合併症に対する治療薬も数多く処方され結果として10種類を超えるような薬剤を服用している場合も少なくない。ADVANCE試験により合剤の有用性が示され、日本においてもARBと利尿薬の合剤が認可されている。このような複雑な処方を受けている患者に対して合剤を用い、少しでも薬の種類を少なくすることが[[アドヒアランス]]の改善に結びつくと考えられている<ref>Bangalore S, Kamalakkannan G, Parkar S and Messerli FH.(2007)"Fixed-dose combinations improve medication compliance: a meta-analysis."''Am.J.Med.'' '''120''', 713-9. PMID 17679131</ref>。 |
||
なお、JSH2004からJSH2009への変更点は以下のような点である。(1)α遮断薬の主要降圧薬からの除外。(2)血圧値に加えて心血管障害、[[メタボリックシンドローム]]、[[慢性腎臓病]](CKD)などの危険因子を考慮して3群にリスク層別化を行い、治療方針を決定。(3)降圧目標の設定。 |
|||
| ⚫ | また、高血圧の患者では薬物を長期に渡って服用することになり、降圧薬の併用に加えて合併症に対する治療薬も数多く処方され結果として10種類を超えるような薬剤を服用している場合も少なくない。 |
||
== 治療薬の種類 == |
== 治療薬の種類 == |
||
| 25行目: | 25行目: | ||
[[利尿薬]](利尿降圧薬)は尿量を増加させるための医薬品である。そもそも[[尿]]とは[[血液]]中の不純物を除去するための機構であり、生体内で産生される老廃物は[[腎臓]]の[[糸球体]]で濾過されたのち尿中に排出される。一方、尿は体外への水分排泄の役割も担っている。尿量が少なく循環血液量が多い状態では血圧が高くなるため、利尿薬による水分排泄は降圧効果を示す。 |
[[利尿薬]](利尿降圧薬)は尿量を増加させるための医薬品である。そもそも[[尿]]とは[[血液]]中の不純物を除去するための機構であり、生体内で産生される老廃物は[[腎臓]]の[[糸球体]]で濾過されたのち尿中に排出される。一方、尿は体外への水分排泄の役割も担っている。尿量が少なく循環血液量が多い状態では血圧が高くなるため、利尿薬による水分排泄は降圧効果を示す。 |
||
糸球体濾過を受けた血液由来の水分は[[尿細管]]へと移行する。尿細管は糸球体に近い方から[[近位尿細管]]、[[ヘンレ係蹄]](下行脚および上行脚)、[[遠位尿細管]]、[[集合管]]と呼ばれ、[[膀胱]]へと流れ込む。[[糸球体 |
糸球体濾過を受けた血液由来の水分は[[尿細管]]へと移行する。尿細管は糸球体に近い方から[[近位尿細管]]、[[ヘンレ係蹄]](下行脚および上行脚)、[[遠位尿細管]]、[[集合管]]と呼ばれ、[[膀胱]]へと流れ込む。[[糸球体]]濾過を受けた水分([[原尿]])の9割はこれらの尿細管壁から回収されることが知られている。これを'''再吸収'''と呼び、再吸収を免れた水分のみが膀胱へと流れつき、尿として排泄される。尿の再吸収はまず尿細管壁に存在するイオン交換体によって[[ナトリウム]][[イオン]](Na{{sup+}})の再吸収によって尿細管内外に[[浸透圧]]差が作られることにより始まる。この浸透圧差を補正するためにNNa{{sup+}}に付随して水も尿細管外へ移動することになり、結果として水分の再吸収が行われる。現在発売されている利尿薬はこれらのイオン交換体の機能を調節することにより水分の再吸収を抑制し、尿量を増加させるものである。 |
||
====チアジド系利尿薬==== |
====チアジド系利尿薬==== |
||
[[File:Hydrochlorothiazide.png|thumb|170px|ヒドロクロロチアジド。]] |
[[File:Hydrochlorothiazide.png|thumb|170px|ヒドロクロロチアジド。]] |
||
チアジド系利尿薬は遠位尿細管においてNa |
チアジド系利尿薬は遠位尿細管においてNa{sup|+}}およびCl{{sup|-}}の再吸収を阻害する。上記に示した通りチアジド系利尿薬はアメリカのガイドライン(JNC7)においてその使用が推奨されており、中程度の利尿作用を有する。併用薬としての低用量のチアジド系利尿薬の使用は有効であるということがALLHAT試験で明らかになっている。(ただしALLHATで用いられたエビデンスのあるチアジド系利尿薬は[[クロルタリドン]])この場合は利尿薬としての使用量よりも少ないことに注意が必要である。 |
||
チアジド系利尿薬は添付文章上は腎機能障害 |
チアジド系利尿薬は添付文章上は腎機能障害(Cr ≧ 2.0)、[[低カリウム血症]]、[[痛風]]が認められる場合は使用禁忌であり、[[妊娠]]、耐糖能機能障害の場合は慎重投与ということになっている。しかしこれは利尿薬として使用する場合であり、降圧薬としてチアジド系利尿薬を用いる場合は利尿作用を期待する場合の{{分数|1|4}}〜{{分数|1|2}}量の併用となるため低カリウム血症、[[高尿酸血症]]、耐糖能障害といった不利益は最小限に抑えることができるとされている。それでも障害が重度の場合は[[カリウム保持性利尿薬]]や[[ロサルタン]]、[[シルニジピン]]、[[アロプリノール]]を併用する場合もある。ただ、作用機序の問題からCr ≧ 2.0で降圧効果、利尿効果ともに無効になってしまうことは変わりない。 |
||
低用量チアジド系利尿薬は短期的には循環血症量を減少させるが長期的には末梢血管抵抗を低下させることで降圧を行うと考えられている。ADVANCE studyではACEとチアジド系利尿薬の併用薬と偽薬を比較し[[アドビアランス]]は同等であったため、利尿作用による不便さは長期的には問題とならないことが示唆されている。 |
低用量チアジド系利尿薬は短期的には循環血症量を減少させるが長期的には末梢血管抵抗を低下させることで降圧を行うと考えられている。ADVANCE studyではACEとチアジド系利尿薬の併用薬と偽薬を比較し[[アドビアランス]]は同等であったため、利尿作用による不便さは長期的には問題とならないことが示唆されている。 |
||
代謝面の不利益から単純に高血圧治療を行うときには[[βブロッカー]]との併用は推奨されていない。また腎障害時 |
代謝面の不利益から単純に高血圧治療を行うときには[[βブロッカー]]との併用は推奨されていない。また腎障害時(Cr ≧ 2.0)で利尿薬を使用する場合はループ利尿薬となるが、利尿作用が強い割に降圧作用は弱い傾向がある。ただし、うっ血性心不全が認められるときはうっ血の解除には有効であるためループ利尿薬を積極的に使用する。 |
||
[[代謝性アルカローシス]]は、明らかな[[血圧]]降下作用を惹起すると指摘されている。この作用がチアジド系降圧剤の降圧機序の一因子であることが指摘されている<ref> |
[[代謝性アルカローシス]]は、明らかな[[血圧]]降下作用を惹起すると指摘されている。この作用がチアジド系降圧剤の降圧機序の一因子であることが指摘されている<ref>竹越襄、[https://doi.org/10.1253/jcj.32.1331 高血圧症に関する研究(第I報) : 酸塩基平衡の循環動態因子におよぼす影響について] Japanese Circulation Journal、1968年 32巻 9号 p.1331-1346, {{doi|10.1253/jcj.32.1331}}</ref>。 |
||
プレミネントなどARBとチアジド系利尿薬との合剤も販売されている |
プレミネントなどARBとチアジド系利尿薬との合剤も販売されている |
||
*[[トリクロルメチアジド]](Trichlormethiazide フルイトランなど、一日 |
* [[トリクロルメチアジド]](Trichlormethiazide フルイトランなど、一日 1〜2mg) |
||
*[[ヒドロクロロチアジド]](Hydrochlorothiazide ダイクロライドなど、一日12. |
* [[ヒドロクロロチアジド]](Hydrochlorothiazide ダイクロライドなど、一日 12.5〜25mg) |
||
*チアジド類似利尿薬 |
* チアジド類似利尿薬 |
||
**[[メフルシド]] |
** [[メフルシド]](Mefruside) |
||
**[[インダパミド]](Indapamide, ナトリックス)…最もエビデンスの報告されている利尿薬 |
** [[インダパミド]](Indapamide, ナトリックス)…最もエビデンスの報告されている利尿薬 |
||
**[[メチクラン]] |
** [[メチクラン]](Meticrane) |
||
**[[クロルタリドン]] |
** [[クロルタリドン]](Chlortalidone) |
||
**[[トリパミド]] |
** [[トリパミド]](Tripamide) |
||
====ループ利尿薬==== |
====ループ利尿薬==== |
||
[[File:Furosemide.svg|thumb|170px|フロセミド。]] |
[[File:Furosemide.svg|thumb|170px|フロセミド。]] |
||
ループ利尿薬は強力な利尿作用を有しているが、降圧作用はそれほど強くない。[[ヘンレのループ|ヘンレ係蹄]]上行脚においてNa |
ループ利尿薬は強力な利尿作用を有しているが、降圧作用はそれほど強くない。[[ヘンレのループ|ヘンレ係蹄]]上行脚においてNa{{sup|+}}の再吸収に関与している{{chem|Na|+|/K|+|/2Cl|-}}共輸送系を阻害する。これにより尿細管内外の浸透圧差が緩和され、下行脚における水の再吸収が抑制される。 |
||
*[[フロセミド]](Furosemide,ラシックス) |
* [[フロセミド]](Furosemide,ラシックス) |
||
*[[トラセミド]] (Torasemide,ルプラック) |
* [[トラセミド]] (Torasemide,ルプラック) |
||
*[[ブメタニド]] |
* [[ブメタニド]](Bumetanide) |
||
*[[エタクリン酸]] |
* [[エタクリン酸]](Ethacrynic Acid) |
||
====カリウム保持性利尿薬==== |
====カリウム保持性利尿薬==== |
||
| 66行目: | 66行目: | ||
=== カルシウム拮抗薬 === |
=== カルシウム拮抗薬 === |
||
{{main|カルシウム拮抗剤}} |
{{main|カルシウム拮抗剤}} |
||
[[カルシウム拮抗薬]]({{lang-en-short|Calcium Channel Blocker, CCB}})は、血管平滑筋細胞の細胞膜上に存在する電位依存性カルシウム |
[[カルシウム拮抗薬]]({{lang-en-short|Calcium Channel Blocker, CCB}})は、血管平滑筋細胞の細胞膜上に存在する電位依存性カルシウム(Ca)[[イオンチャネル]]を阻害する薬物であり、その化学構造からジヒドロピリジン系と非ジヒドロピリジン系に細分類される。筋肉の収縮にはイオンチャネルを介した細胞内へのCa{{sup|2+}}の取り込みが大きな役割を担っており、Ca{{sup|2+}}の取り込みが低下すると平滑筋の収縮が減弱化し、血圧の低下につながる。2008年現在、臨床での使用目的に発売されているカルシウム拮抗薬は全てL型カルシウムチャネルを阻害するものであるが、カルシウム拮抗薬の中でもシルニジピンのみ交感神経細胞膜に存在するN型カルシウムチャネルも阻害する作用がある。下記に示した以外に非ジヒドロピリジン系の薬剤として[[ベラパミル]]が知られているが、日本では高血圧に対する適応は認可されておらず、[[不整脈]]や[[虚血性心疾患]]に対して用いられている。血管への作用としては静脈より動脈の平滑筋に作用が強く出る。特に[[細動脈レベル]]で効果が発現していると考えられている。腎臓では輸入細動脈の拡張を行うため、糸球体内圧を上昇させる可能性があり、腎硬化症の進展予防としてはふさわしくないと考えられている。心臓では[[洞房結節]]の興奮頻度の減少や[[房室結節]]の伝導抑制が効果があることが知られている。効果発現が比較的早いため、その他の薬物を積極的に用いる理由がない場合に第一選択として用いられることが多い。カルシウム拮抗薬は薬物代謝酵素である[[CYP3A4]]を介した代謝を受けることが知られており、同酵素を阻害する薬物の併用により血中濃度の上昇が生じる可能性がある。[[グレープフルーツジュース]]中に含まれる成分も小腸粘膜のCYP3A4を阻害することが知られており、CCBを服用中の患者に対してはグレープフルーツジュースの摂取を避けるように指導する。 |
||
カルシウム拮抗薬で降圧薬として用いられるのはジヒドロピリジン系である。冠痙縮(異型[[狭心症]])が多い日本では第一選択となる場合が多い。カルシウム拮抗薬は降圧効果が高く、利尿薬、βブロッカーよりも脳卒中の発症のリスクが低くなることが知られている。特にアムロジピンは最も半減期が長く、長時間作用型であり、血管拡張に伴う反射性の交感神経刺激作用が少ないため頻用されている。しかしアムロジピンには腎機能悪化抑制効果、蛋白尿抑制効果は少ないとされている。蛋白尿抑制効果は[[シルニジピン]](アテレック)、エホニジピン(ランデル)、アゼルニジピン(カルブロック)で報告されている。今日ではエビデンス、医療経済の面から[[利尿薬]]も再評価されているが、高尿酸血症の改善作用を持つカルシウム拮抗薬はほとんどない。例外はシルニジピンであり、尿酸低下作用をもち、利尿薬と併用しやすい(ARBでは |
カルシウム拮抗薬で降圧薬として用いられるのはジヒドロピリジン系である。冠痙縮(異型[[狭心症]])が多い日本では第一選択となる場合が多い。カルシウム拮抗薬は降圧効果が高く、利尿薬、βブロッカーよりも脳卒中の発症のリスクが低くなることが知られている。特にアムロジピンは最も半減期が長く、長時間作用型であり、血管拡張に伴う反射性の交感神経刺激作用が少ないため頻用されている。しかしアムロジピンには腎機能悪化抑制効果、蛋白尿抑制効果は少ないとされている。蛋白尿抑制効果は[[シルニジピン]](アテレック)、エホニジピン(ランデル)、アゼルニジピン(カルブロック)で報告されている。今日ではエビデンス、医療経済の面から[[利尿薬]]も再評価されているが、高尿酸血症の改善作用を持つカルシウム拮抗薬はほとんどない。例外はシルニジピンであり、尿酸低下作用をもち、利尿薬と併用しやすい(ARBではロサルタンのみが尿酸低下作用をもち、利尿薬との合剤が発売されている)。 |
||
====ジヒドロピリジン系==== |
====ジヒドロピリジン系==== |
||
[[File:Amlodipine.png|thumb|170px|アムロジピン。]] |
[[File:Amlodipine.png|thumb|170px|アムロジピン。]] |
||
[[ニフェジピン]](アダラートなど)や[[ニカルジピン]](ペルジピンなど)や[[アムロジピン]](アムロジンやノルバスク)が含まれる分類である。ニフェジピンはL型カルシウムチャネルのN部位に結合する。血管拡張作用、降圧作用が強く、心筋への作用がほとんどない。高血圧や冠動脈痙縮症、狭心症でよく用いられる。陰性変力作用や催不整脈作用はほとんどないと考えられている。ニフェジピンは作用発現が早すぎて、心拍数の上昇が認められることがあったが、アダラートLなどは徐放剤とすることでその問題点を克服している。アダラートカプセルは徐放剤ではないため高血圧緊急症における迅速な降圧の際に以前は用いられたが、過剰な降圧を来したり、かえって虚血性心疾患を誘発したりする可能性があり、現在は勧められない。ニカルジピンは安定した点滴静注が可能であるため、病棟では好まれる。ペルジピンの1アンプルは10mg/10mlである。維持量が |
[[ニフェジピン]](アダラートなど)や[[ニカルジピン]](ペルジピンなど)や[[アムロジピン]](アムロジンやノルバスク)が含まれる分類である。ニフェジピンはL型カルシウムチャネルのN部位に結合する。血管拡張作用、降圧作用が強く、心筋への作用がほとんどない。高血圧や冠動脈痙縮症、狭心症でよく用いられる。陰性変力作用や催不整脈作用はほとんどないと考えられている。ニフェジピンは作用発現が早すぎて、心拍数の上昇が認められることがあったが、アダラートLなどは徐放剤とすることでその問題点を克服している。アダラートカプセルは徐放剤ではないため高血圧緊急症における迅速な降圧の際に以前は用いられたが、過剰な降圧を来したり、かえって虚血性心疾患を誘発したりする可能性があり、現在は勧められない。ニカルジピンは安定した点滴静注が可能であるため、病棟では好まれる。ペルジピンの1アンプルは10mg/10mlである。維持量が2〜10γであるため、体重が50Kgならば1γは原液で3ml/hrに相当する。原液2ml/hrから開始しスケーリング対応で2〜20ml/hrの範囲で維持することが多い。副作用に頻脈性不整脈があるため心不全を合併している場合は0.5γである1.5ml/hrという低用量からスタートするのが無難である。 |
||
*[[アムロジピン]](Amlodipine アムロジン、ノルバスクなど) |
* [[アムロジピン]](Amlodipine アムロジン、ノルバスクなど) |
||
*[[フェロジピン]](Felodipine) |
* [[フェロジピン]](Felodipine) |
||
*[[ニカルジピン]](Nicardipine ペルジピンなど) |
* [[ニカルジピン]](Nicardipine ペルジピンなど) |
||
*[[ニフェジピン]](Nifedipine アダラートなど) |
* [[ニフェジピン]](Nifedipine アダラートなど) |
||
*[[ニモジピン]](Nimodipine) |
* [[ニモジピン]](Nimodipine) |
||
*[[ニトレンジピン]](Nitrendipine) |
* [[ニトレンジピン]](Nitrendipine) |
||
*[[ニルバジピン]](Nilvadipine) |
* [[ニルバジピン]](Nilvadipine) |
||
*[[アラニジピン]](Aranidipine) |
* [[アラニジピン]](Aranidipine) |
||
*[[アゼルニジピン]](Azelnidipine カルブロックなど) |
* [[アゼルニジピン]](Azelnidipine カルブロックなど) |
||
*[[マニジピン]](Manidipine カルスロットなど) |
* [[マニジピン]](Manidipine カルスロットなど) |
||
*[[バルニジピン]](Barnidipine) |
* [[バルニジピン]](Barnidipine) |
||
*[[エホニジピン]](Efonidipine ランデルなど) |
* [[エホニジピン]](Efonidipine ランデルなど) |
||
*[[シルニジピン]](Cilnidipine アテレックなど) |
* [[シルニジピン]](Cilnidipine アテレックなど) |
||
*[[ベニジピン]](Benidipine コニールなど) |
* [[ベニジピン]](Benidipine コニールなど) |
||
====非ジヒドロピリジン系==== |
====非ジヒドロピリジン系==== |
||
ベンゾチアゼピン系とフェニルアルキルアミン系が含まれるがフェニルアルキルアミン系は降圧薬として使用することはほとんどない。ベンゾチアゼピン系には[[ジルチアゼム]](ヘルベッサーなど)が含まれる。ジルチアゼムはL型カルシウムチャネルのD部位に結合する。[[ベラパミル]]が結合するV部位とは重なっているため併用すると効果が落ちる原因となる。心臓にも血管にも作用する。マイルドな降圧、徐脈作用を期待するときに用いることがある。房室伝道の抑制、徐脈の作用としてはベラパミルに劣るため、PSVTの停止などではあまり用いない。静注を行うのは高血圧性緊急症と不安定狭心症の時が多い。ヘルベッサー1アンプルには50mgが含まれているために3Aを5%ブドウ糖液で溶解させると1.5mg/mlとなる。体重が50Kgの場合は1γが3mg/hrとなるため2ml/hrで投与すると1γ投与となる。高血圧性緊急症では |
ベンゾチアゼピン系とフェニルアルキルアミン系が含まれるがフェニルアルキルアミン系は降圧薬として使用することはほとんどない。ベンゾチアゼピン系には[[ジルチアゼム]](ヘルベッサーなど)が含まれる。ジルチアゼムはL型カルシウムチャネルのD部位に結合する。[[ベラパミル]]が結合するV部位とは重なっているため併用すると効果が落ちる原因となる。心臓にも血管にも作用する。マイルドな降圧、徐脈作用を期待するときに用いることがある。房室伝道の抑制、徐脈の作用としてはベラパミルに劣るため、PSVTの停止などではあまり用いない。静注を行うのは高血圧性緊急症と不安定狭心症の時が多い。ヘルベッサー1アンプルには50mgが含まれているために3Aを5%ブドウ糖液で溶解させると1.5mg/mlとなる。体重が50Kgの場合は1γが3mg/hrとなるため2ml/hrで投与すると1γ投与となる。高血圧性緊急症では5〜15γで不安定狭心症では1〜5γで維持される。ベンゾチアゼピン系と[[ベンゾジアゼピン系]]は名称が似ているがまったく異なることに注意。 |
||
*[[ジルチアゼム]] |
* [[ジルチアゼム]](Diltiazem) |
||
=== アンジオテンシン変換酵素阻害薬 |
=== アンジオテンシン変換酵素阻害薬(ACEI) === |
||
[[File:Captopril skeletal.svg|thumb|170px|カプトプリル。]] |
[[File:Captopril skeletal.svg|thumb|170px|カプトプリル。]] |
||
[[アンジオテンシン変換酵素]] |
[[アンジオテンシン変換酵素]](ACE)は生理活性ペプチドであり昇圧作用を有する[[アンジオテンシン]]IIの産生に関与している。さらに、ACEは降圧物質である[[ブラジキニン]]の分解に関与する酵素[[キニナーゼ]]IIと同等であり、ACE阻害薬はこの酵素活性を阻害することにより、アンジオテンシンIIの産生抑制とブラジキニンの分解抑制をもたらし、結果として降圧作用を示す。ACE阻害薬やARBは輸出細動脈を拡張させ糸球体内圧を低下させ蛋白尿の減少を行う作用がある(腎保護作用)。このため慢性腎臓病、糖尿病性腎症でARBと同様に好まれる傾向がある。またACE阻害薬は心臓のリモデリング防止作用、心筋梗塞の再発予防、心不全患者の予後改善効果があると考えられている。また[[Ca拮抗薬]]と同様の脳卒中予防効果もあるとされている。空咳の副作用が有名であり、ARBに劣るイメージがあるが心保護作用のエビデンスはACEIの方が豊富である。[[心房細動]]の抑制効果も知られている。特にイミダプリル(タナトリル)は糖尿病性腎症に適応がある。 |
||
*[[カプトプリル]](Captopril カプトリルなど) |
* [[カプトプリル]](Captopril カプトリルなど) |
||
*[[リシノプリル]](Lisinopril ロンゲスなど) |
* [[リシノプリル]](Lisinopril ロンゲスなど) |
||
*[[エナラプリル]](Enalapril レニベースなど) |
* [[エナラプリル]](Enalapril レニベースなど) |
||
*[[デラプリル]](Delapril) |
* [[デラプリル]](Delapril) |
||
*[[ペリンドプリル]](Perindopril コバシルなど) |
* [[ペリンドプリル]](Perindopril コバシルなど) |
||
*[[ベナゼプリル]](Benazepril) |
* [[ベナゼプリル]](Benazepril) |
||
*[[トランドラプリル]](Trandolapril) |
* [[トランドラプリル]](Trandolapril) |
||
*[[キナプリル]](Quinapril) |
* [[キナプリル]](Quinapril) |
||
*[[アラセプリル]](Alacepril) |
* [[アラセプリル]](Alacepril) |
||
*[[イミダプリル]](Imidapril タナトリルなど) |
* [[イミダプリル]](Imidapril タナトリルなど) |
||
*[[テモカプリル]](Temocapril) |
* [[テモカプリル]](Temocapril) |
||
*[[シラザプリル]](Cilazapril) |
* [[シラザプリル]](Cilazapril) |
||
=== アンジオテンシン受容体拮抗薬 |
=== アンジオテンシン受容体拮抗薬 (ARB) === |
||
[[File:Valsartan.svg|thumb|170px|バルサルタン。]] |
[[File:Valsartan.svg|thumb|170px|バルサルタン。]] |
||
上記の機構により産生されたアンジオテンシンIIはアンジオテンシン受容体を介してその作用を発現することが知られている。アンジオテンシン受容体にはサブタイプが存在し、アンジオテンシン受容体拮抗薬({{lang-en-short|Angiotensin Receptor Blocker, ARB}})の降圧作用はAT<sub>1</sub>受容体の遮断に基づく。いずれも妊婦への適応は禁忌である。 |
上記の機構により産生されたアンジオテンシンIIはアンジオテンシン受容体を介してその作用を発現することが知られている。アンジオテンシン受容体にはサブタイプが存在し、アンジオテンシン受容体拮抗薬({{lang-en-short|Angiotensin Receptor Blocker, ARB}})の降圧作用はAT<sub>1</sub>受容体の遮断に基づく。いずれも妊婦への適応は禁忌である。ARBの標準薬はバルサルタン(Valsartan、商品名ディオバンなど) であり、世界で最も汎用され新薬開発時には、比較薬とされている。ACE阻害薬やARBは輸出細動脈を拡張させ糸球体内圧を低下させ蛋白尿の減少を行う作用がある。また、ARB各薬剤のクラスエフェクト以外の作用も注目されており、[[テルミサルタン]](ミカルディスなど)の[[PPARγ]]活性化作用を介した糖・脂質代謝改善作用、ロサルタン(ニューロタンなど)の[[尿酸]]値低下作用等が挙げられる。 |
||
ARBの標準薬はバルサルタン(Valsartan、商品名ディオバンなど) であり、世界で最も汎用され新薬開発時には、比較薬とされている。 |
|||
ACE阻害薬やARBは輸出細動脈を拡張させ糸球体内圧を低下させ蛋白尿の減少を行う作用がある。また、ARB各薬剤のクラスエフェクト以外の作用も注目されており、[[テルミサルタン]](ミカルディスなど)の[[PPARγ]]活性化作用を介した糖・脂質代謝改善作用、[[ロサルタン]](ニューロタンなど)の[[尿酸]]値低下作用等が挙げられる。 |
|||
ARBは空咳のないACEIとほぼ同様なイメージがあったが、イルベサルタン(イルベタン、アバプロなど)は腎症に対して豊富なエビデンスがあり、心不全にACEI、腎不全にARBというイメージを定着させた。 |
ARBは空咳のないACEIとほぼ同様なイメージがあったが、イルベサルタン(イルベタン、アバプロなど)は腎症に対して豊富なエビデンスがあり、心不全にACEI、腎不全にARBというイメージを定着させた。 |
||
* |
* ロサルタン(Losartan ニューロタンなど) |
||
*[[オルメサルタン]](Olmesartan オルメテックなど) |
* [[オルメサルタン]](Olmesartan オルメテックなど) |
||
*[[テルミサルタン]](Telmisartan ミカルディスなど) |
* [[テルミサルタン]](Telmisartan ミカルディスなど) |
||
*[[バルサルタン]](Valsartan ディオバンなど) |
* [[バルサルタン]](Valsartan ディオバンなど) |
||
*[[カンデサルタンシレキセチル]](Candesartan Cilexetil ブロプレスなど) |
* [[カンデサルタンシレキセチル]](Candesartan Cilexetil ブロプレスなど) |
||
*[[イルベサルタン]](Irbesartan イルベタン、アバプロなど) |
* [[イルベサルタン]](Irbesartan イルベタン、アバプロなど) |
||
*[[アジルサルタン]](Azilsartan アジルバなど) |
* [[アジルサルタン]](Azilsartan アジルバなど) |
||
=== 直接的レニン阻害薬 === |
=== 直接的レニン阻害薬 === |
||
[[File:Aliskiren.svg|thumb|170px|アリスキレン。]] |
[[File:Aliskiren.svg|thumb|170px|アリスキレン。]] |
||
| 138行目: | 137行目: | ||
α受容体の遮断薬には非選択的にα受容体を遮断するものと選択的にα<sub>1</sub>受容体のみを遮断するものが存在する。非選択的遮断薬であるトラゾリンおよびフェントラミンはα<sub>2</sub>受容体に対しても阻害作用を示すことから、α<sub>2</sub>受容体を介した抑制的[[フィードバック]]が外れ、シナプス前膜から[[神経伝達物質]]である[[ノルアドレナリン]]の放出が促進される。このノルアドレナリンが循環血中を回り心臓などへ辿りつくとβ受容体の刺激を引き起こし、副作用の原因となる。一方、α<sub>1</sub>受容体の選択的な遮断薬はα<sub>2</sub>受容体遮断作用を持たないことからこのような副次的な効果をもたらしにくい(副作用がないというわけではない)。 |
α受容体の遮断薬には非選択的にα受容体を遮断するものと選択的にα<sub>1</sub>受容体のみを遮断するものが存在する。非選択的遮断薬であるトラゾリンおよびフェントラミンはα<sub>2</sub>受容体に対しても阻害作用を示すことから、α<sub>2</sub>受容体を介した抑制的[[フィードバック]]が外れ、シナプス前膜から[[神経伝達物質]]である[[ノルアドレナリン]]の放出が促進される。このノルアドレナリンが循環血中を回り心臓などへ辿りつくとβ受容体の刺激を引き起こし、副作用の原因となる。一方、α<sub>1</sub>受容体の選択的な遮断薬はα<sub>2</sub>受容体遮断作用を持たないことからこのような副次的な効果をもたらしにくい(副作用がないというわけではない)。 |
||
αブロッカーには心血管系の抑制効果が報告されていないため、高血圧治療薬の第一選択にはならない。しかし[[脂質代謝]]や[[インスリン抵抗性]]を改善するため脂質異常症、メタボリックシンドロームを伴う高血圧では併用薬として用いられることが多い。早朝の血圧上昇が心血管系イベントに関連し、その上昇に交感神経の亢進が関与するとされており早朝高血圧に対してドキサゾシン(カルデナリンなど)が使用されることが多い。また[[前立腺肥大]]が合併している時も好まれる傾向がある。カルデナリンの場合、アドビアランス不良の原因となるのが起立性低血圧の副作用である場合が多く、高齢者での使用では注意が必要である。カルデナリンの維持量は1日 |
αブロッカーには心血管系の抑制効果が報告されていないため、高血圧治療薬の第一選択にはならない。しかし[[脂質代謝]]や[[インスリン抵抗性]]を改善するため脂質異常症、メタボリックシンドロームを伴う高血圧では併用薬として用いられることが多い。早朝の血圧上昇が心血管系イベントに関連し、その上昇に交感神経の亢進が関与するとされており早朝高血圧に対してドキサゾシン(カルデナリンなど)が使用されることが多い。また[[前立腺肥大]]が合併している時も好まれる傾向がある。カルデナリンの場合、アドビアランス不良の原因となるのが起立性低血圧の副作用である場合が多く、高齢者での使用では注意が必要である。カルデナリンの維持量は1日1〜4mg(分1)であるが0.5mgから開始し、徐々に増量していく。起立性低血圧は出現しても数日後に自然消失することも多いが、転倒のリスクがある患者では注意が必要である。 |
||
*[[トラゾリン]](Tolazoline) |
*[[トラゾリン]](Tolazoline) |
||
*[[フェントラミン]](Phentolamine) |
*[[フェントラミン]](Phentolamine) |
||
| 154行目: | 153行目: | ||
[[βブロッカー]]は他の降圧薬に比べて心血管系イベントの抑制効果は低く、高齢者、耐糖能障害者には第一選択とはならない。しかし心臓のリモデリング作用があるために[[狭心症]]、[[心筋梗塞]]、頻脈性[[不整脈]]、大動脈解離、[[心不全]]を合併を合併する[[高血圧]]では良い適応となる。併用療法ではサイアザイド系利尿薬との併用は代謝面で不利益があると考えられている。 |
[[βブロッカー]]は他の降圧薬に比べて心血管系イベントの抑制効果は低く、高齢者、耐糖能障害者には第一選択とはならない。しかし心臓のリモデリング作用があるために[[狭心症]]、[[心筋梗塞]]、頻脈性[[不整脈]]、大動脈解離、[[心不全]]を合併を合併する[[高血圧]]では良い適応となる。併用療法ではサイアザイド系利尿薬との併用は代謝面で不利益があると考えられている。 |
||
添付文章上は[[βブロッカー]]は喘息、高度徐脈では使用禁忌、耐糖能障害、閉塞性肺疾患、末梢動脈疾患にて慎重投与となっている。βブロッカーの使い分けのパラメータとしてはβ<sub>1</sub>選択性、内因性交感神経刺激作用(ISA)、α遮断作用、脂溶性、水溶性といったものがあげられる。おもな使い分けとしては若年中年の狭心症を合併した高血圧の場合はβ<sub>1</sub>選択性のあるテノーミン([[アテノロール]] {{sname||Atenolol}})、メインテート([[ビソプロロール]] {{sname||Bisoprolol}})、アーチスト([[カルベジロール]] {{sname||Carvedilol}})などが好まれる。高齢者で心拍数の低下が気になる場合はセレクトール([[セリプロロール]] {{sname||Celiprolol}})などISAがあるものが好まれる。脂質代謝など代謝面への副作用が気になる場合はαβ遮断薬であるアーチスト( |
添付文章上は[[βブロッカー]]は喘息、高度徐脈では使用禁忌、耐糖能障害、閉塞性肺疾患、末梢動脈疾患にて慎重投与となっている。βブロッカーの使い分けのパラメータとしてはβ<sub>1</sub>選択性、内因性交感神経刺激作用(ISA)、α遮断作用、脂溶性、水溶性といったものがあげられる。おもな使い分けとしては若年中年の狭心症を合併した高血圧の場合はβ<sub>1</sub>選択性のあるテノーミン([[アテノロール]] {{sname||Atenolol}})、メインテート([[ビソプロロール]] {{sname||Bisoprolol}})、アーチスト([[カルベジロール]] {{sname||Carvedilol}})などが好まれる。高齢者で心拍数の低下が気になる場合はセレクトール([[セリプロロール]] {{sname||Celiprolol}})などISAがあるものが好まれる。脂質代謝など代謝面への副作用が気になる場合はαβ遮断薬であるアーチスト(カルベジロール)が好まれ、慢性腎臓病に対する治療にはセロケン([[メトプロロール]] {{sname||Metoprolol}})、アーチストが好まれる。 |
||
==== α<sub>1</sub>β遮断薬 ==== |
==== α<sub>1</sub>β遮断薬 ==== |
||
2018年10月24日 (水) 03:42時点における版

高血圧治療薬(こうけつあつちりょうやく、英: Anti-hypertensive)は、医薬品の分類の一つであり、何らかの原因で血圧が正常範囲から持続的に逸脱している場合(いわゆる高血圧)、具体的には収縮期血圧(最高)が140mmHg以上あるいは拡張期血圧(最低)が90mmHg以上の場合に、その血圧を低下させる目的で用いられる治療薬であるが、この基準値は患者の年齢や糖尿病などの基礎疾患の有無により異なる。また、白衣高血圧と呼ばれる家庭血圧と診療室血圧の値がそれぞれ異なる値を示す[1]状態が東北大学の今井らによって行われた大迫研究により明らかにされており[2]、ガイドラインにおいても考慮されている。厚生労働省が行った2014年の調査[3]によれば、日本の高血圧人口は1,010万8,000人[4]に及ぶとも言われ、もはや国民的な疾患であると言える。高血圧は生活習慣病の一つに位置づけられ、自覚症状はほとんど認められないものの、血管内皮の障害を起因として動脈硬化症を発症する原因となり、さらにそこから虚血性心疾患や脳卒中など種々の合併症が引き起こされることから問題となる。
高血圧の最終的な治療目的は脳卒中や心不全などの二次的疾患を予防し、生命予後を改善することにある。高血圧の発症には食生活や喫煙などの生活習慣が大きく関与することから、基本的にはこれらを改善することによる治療(非薬物療法)が試みられるが、目標値が達成不可能である場合には薬物治療が行われることになる。血圧のコントロールは自律神経系やレニン-アンジオテンシン系(RA系)をはじめとした液性因子などによって行われており、現在発売されている降圧薬は主にこれらの機構をターゲットとしている。
治療薬選択の大まかな考え方
- アドヒアランス向上のため原則としては1日1回投与のものを選ぶ。
- 降圧薬の投与量は低用量から開始する。
- 低用量から高用量への増加よりもシナジーを期待して併用療法を行った方が効果が高いと考えられている。
- II度以上(160/100mmHg 以上)の高血圧では最初から併用療法を考慮する。
- 併用法としてはRA系抑制薬とCa拮抗薬、RA系抑制薬と利尿薬、Ca拮抗薬と利尿薬、βブロッカーとCa拮抗薬などがあげられる。
- 最初に投与した降圧薬で降圧効果が得られなければ作用機序の異なる降圧薬に変更する。
高血圧の薬物治療は通常、単剤あるいは低用量の2剤から開始され、降圧作用が不十分な場合には用量の増大か多剤への変更、異なる作用機序を持つ降圧薬との併用療法などが行われる。
また、一概に高血圧治療薬といっても多くの種類が存在し、これらの作用機序・薬効・薬価は様々である。高血圧の初期薬物治療においてどのような薬物を用いるかは大規模な臨床試験の結果やガイドラインに沿って行われる。高血圧の診療ガイドラインはWHO/ISH(国際高血圧学会)によるものと米国のJNC7が国際的に主流であり、JNC7では利尿薬#チアジド系利尿薬が他のグループと比較して安価で大きな治療効果が得られることから、その使用が推奨されているが[5][6]、治療薬は個々の患者の病歴や合併症の有無などを考慮した上で選択されるべきである。日本においても日本高血圧学会による高血圧治療ガイドラインが2004年に作成されており(JSH2004)、2009年1月に改訂版(JSH2009)、2014年2月に改訂版(JSH2014)[7]が発行された。国際ガイドラインは欧米での臨床試験をもとに作成されているため、日本人の高血圧治療に当てはめるには不向きな点もあるが、新ガイドラインであるJSH2009ではCASE-J試験やJIKEI-Heart試験、JATOS試験等の国内の臨床試験のデータがエビデンスとして盛り込まれた。
また、高血圧の患者では薬物を長期に渡って服用することになり、降圧薬の併用に加えて合併症に対する治療薬も数多く処方され結果として10種類を超えるような薬剤を服用している場合も少なくない。ADVANCE試験により合剤の有用性が示され、日本においてもARBと利尿薬の合剤が認可されている。このような複雑な処方を受けている患者に対して合剤を用い、少しでも薬の種類を少なくすることがアドヒアランスの改善に結びつくと考えられている[8]。
治療薬の種類
利尿薬
利尿薬(利尿降圧薬)は尿量を増加させるための医薬品である。そもそも尿とは血液中の不純物を除去するための機構であり、生体内で産生される老廃物は腎臓の糸球体で濾過されたのち尿中に排出される。一方、尿は体外への水分排泄の役割も担っている。尿量が少なく循環血液量が多い状態では血圧が高くなるため、利尿薬による水分排泄は降圧効果を示す。
糸球体濾過を受けた血液由来の水分は尿細管へと移行する。尿細管は糸球体に近い方から近位尿細管、ヘンレ係蹄(下行脚および上行脚)、遠位尿細管、集合管と呼ばれ、膀胱へと流れ込む。糸球体濾過を受けた水分(原尿)の9割はこれらの尿細管壁から回収されることが知られている。これを再吸収と呼び、再吸収を免れた水分のみが膀胱へと流れつき、尿として排泄される。尿の再吸収はまず尿細管壁に存在するイオン交換体によってナトリウムイオン(NaTemplate:Sup+)の再吸収によって尿細管内外に浸透圧差が作られることにより始まる。この浸透圧差を補正するためにNNaTemplate:Sup+に付随して水も尿細管外へ移動することになり、結果として水分の再吸収が行われる。現在発売されている利尿薬はこれらのイオン交換体の機能を調節することにより水分の再吸収を抑制し、尿量を増加させるものである。
チアジド系利尿薬

チアジド系利尿薬は遠位尿細管においてNa{sup|+}}およびCl-の再吸収を阻害する。上記に示した通りチアジド系利尿薬はアメリカのガイドライン(JNC7)においてその使用が推奨されており、中程度の利尿作用を有する。併用薬としての低用量のチアジド系利尿薬の使用は有効であるということがALLHAT試験で明らかになっている。(ただしALLHATで用いられたエビデンスのあるチアジド系利尿薬はクロルタリドン)この場合は利尿薬としての使用量よりも少ないことに注意が必要である。
チアジド系利尿薬は添付文章上は腎機能障害(Cr ≧ 2.0)、低カリウム血症、痛風が認められる場合は使用禁忌であり、妊娠、耐糖能機能障害の場合は慎重投与ということになっている。しかしこれは利尿薬として使用する場合であり、降圧薬としてチアジド系利尿薬を用いる場合は利尿作用を期待する場合の1⁄4〜1⁄2量の併用となるため低カリウム血症、高尿酸血症、耐糖能障害といった不利益は最小限に抑えることができるとされている。それでも障害が重度の場合はカリウム保持性利尿薬やロサルタン、シルニジピン、アロプリノールを併用する場合もある。ただ、作用機序の問題からCr ≧ 2.0で降圧効果、利尿効果ともに無効になってしまうことは変わりない。
低用量チアジド系利尿薬は短期的には循環血症量を減少させるが長期的には末梢血管抵抗を低下させることで降圧を行うと考えられている。ADVANCE studyではACEとチアジド系利尿薬の併用薬と偽薬を比較しアドビアランスは同等であったため、利尿作用による不便さは長期的には問題とならないことが示唆されている。
代謝面の不利益から単純に高血圧治療を行うときにはβブロッカーとの併用は推奨されていない。また腎障害時(Cr ≧ 2.0)で利尿薬を使用する場合はループ利尿薬となるが、利尿作用が強い割に降圧作用は弱い傾向がある。ただし、うっ血性心不全が認められるときはうっ血の解除には有効であるためループ利尿薬を積極的に使用する。
代謝性アルカローシスは、明らかな血圧降下作用を惹起すると指摘されている。この作用がチアジド系降圧剤の降圧機序の一因子であることが指摘されている[9]。
プレミネントなどARBとチアジド系利尿薬との合剤も販売されている
- トリクロルメチアジド(Trichlormethiazide フルイトランなど、一日 1〜2mg)
- ヒドロクロロチアジド(Hydrochlorothiazide ダイクロライドなど、一日 12.5〜25mg)
- チアジド類似利尿薬
ループ利尿薬

ループ利尿薬は強力な利尿作用を有しているが、降圧作用はそれほど強くない。ヘンレ係蹄上行脚においてNa+の再吸収に関与しているNa+/K+/2Cl−共輸送系を阻害する。これにより尿細管内外の浸透圧差が緩和され、下行脚における水の再吸収が抑制される。
カリウム保持性利尿薬
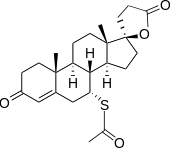
多くの利尿薬はナトリウムの再吸収阻害と共にカリウムの排泄増加を引き起こし、低カリウム血症を副作用としてもつ。カリウム保持性利尿薬は他の利尿薬とは逆にカリウムの補充を行うことができるため、併用することにより血中カリウム値の維持が可能となる。カリウム保持性利尿薬であるスピロノラクトンはステロイドホルモンの一種であるアルドステロンと受容体との結合において拮抗し、Na+/K+交換系の活性化を抑制する。一方、トリアムテレンは集合管においてNa+チャネルを活性化し、細胞内Na+量を増加させる。これによりNa+/K+交換系は抑制される。カリウム保持性利尿薬はこれらの機序を介して利尿作用と血中K+増加作用を示す。
カルシウム拮抗薬
カルシウム拮抗薬(英: Calcium Channel Blocker, CCB)は、血管平滑筋細胞の細胞膜上に存在する電位依存性カルシウム(Ca)イオンチャネルを阻害する薬物であり、その化学構造からジヒドロピリジン系と非ジヒドロピリジン系に細分類される。筋肉の収縮にはイオンチャネルを介した細胞内へのCa2+の取り込みが大きな役割を担っており、Ca2+の取り込みが低下すると平滑筋の収縮が減弱化し、血圧の低下につながる。2008年現在、臨床での使用目的に発売されているカルシウム拮抗薬は全てL型カルシウムチャネルを阻害するものであるが、カルシウム拮抗薬の中でもシルニジピンのみ交感神経細胞膜に存在するN型カルシウムチャネルも阻害する作用がある。下記に示した以外に非ジヒドロピリジン系の薬剤としてベラパミルが知られているが、日本では高血圧に対する適応は認可されておらず、不整脈や虚血性心疾患に対して用いられている。血管への作用としては静脈より動脈の平滑筋に作用が強く出る。特に細動脈レベルで効果が発現していると考えられている。腎臓では輸入細動脈の拡張を行うため、糸球体内圧を上昇させる可能性があり、腎硬化症の進展予防としてはふさわしくないと考えられている。心臓では洞房結節の興奮頻度の減少や房室結節の伝導抑制が効果があることが知られている。効果発現が比較的早いため、その他の薬物を積極的に用いる理由がない場合に第一選択として用いられることが多い。カルシウム拮抗薬は薬物代謝酵素であるCYP3A4を介した代謝を受けることが知られており、同酵素を阻害する薬物の併用により血中濃度の上昇が生じる可能性がある。グレープフルーツジュース中に含まれる成分も小腸粘膜のCYP3A4を阻害することが知られており、CCBを服用中の患者に対してはグレープフルーツジュースの摂取を避けるように指導する。
カルシウム拮抗薬で降圧薬として用いられるのはジヒドロピリジン系である。冠痙縮(異型狭心症)が多い日本では第一選択となる場合が多い。カルシウム拮抗薬は降圧効果が高く、利尿薬、βブロッカーよりも脳卒中の発症のリスクが低くなることが知られている。特にアムロジピンは最も半減期が長く、長時間作用型であり、血管拡張に伴う反射性の交感神経刺激作用が少ないため頻用されている。しかしアムロジピンには腎機能悪化抑制効果、蛋白尿抑制効果は少ないとされている。蛋白尿抑制効果はシルニジピン(アテレック)、エホニジピン(ランデル)、アゼルニジピン(カルブロック)で報告されている。今日ではエビデンス、医療経済の面から利尿薬も再評価されているが、高尿酸血症の改善作用を持つカルシウム拮抗薬はほとんどない。例外はシルニジピンであり、尿酸低下作用をもち、利尿薬と併用しやすい(ARBではロサルタンのみが尿酸低下作用をもち、利尿薬との合剤が発売されている)。
ジヒドロピリジン系

ニフェジピン(アダラートなど)やニカルジピン(ペルジピンなど)やアムロジピン(アムロジンやノルバスク)が含まれる分類である。ニフェジピンはL型カルシウムチャネルのN部位に結合する。血管拡張作用、降圧作用が強く、心筋への作用がほとんどない。高血圧や冠動脈痙縮症、狭心症でよく用いられる。陰性変力作用や催不整脈作用はほとんどないと考えられている。ニフェジピンは作用発現が早すぎて、心拍数の上昇が認められることがあったが、アダラートLなどは徐放剤とすることでその問題点を克服している。アダラートカプセルは徐放剤ではないため高血圧緊急症における迅速な降圧の際に以前は用いられたが、過剰な降圧を来したり、かえって虚血性心疾患を誘発したりする可能性があり、現在は勧められない。ニカルジピンは安定した点滴静注が可能であるため、病棟では好まれる。ペルジピンの1アンプルは10mg/10mlである。維持量が2〜10γであるため、体重が50Kgならば1γは原液で3ml/hrに相当する。原液2ml/hrから開始しスケーリング対応で2〜20ml/hrの範囲で維持することが多い。副作用に頻脈性不整脈があるため心不全を合併している場合は0.5γである1.5ml/hrという低用量からスタートするのが無難である。
- アムロジピン(Amlodipine アムロジン、ノルバスクなど)
- フェロジピン(Felodipine)
- ニカルジピン(Nicardipine ペルジピンなど)
- ニフェジピン(Nifedipine アダラートなど)
- ニモジピン(Nimodipine)
- ニトレンジピン(Nitrendipine)
- ニルバジピン(Nilvadipine)
- アラニジピン(Aranidipine)
- アゼルニジピン(Azelnidipine カルブロックなど)
- マニジピン(Manidipine カルスロットなど)
- バルニジピン(Barnidipine)
- エホニジピン(Efonidipine ランデルなど)
- シルニジピン(Cilnidipine アテレックなど)
- ベニジピン(Benidipine コニールなど)
非ジヒドロピリジン系
ベンゾチアゼピン系とフェニルアルキルアミン系が含まれるがフェニルアルキルアミン系は降圧薬として使用することはほとんどない。ベンゾチアゼピン系にはジルチアゼム(ヘルベッサーなど)が含まれる。ジルチアゼムはL型カルシウムチャネルのD部位に結合する。ベラパミルが結合するV部位とは重なっているため併用すると効果が落ちる原因となる。心臓にも血管にも作用する。マイルドな降圧、徐脈作用を期待するときに用いることがある。房室伝道の抑制、徐脈の作用としてはベラパミルに劣るため、PSVTの停止などではあまり用いない。静注を行うのは高血圧性緊急症と不安定狭心症の時が多い。ヘルベッサー1アンプルには50mgが含まれているために3Aを5%ブドウ糖液で溶解させると1.5mg/mlとなる。体重が50Kgの場合は1γが3mg/hrとなるため2ml/hrで投与すると1γ投与となる。高血圧性緊急症では5〜15γで不安定狭心症では1〜5γで維持される。ベンゾチアゼピン系とベンゾジアゼピン系は名称が似ているがまったく異なることに注意。
- ジルチアゼム(Diltiazem)
アンジオテンシン変換酵素阻害薬(ACEI)

アンジオテンシン変換酵素(ACE)は生理活性ペプチドであり昇圧作用を有するアンジオテンシンIIの産生に関与している。さらに、ACEは降圧物質であるブラジキニンの分解に関与する酵素キニナーゼIIと同等であり、ACE阻害薬はこの酵素活性を阻害することにより、アンジオテンシンIIの産生抑制とブラジキニンの分解抑制をもたらし、結果として降圧作用を示す。ACE阻害薬やARBは輸出細動脈を拡張させ糸球体内圧を低下させ蛋白尿の減少を行う作用がある(腎保護作用)。このため慢性腎臓病、糖尿病性腎症でARBと同様に好まれる傾向がある。またACE阻害薬は心臓のリモデリング防止作用、心筋梗塞の再発予防、心不全患者の予後改善効果があると考えられている。またCa拮抗薬と同様の脳卒中予防効果もあるとされている。空咳の副作用が有名であり、ARBに劣るイメージがあるが心保護作用のエビデンスはACEIの方が豊富である。心房細動の抑制効果も知られている。特にイミダプリル(タナトリル)は糖尿病性腎症に適応がある。
- カプトプリル(Captopril カプトリルなど)
- リシノプリル(Lisinopril ロンゲスなど)
- エナラプリル(Enalapril レニベースなど)
- デラプリル(Delapril)
- ペリンドプリル(Perindopril コバシルなど)
- ベナゼプリル(Benazepril)
- トランドラプリル(Trandolapril)
- キナプリル(Quinapril)
- アラセプリル(Alacepril)
- イミダプリル(Imidapril タナトリルなど)
- テモカプリル(Temocapril)
- シラザプリル(Cilazapril)
アンジオテンシン受容体拮抗薬 (ARB)

上記の機構により産生されたアンジオテンシンIIはアンジオテンシン受容体を介してその作用を発現することが知られている。アンジオテンシン受容体にはサブタイプが存在し、アンジオテンシン受容体拮抗薬(英: Angiotensin Receptor Blocker, ARB)の降圧作用はAT1受容体の遮断に基づく。いずれも妊婦への適応は禁忌である。ARBの標準薬はバルサルタン(Valsartan、商品名ディオバンなど) であり、世界で最も汎用され新薬開発時には、比較薬とされている。ACE阻害薬やARBは輸出細動脈を拡張させ糸球体内圧を低下させ蛋白尿の減少を行う作用がある。また、ARB各薬剤のクラスエフェクト以外の作用も注目されており、テルミサルタン(ミカルディスなど)のPPARγ活性化作用を介した糖・脂質代謝改善作用、ロサルタン(ニューロタンなど)の尿酸値低下作用等が挙げられる。
ARBは空咳のないACEIとほぼ同様なイメージがあったが、イルベサルタン(イルベタン、アバプロなど)は腎症に対して豊富なエビデンスがあり、心不全にACEI、腎不全にARBというイメージを定着させた。
- ロサルタン(Losartan ニューロタンなど)
- オルメサルタン(Olmesartan オルメテックなど)
- テルミサルタン(Telmisartan ミカルディスなど)
- バルサルタン(Valsartan ディオバンなど)
- カンデサルタンシレキセチル(Candesartan Cilexetil ブロプレスなど)
- イルベサルタン(Irbesartan イルベタン、アバプロなど)
- アジルサルタン(Azilsartan アジルバなど)
直接的レニン阻害薬

レニンはアンジオテンシノーゲンからアンジオテンシンIへの変換反応を触媒する酵素であり、血圧のコントロールに関与するレニン-アンジオテンシン系の上流に位置する。直接的レニン阻害薬 (Direct Renin Inhibitor,DRI) であるアリスキレンはレニンのAsp32とAsp215の両残基に水素結合し、その活性を抑制することで降圧効果を示す十数年ぶりの新しいクラスの降圧薬である。アリスキレンの降圧効果は持続的であり、単剤投与での24時間以上にわたって十分な降圧効果を示すとされており、ACE阻害作用を有していないためにキニン代謝による空咳などの副作用は生じにくいと考えられている。
- アリスキレン(Aliskiren ラジレスなど)
交感神経遮断薬
交感神経の神経筋接合部にはアドレナリン受容体が存在している。アドレナリン受容体は大きくα受容体とβ受容体に分けられ、α受容体は血管平滑筋の収縮を介して血圧上昇に働くα1受容体とシナプス前膜に存在して抑制的なフィードバック機構として働くα2受容体が存在する。一方、β受容体にはβ1-3の三種類のサブタイプが存在し、β1受容体を介した心機能亢進作用やβ2受容体を介した血管平滑筋弛緩作用が血圧の制御において重要である。
α受容体遮断薬

α受容体の遮断薬には非選択的にα受容体を遮断するものと選択的にα1受容体のみを遮断するものが存在する。非選択的遮断薬であるトラゾリンおよびフェントラミンはα2受容体に対しても阻害作用を示すことから、α2受容体を介した抑制的フィードバックが外れ、シナプス前膜から神経伝達物質であるノルアドレナリンの放出が促進される。このノルアドレナリンが循環血中を回り心臓などへ辿りつくとβ受容体の刺激を引き起こし、副作用の原因となる。一方、α1受容体の選択的な遮断薬はα2受容体遮断作用を持たないことからこのような副次的な効果をもたらしにくい(副作用がないというわけではない)。
αブロッカーには心血管系の抑制効果が報告されていないため、高血圧治療薬の第一選択にはならない。しかし脂質代謝やインスリン抵抗性を改善するため脂質異常症、メタボリックシンドロームを伴う高血圧では併用薬として用いられることが多い。早朝の血圧上昇が心血管系イベントに関連し、その上昇に交感神経の亢進が関与するとされており早朝高血圧に対してドキサゾシン(カルデナリンなど)が使用されることが多い。また前立腺肥大が合併している時も好まれる傾向がある。カルデナリンの場合、アドビアランス不良の原因となるのが起立性低血圧の副作用である場合が多く、高齢者での使用では注意が必要である。カルデナリンの維持量は1日1〜4mg(分1)であるが0.5mgから開始し、徐々に増量していく。起立性低血圧は出現しても数日後に自然消失することも多いが、転倒のリスクがある患者では注意が必要である。
- トラゾリン(Tolazoline)
- フェントラミン(Phentolamine)
- ドキサゾシン(Doxazosin カルデナリンなど)
- プラゾシン(Prazosin ミニプレスなど)
- ブナゾシン(Bunazosin デタントールなど)
- テラゾシン(Terazosin)
- ウラピジル(Urapidil)
β受容体遮断薬

α受容体遮断薬と同じようにβ受容体遮断薬にも非選択的なものと選択的β1受容体遮断薬が存在する。例えばプロプラノロールは非選択的なβ受容体遮断薬であるが、血管平滑筋の弛緩効果をもたらすβ2受容体を阻害することはむしろ血圧を上昇させる。しかし、β1受容体阻害による心拍数・心拍出量の減少および腎臓傍糸球体細胞からのレニン放出抑制(血圧低下)とβ2受容体阻害による血圧上昇を比較した場合にβ1受容体の作用が優位であり、結果として血圧は低下する。また、β2受容体は気管支拡張にも関与しており、β2受容体遮断により気道狭窄が引き起こされるため気管支喘息の患者に対しての使用は禁忌とされる。それに対してβ1受容体選択的遮断薬はβ2受容体遮断作用を持たないことから比較的安全に使用することができる。
βブロッカーは他の降圧薬に比べて心血管系イベントの抑制効果は低く、高齢者、耐糖能障害者には第一選択とはならない。しかし心臓のリモデリング作用があるために狭心症、心筋梗塞、頻脈性不整脈、大動脈解離、心不全を合併を合併する高血圧では良い適応となる。併用療法ではサイアザイド系利尿薬との併用は代謝面で不利益があると考えられている。
添付文章上はβブロッカーは喘息、高度徐脈では使用禁忌、耐糖能障害、閉塞性肺疾患、末梢動脈疾患にて慎重投与となっている。βブロッカーの使い分けのパラメータとしてはβ1選択性、内因性交感神経刺激作用(ISA)、α遮断作用、脂溶性、水溶性といったものがあげられる。おもな使い分けとしては若年中年の狭心症を合併した高血圧の場合はβ1選択性のあるテノーミン(アテノロール Atenolol)、メインテート(ビソプロロール Bisoprolol)、アーチスト(カルベジロール Carvedilol)などが好まれる。高齢者で心拍数の低下が気になる場合はセレクトール(セリプロロール Celiprolol)などISAがあるものが好まれる。脂質代謝など代謝面への副作用が気になる場合はαβ遮断薬であるアーチスト(カルベジロール)が好まれ、慢性腎臓病に対する治療にはセロケン(メトプロロール Metoprolol)、アーチストが好まれる。
α1β遮断薬
α受容体遮断薬においては血圧降下に伴いフィードバックとして生じる反射性頻脈が副作用として生じるという問題点があった。しかし、α1β遮断薬は頻脈の原因となるβ1受容体も同時に阻害するため、副作用を未然に防止可能である。
α2受容体刺激薬
α2受容体はシナプス前膜に存在し、血圧の上昇に関与しているアドレナリンの放出を抑制的に制御している。妊娠高血圧症候群に対して第一選択薬として用いられることもある。
出典
- ^ 苅尾七臣、「仮面高血圧―病態と治療―」 日本内科学会雑誌 Vol.96 (2007) No.1 P.79-85, doi:10.2169/naika.96.79
- ^ 今井潤、「家庭血圧 自由行動下血圧の標準値」 Ther Res 19, 72-79, 1998, NAID 80010102666
- ^ 平成26年(2014)患者調査の概況 厚生労働省
- ^ 生活習慣病の調査・統計 「高血圧」 日本生活習慣病予防協会
- ^ Chobanian AV et al.(2003)"The Seventh Report of the Joint National Committee on Prevention, Detection, Evaluation, and Treatment of High Blood Pressure: the JNC 7 report." JAMA. 289,2560-72. PMID 12748199
- ^ ALLHAT Officers and Coordinators for the ALLHAT Collaborative Research Group(2002)"Major outcomes in high-risk hypertensive patients randomized to angiotensin-converting enzyme inhibitor or calcium channel blocker vs diuretic: The Antihypertensive and Lipid-Lowering Treatment to Prevent Heart Attack Trial (ALLHAT)." JAMA. 288,2981-97. PMID 12479763
- ^ 高血圧治療ガイドライン2014 (JSH2014) (PDF) 日本高血圧学会
- ^ Bangalore S, Kamalakkannan G, Parkar S and Messerli FH.(2007)"Fixed-dose combinations improve medication compliance: a meta-analysis."Am.J.Med. 120, 713-9. PMID 17679131
- ^ 竹越襄、高血圧症に関する研究(第I報) : 酸塩基平衡の循環動態因子におよぼす影響について Japanese Circulation Journal、1968年 32巻 9号 p.1331-1346, doi:10.1253/jcj.32.1331
参考文献
- 田中千賀子; 加藤隆一 編『NEW薬理学』(改訂第4)南江堂、2002年。ISBN 4-524-22083-6。
- 日本高血圧学会高血圧治療ガイドライン作成委員会 編『高血圧治療ガイドライン 2009』日本高血圧学会、2009年。ISBN 978-4-89775-257-0。
- 藤村昭夫 編『類似薬の使い分け : 症状に合った薬の選び方とその根拠がわかる』羊土社、2009年3月25日。ISBN 978-4-7581-0665-8。
関連項目
- ミノキシジル - 当初は高血圧治療用の血管拡張剤として開発されたが、発毛効果が発見されたため発毛剤として利用されている。
