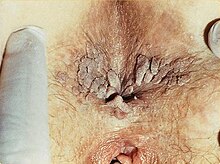
尖圭コンジローマ
この項目には性的な表現や記述が含まれます。 |
この項目には暴力的または猟奇的な記述・表現が含まれています。 |
尖圭コンジローマ(せんけいコンジローマ、ラテン語: condylomata acuminata)または尖圭コンジロームとは、ヒトパピローマウイルス (HPV) の感染によって、口・生殖器・肛門に発症する性感染症である。ウイルスのうち主にHPV6型とHPV11型が原因となる(発がん性が低い種類)。俗に言うイボを形成する。形状としては、トサカ状、カリフラワー状に成長する。英語でGenital Wart(仮訳・性器いぼ)という。
視認により診断されたり、検査では採取して鑑別される。治療には、軟膏や、液体窒素による繰り返しの凍結、外科的切除が用いられる。大きなものにはレーザーなどが用いられることもある。目に見えるイボは取り除いても、ウイルスが周辺部に残っていて、また新たなイボ形成する再発がしやすい[1]。予後に良くなることはあっても、体内のウイルスを完全に排除することは出来ないために完治は存在せず、体調が悪くなると再発する病である。そのため、HPVワクチンには2価「サーバリックス」(GSK)、「4価ガーダシル」(MSD)、9価「シルガード9」(MSD)があるが、感染前に4価か9価を感染前にきちんと接種しておけば男女とも子宮頸がんと共に予防可能であるため、男性もHPVワクチンを打つべき理由の一つとなっている[1][2][3]。
病因
[編集]ヒトパピローマウイルス (HPV) には、180種類以上のウイルス型があり、尖圭コンジローマの主な原因は、90%の人で粘膜型で発がん性低リスク(良性[4])のHPV6型と11型が原因となる[5]。発がん性高リスク(悪性)の16型や18型が同時感染していることもある[5]。分娩時の母子感染では、乳児が若年性再発性呼吸器乳頭腫症を発症する[5]。しかしこれを抑制するかは不明なため、その目的で帝王切開をすべきではない[4]。
主に性行為によって感染するため性感染症である[6]。まれに育児などによって感染する[7]。肛門への感染は肛門を使った性交(受け側)が主な原因となるが、必ずしもその限りではない[4]。
手足に感染しやすいHPVは2型、27型、57型で、タイプが異なる[5]。
臨床像
[編集]発生部位は主に、陰茎・亀頭・陰嚢・肛門・小陰唇・大陰唇・膣内・会陰部・大腿。まれに口唇・口腔内に、乳頭状・鶏冠状の疣贅(ゆうぜい)。
平均2.8か月の3週間から8か月ほどの潜伏期間を経て、陰部にイボを形成してくる[5]。その形はトサカ状、カリフラワー状で巨大化してくるもので、褐色である[5]。未治療でも40-60%は1年ほどで自然治癒することもある[6]。またはそのままか、あるいは増加する[4]。潜伏期間のため感染源を特定できないこともしばしばある。
一般に痛みや痒みのような自覚症状はないが一部ではこれがみられる[5]。短期間で次々と新しいイボを形成し増殖していく。また治療しても他の部位への接触転移が多く再発を繰り返すことが多い。
まれにサウナや公衆浴場などからも感染することもある。感染しても無症状のまま、約1年ほどで自己の免疫力によって自然治癒する場合がある。すなわち必ずしもイボとして出現しない場合もあり、それがまた感染を容易に拡散させる原因でもある。
鑑別
[編集]よく亀頭周辺にイボができ尖圭コンジローマかと悩む男性があるが、多くはフォアダイスや真珠様陰茎小丘疹と呼ばれる問題のない生理現象である。
男性では、真珠様陰茎小丘疹は1mm程度で[8]、陰茎の環状溝に沿って大きさの揃ったブツブツが並んでいる状態であり、無害な生理現象で、成人男性の20%に見られる。フォアダイスは、大体1mm未満で大きさの比較的一定のイボが竿から亀頭のくびれまでに発症するもので、脂腺の独立したものである。成人男性の65%に見られ、ウイルスとは全く関係のない生理現象である。
腟前庭乳頭腫症は3-5mm程度で[8]、女性器の膣入り口やその周辺(膣前庭部)のひだ状、あるいは、乳頭状のできもの。尖圭コンジローマと誤診されることがある。これは「妖精のひだ」ともよばれる正常変化である。小陰唇の内側などに左右対称に発生することや、乳頭が規則的で、内部に血管がみえないなどが鑑別点となる。
性交経験がない場合、特にこうした生理現象が疑われる。
検査
[編集]検査は男性と女性では方法が異なる。一般に尖圭コンジローマは表皮や粘膜上皮に感染するため、体内組織に移行することはなく、血液検査等はない。
しかし、手術などを要する場合、健康状態の確認のために採血をする場合がある。
女性
[編集]最も確実な方法は組織を採取して行う病理診断である。局所麻酔をして組織を採取する。上記、前庭部乳頭と鑑別できる。尖圭コンジローマはlow riskグループのHPV感染によるため、子宮頚がんの原因であるhigh risk HPVを検出する検査(ハイブリッドキャプチャー法やクリニチップ法)では検出できない。HPV6, 11型を検出する必要があり、一般の婦人科では検査できない。しかし、外陰部に尖圭コンジローマのある女性では、高率に子宮頚部にもHPV感染がある (ハイリスクHPV) とされている。
男性
[編集]検査については、男性の場合も女性と同じ。男性の場合はHPV感染による陰茎の癌は非常にまれである。
治療
[編集]外用薬、凍結療法、レーザー単独での治癒率は60-90%で、つまり再発も少なくない[8]。
アメリカ疾病予防管理センター (CDC) の2015年のガイドラインでは、どの治療法が優れているかを示す証拠はないため、好み、費用またはそのイボに合った治療法が選択肢となる[4]。局所薬は患者が自己処置できるためプライバシーを理由に一部の人々に好まれる[4]。その際は、治療が効果的か、また副作用に対処するために医師の指示が必要となる[4]。
CDCが推奨する治療法
イミキモド(商品名ベルセナクリーム、日本では2007年に承認)は、免疫を活性化して治療する薬であり、サイトカインの産生促進によるウイルス増殖抑制作用と細胞性免疫応答の賦活化によるウイルス感染細胞障害作用を示す。自己処置で隔日で塗り、他の治療より跡が残りにくいが、長い期間を要する[8]。ほかにポドフィリン(ポドフィロトキシン)があり自己処置が可能な昔からある治療法(日本では一般的ではない)[6]。ポドフィロトキシンでは1日2、3回塗布し、広い面積では使えず、中等度まで痛む場合があり、また毒性が強い[4]。
シネカテキンスは、アメリカで治療のために承認されている緑茶抽出成分で、1日3回使用する[4]。これらは第一選択となるが、部位によって(尿道や膣や肛門内[4])、また妊婦には使えないため妊娠検査が必要となる[6]。イモキミドの妊婦の使用は動物試験からは低リスクで、ポドフィロトキシンでは禁忌である[4]。しかし、これら3種の豊富なデータが揃うまで、妊婦の使用は避けるべきである[4]。
トリクロロ酢酸では病院での週1の処置で中和が必要となる[8]。
外科治療に凍結療法があり、液体窒素を含んだ綿棒をイボに押し付ける治療で大きなイボに適さない[8]。
ほかの外科治療はレーザー、電気焼却(電気メス)などで、レーザーでは跡も残りにくいとされる[8]。外科的に方法では痕が残る場合もある。トリクロロ酢酸や凍結では痛みを伴う[6]。凍結療法はイミキモドなどが使えない場合の第一選択肢となる。尿道周囲などレーザーが使えないケースがある[6]。レーザー、切除のような手術的な治療では、1度で排除できることがある[4]。
薏苡仁(ハトムギの生薬)の服用は、小規模研究だが難治性の尖圭コンジローマで36.4%に有効とされた[9]。
5-FU軟膏(抗がん剤軟膏)、ブレオマイシン軟膏(同)には神経毒性もあり、治療のための証拠もない[7]。家庭用の酢(酢酸)は推奨できない[6]。
予後
[編集]再発は25%前後と一般的なので、最低3か月は治療判定を待つ必要がある[7]。3か月以内に再発しやすい[4]。完治するまで長期となる場合がある。次々と再発する場合には我慢と忍耐力が必要となる。
外科切除の場合は、やや大きめに切除する必要がある。なお、AIDS患者など免疫が抑制されている患者や免疫抑制剤を内服している患者では難治性であり、再発を繰り返す。
予防
[編集]一般にコンドームの使用による予防が重要となる[7]。しかしコンドームが被っていない部分への感染リスクはまだある[4]。完治するまで性行為は避けるべきである[4]。
ワクチン
[編集]メルクより尖圭コンジローマと子宮頸癌の原因ウイルスであるHPV6、11、16、18型のワクチン、商品名ガーダシルが2011年8月、日本でも承認され、ワクチン接種が可能となった。13歳(中学1年生)から17歳(高校2年生)の女子を助成対象に、無料接種が可能となっている。
2009年10月、日本で認可されたグラクソ・スミスクラインのHPV感染予防ワクチン『サーバリックス』の感染予防対象は16、18型であり、コンジローマの主となる6、11型ではない(アメリカ合衆国では、サーバリックスが発売中止となっている)。
HPVに感染していない女性を対象にした大規模臨床試験では、80%近い予防効果があったと報告されている。すでに感染したHPVを排除する効果はない[4]。日本での1,600人を対象とした臨床検査では、ワクチンによって尖圭コンジローマが100%抑制されたと報告された[10]。日本は厚生労働省が承認していないが、尖圭コンジローマの抑制のため、45歳までの男性へHPVワクチン投与も、世界的に推奨されている。
出典
[編集]- ^ a b https://www.mochida.co.jp/ibonnu/04/05.html
- ^ “ヒトパピローマウイルス感染症(子宮頸がんなど) - Know VPD!”. www.know-vpd.jp. 2021年10月6日閲覧。
- ^ “HPVワクチン(子宮頸がんワクチン)男性への接種について | みうら泌尿器科クリニック”. muc-kobe.jp. 2022年3月12日閲覧。
- ^ a b c d e f g h i j k l m n o p q r s “Anogenital Warts / 2015 STD Treatment Guidelines”. アメリカ疾病予防管理センター (2015年6月4日). 2018年11月10日閲覧。
- ^ a b c d e f g 性感染症 診断・治療ガイドライン 2016, p. 69.
- ^ a b c d e f g Lopaschuk CC (July 2013). “New approach to managing genital warts”. Can Fam Physician 59 (7): 731-6. PMC 3710035. PMID 23851535.
- ^ a b c d 性感染症 診断・治療ガイドライン 2016, p. 71.
- ^ a b c d e f g 性感染症 診断・治療ガイドライン 2016, p. 70.
- ^ 谷口彰治、幸野健、細見尚子、東奈津子、山本直樹「ヨクイニンによる難治性尖圭コンジロームの治療」『西日本皮膚科』第62巻第3号、2000年、389-391頁、doi:10.2336/nishinihonhifu.62.389、NAID 130004474602。
- ^ ガーダシル添付文書
参考文献
[編集]- 日本性感染症学会「性感染症 診断・治療 ガイドライン2016」(PDF)『日本性感染症学会誌』第27巻1 Supplement、2016年11月。