「白血病」の版間の差分
m r2.7.1) (ロボットによる 追加: ckb:شێرپەنجەی خوێن |
治療史と血液分画についての追記 |
||
| (同じ利用者による、間の11版が非表示) | |||
| 1行目: | 1行目: | ||
{{ |
{{Otheruses|白血病全般|[[急性骨髄性白血病]]と[[急性リンパ性白血病]]について個々にはそれぞれの項目、急性白血病の概要|急性白血病|慢性骨髄増殖性疾患|骨髄増殖性疾患|リンパ系腫瘍|悪性リンパ腫}} |
||
{{medical}} |
|||
'''白血病'''(はっけつびょう、leukemia) |
|||
医学的には、[[腫瘍化]]した[[造血細胞]]が無制限に増殖して血液中に出現する[[疾患]]の総称である。白血球系の[[細胞]]の腫瘍であることが多いため白血病と呼ばれるが、実際には[[赤血球]]系や[[血小板]]系の細胞が腫瘍化したものもあり、これらも白血病と呼ばれる。 |
|||
{{medical}} |
|||
'''白血病'''(はっけつびょう、leukemia)は簡単には「血液のがん」といわれ、異常な造血細胞(白血病細胞)の一群が、骨髄で異常に増殖して正常な造血を阻害し、多くは骨髄のみにとどまらず血液中にも白血病細胞があふれ出てくる疾患。大きくは[[急性骨髄性白血病]]、[[急性リンパ性白血病]]、[[慢性骨髄性白血病]]、[[慢性リンパ性白血病]]の四つに分けられ、それぞれは様相の異なった白血病である。 |
|||
{| |
|||
| style="vertical-align: top;" | [[ファイル:Reactive lymph.JPG|thumb|none|210px|健康人の正常な血液。中央に1つある細胞が白血球。正常な血液で白血球は赤血球の1/500-1/1000個しか無い。尚、各写真は見やすいように染色した画像である。染色しない白血球や幼若細胞は無色半透明である。]] |
|||
| style="vertical-align: top;" | [[File:AML-M6, blood smear.jpg|thumb|none|250px|急性骨髄性白血病(AML-M6)の血液の1例。急性白血病では赤血球は減少していることがあり、逆に白血球など血球の幼若球([[芽球]])は増加していることが多い(減少していることもある)。なお、標本の作り方、観察方法によって顕微鏡写真像は異なるので、白血病の血液が皆、このように見えるとは限らない。]] |
|||
|} |
|||
== 概要 == |
== 概要 == |
||
日本血液学会では |
|||
血液中の白血球の一群が、異常に増殖し血液内で増加する疾患。[[白血球]]の数が増えるだけでなく、増加した白血球は通常とは形態が異なったものとなる。ただし例外的に形態に異常が見られるのみで数が減少することもある。一般的には「[[白血球]]の[[悪性腫瘍]]」、もしくは「[[血液]]の悪性腫瘍」という広い意味合いで使われている。多くの悪性腫瘍が中高年に多発するのに対し、白血病は[[乳児]]から[[高齢者]]まで広く発生する。 |
|||
{{Quote|『白血病は遺伝子変異の結果、増殖や生存において優位性を獲得した造血細胞が骨髄で自律的に増殖するクローン性の疾患群である。白血病は分化能を失った幼若細胞が増加する急性白血病と、分化・成熟を伴いほぼ正常な形態を有する細胞が増殖する慢性白血病に分けられる。また分化の方向により骨髄性とリンパ性に大別される』|-引用、日本血液学会、日本リンパ網内系学会編集|『造血器腫瘍取扱い規約』金原出版、2010年、p.2}}とされ、急性白血病では増加している白血病細胞([[芽球]])は幼若な白血球に似てはいるが、正常な分化能を失い異なったものとなる<ref name="iMedicine,p152">東田『iMedicine 5』p.152</ref>。ただし例外的に形態に異常が見られるのみで数が減少することもある。慢性白血病では1系統以上の血球が異常な増殖をするが、白血病細胞は分化能を失っておらず[[芽球]]から成熟した細胞まで広範な増殖を見せる<ref name="取扱い規約p2" >日本血液学会『造血器腫瘍取扱い規約』p.2</ref>。一般的には急性白血病細胞のすべて、あるいは慢性白血病細胞の多くが白血球の幼若細胞に似た形態を取り<ref name="iMedicine,p152"/>、多くの白血病では白血病細胞に発現している表面マーカーも白血球系のマーカーであるので<ref name="iMedicine,p162">東田『iMedicine 5』p.162</ref>白血病と呼ばれるが、実際には[[赤血球]]系統<ref name="三輪血液病学p1395-1397">浅野『三輪血液病学』p.1395-1397</ref>や[[血小板]]系統<ref name="三輪血液病学p1397-1398">浅野『三輪血液病学』p.1397-1398</ref>のマーカーが発現した腫瘍細胞が現れるものもあり、あるいは細胞系列のはっきりしないもの<ref name="三輪血液病学p1400-1401">浅野『三輪血液病学』p.1400-1401</ref>もあるが、これらも白血病と呼ばれる。白血病はがんのなかでは比較的少ないがんであるが、多くの悪性腫瘍(癌、がん)は高齢者が罹患し青年層では少ないのに対し、白血病は[[乳児]]から[[高齢者]]まで広く発症する為、小児から青年層に限ればがんの中で比較的多いがんである<ref>[http://www.fpcr.or.jp/pdf/statistics/date04.pdf 財団法人がん研究振興財団・部位別年齢階級別がん罹患数・割合(2004年)]2011.06.17閲覧</ref>。 |
|||
一般的に用いられる表現で、白血病を「血液の癌」と呼ぶが、これは誤りである。癌というのは「[[上皮組織]]の悪性腫瘍」をさし、上皮組織でなく[[結合組織]]である血液や血球には使えない。ただし、「血液のがん」という表記は正解である。平仮名の「がん」は、「癌」も含めた広義的な意味でつかわれているからである。 |
|||
一般的に用いられる表現で、白血病を「血液の癌」と呼ぶが、これは誤りである。癌というのは「[[上皮組織]]の悪性腫瘍」をさし、上皮組織でなく[[結合組織]]である血液や血球には使えない。ただし、「血液のがん」という表記は正解である。平仮名の「がん」は、「癌」や「肉腫」、血液悪性腫瘍も含めた広義的な意味でつかわれているからである。 |
|||
血液が生成される[[骨髄]]に病変の主座があり、固形の[[腫瘍]]を形成しないため[[外科学|外科]][[手術]]の適応ではない。以前は治療が困難であったため、[[不治の病]]とのイメージを持たれてきた。しかし、[[1980年代]]以降、[[化学療法 (悪性腫瘍)|化学療法]]や[[末梢血造血幹細胞移植]]療法 (peripheral blood stem cell transplantation; PBSCT)、[[骨髄移植]] (bone marrow transplantation; BMT) や[[臍帯血移植]]の進歩にともない、治療成績は改善されつつある。とはいえ、それでも死亡率は4割と高い。 |
血液が生成される[[骨髄]]に病変の主座があり、癌や肉腫のように固形の[[腫瘍]]を形成しないため[[外科学|外科]][[手術]]の適応ではないがそのかわり化学療法にはよく反応する疾患である<ref group="註">ただし、白血病細胞は固まりは作らないが、白血病細胞が歯肉など各種臓器に浸潤してそこで腫瘤を作ることはある、この腫瘤は白血病の本体ではないので外科的に取り除いても根本治療にはならない</ref>。以前は治療が困難であったため、[[不治の病]]とのイメージを持たれてきた。しかし、[[1980年代]]以降、[[化学療法 (悪性腫瘍)|化学療法]]や[[末梢血造血幹細胞移植]]療法 (peripheral blood stem cell transplantation; PBSCT)、[[骨髄移植]] (bone marrow transplantation; BMT) や[[臍帯血移植]]の進歩にともない、治療成績は改善されつつある。とはいえ、それでも死亡率は4割と高い。 |
||
[[悪性リンパ腫]]や[[骨髄異形成症候群]]といった類縁疾患は通常、血中に腫瘍細胞がみられないため白血病には含まれないが、これらも進行すると血液中に腫瘍細胞が出現することがある。このことを'''白血化'''と呼ぶ。逆に、白血病のなかでも[[成人T細胞白血病・リンパ腫]] (Adult T-cell leukemia/lymphoma; ATLL) のように、病態によっては血液中に腫瘍細胞の出現しないものもある。 |
[[悪性リンパ腫]]や[[骨髄異形成症候群]]といった類縁疾患は通常、血中に腫瘍細胞がみられないため白血病には含まれないが、これらも進行すると血液中に腫瘍細胞が出現することがある。このことを'''白血化'''と呼ぶ。逆に、白血病のなかでも[[成人T細胞白血病・リンパ腫]] (Adult T-cell leukemia/lymphoma; ATLL) のように、病態によっては血液中に腫瘍細胞の出現しないものもある。 |
||
また、上記の通り不治の病のイメージが強く、かつての[[結核]]に代わって若年層での病死因の高い割合を占めることから |
また、上記の通り不治の病のイメージが強く、かつての[[結核]]に代わって若年層での病死因の高い割合を占めることから、[[フィクション]]では[[癌]]と並びしばしば使用される<ref>[http://pathy.med.nagoya-u.ac.jp/leukemia/node4.html 愛知県がんセンター・白血病の発生率]2011.06.19閲覧</ref>。 |
||
== 症状 == |
== 症状 == |
||
[[File:AMLCase-66.jpg|thumb|180px|急性骨髄性白血病(AML-M4)において白血病細胞の浸潤で腫脹した歯肉。ただし、歯肉腫脹する疾患は白血病だけでなく、また白血病でも必ずしも歯肉腫脹するものでなく、歯肉腫脹の有無で白血病か否かを決めることは出来ない。]] |
|||
白血病細胞が増加し、正常な血球が減少するため、白血球減少に伴う感染症(発熱し、40度近くなる)、赤血球減少([[貧血]])に伴う症状(倦怠感、動悸、めまい)、血小板減少に伴う出血症状([[歯肉]]の[[腫脹]]や歯肉出血など)により判明することが多く、患者も比較的、多く報告されている。 |
|||
[[File:Purpura.jpg|thumb|180px|血小板減少による点状出血、ただし、[[特発性血小板減少性紫斑病]](ITP)をはじめとして点状出血を起こす疾患は多く、点状出血のみでは白血病とは限らない]] |
|||
白血病細胞が増加し、正常な血球が減少するため、白血球減少に伴う感染症(発熱し、40度近くなる)、赤血球減少([[貧血]])に伴う症状(倦怠感、動悸、めまい)、血小板減少に伴う易出血症状(歯肉出血、鼻出血、皮下出血など)や白血病細胞の浸潤による[[歯肉]]の[[腫脹]]などが比較的多く報告されている<ref name="国立がん研究センター・白血病の診断と治療">[http://ganjoho.jp/public/cancer/data/leukemia_basis.html 国立がん研究センター・白血病の診断と治療]2011.06.17閲覧</ref> 。 |
|||
ただし、これらの諸症状は白血病に特有の症状ではなく、これらの症状を示す疾患は多い。故に症状のみから白血病を推定することは困難である<ref name="国立がん研究センター・白血病の診断と治療"/>。また、慢性白血病ではかなり進むまで特に症状が出ないこともある。慢性骨髄性白血病では脾臓の腫れによる腹部の膨満感などもみられる<ref name="愛知県がんセンター・慢性骨髄性白血病・臨床所見">[http://pathy.med.nagoya-u.ac.jp/leukemia/node22.html 愛知県がんセンター・慢性骨髄性白血病・臨床所見]2011.06.17閲覧</ref>。 |
|||
== 血の色 == |
|||
==疫学と白血病の今昔== |
|||
血液中の白血球は透明な細胞なので多少増えても白くはならないが、白血病が重症になり1立方ミリメートルあたり10万個程度になると白く見えてくる。また同様に、[[赤白血病]]([[FAB分類]]M6)でも必ずしも血がピンクになる訳ではない。一方、[[家族性リポ蛋白リパーゼ欠損症]]では血の中に脂肪が溜まり血が乳白色となるが、これは白血病とは呼ばない。 |
|||
1997年の日本の統計では全白血病の発症率は年間に男性で10万人あたり7人、女性で10人あたり4.8人、合計で年間に人口10万人あたり約6人程度と見られている。そのうち急性骨髄性白血病が10万人あたり4人程度、急性リンパ性白血病は10万人あたり1人程度、慢性骨髄性白血病は10万人あたり1人程度、慢性リンパ性白血病は白血病全体の1.4-6%程度で少ないと見られている<ref name="『三輪血液病学』p1375">浅野『三輪血液病学』p.1375</ref><ref name="『三輪血液病学』p1430">浅野『三輪血液病学』p.1430</ref>。しかし、日本では少ない慢性リンパ性白血病は欧米では全白血病の20-30%を占めている<ref name="『三輪血液病学』p1476">浅野『三輪血液病学』p.1476</ref>。また、小児では慢性白血病は少なく5%程度で<ref name="『三輪血液病学』p1449">浅野『三輪血液病学』p.1449</ref>、小児の急性白血病の80%はリンパ性である<ref name="『三輪血液病学』p1430"/>など、白血病の発症は民族や年齢、性別によってその内容は大きく異なる。 |
|||
19世紀半ば、ドイツのVirchow(ウィルヒョウ)が巨大な脾種を伴い、血液が白色がかったって死亡した(今で言う慢性骨髄性白血病)患者を調べて報告したのが白血病の血液疾患としての最初の認知であるが、Virchowの報告ののち、白血病は経過が比較的ゆっくりなものを慢性白血病、早いものを急性白血病と分類され、1930年代には細胞科学的手法によってリンパ性と骨髄性に分類されるようになった。しかしVirchowの報告からほぼ100年にわたって、白血病には有効な治療法は無く、急性白血病で数ヶ月で死亡する死の病であった。第二次世界大戦後に登場した抗がん剤が白血病に適用され始めたが、抗がん剤の種類も知見も少なく、血小板輸血や抗生物質も乏しかった1960年代までは死の病である状況は変わらなかったが、1960年代からは抗がん剤の種類・知見も増加し、抗生物質も様々登場し、少しずつ白血病に立ち向かえるようになっていった。1960年代後半からは抗がん剤を多種併用する多剤併用療法の登場によって白血病が寛解する例が増え始め、同時に抗生物質の充実、1970年代から始まった血小板輸血などの治療の進歩で少しずつ5年生存率は上昇していったが、1990年代でも5年生存率は40%程度であった<ref name="『よくわかる白血病』p301-309">大野『よくわかる白血病』p301-309</ref>。その後1970年代から研究の始まった造血幹細胞移植が1990年代から本格的に適用され始め<ref>[http://www.jmdp.or.jp/about_us/overview/history.html 日本骨髄バンクの歩み]2011.07.04閲覧</ref>、また急性前骨髄球性白血病(AML-M3)で画期的な治療法である分化誘導療法の発見、2001年には慢性骨髄性白血病(CML)の分子標的薬[[グリベック]]の登場などで、2005年現在ではもっとも難治な成人の急性白血病でも死亡率は40%程度にまで下がり、AML-M3やCML、小児ALLなどでは大半の患者が救われるようになってきている<ref name="『よくわかる白血病』p301-309"/>。 |
|||
== 血の色と白血病細胞・骨髄 == |
|||
白血病は19世紀半ばにドイツの病理学者ウイルヒョウが、今で言う慢性骨髄性白血病で亡くなった患者の血液が白っぽくなっていたのでラテン語でleuko (白い) eima (血)を意味するleukemia(白血病)と名づけたといわれる。ウイルヒョウが見た患者では極端に白血球が増加し血液が白っぽくなっていたと考えられるが、実際に血液が真っ白になることはなく、白血病細胞が極端に増えた例で通常濃い赤色である血液が赤から灰白赤色になるだけで、ほとんどの白血病患者では血液の色は赤いままである<ref name="よくわかる白血病p301">大野『よくわかる白血病』p.301</ref><ref name="iMedicine,p152">東田『iMedicine 5』p.152</ref><ref name="友安p85">友安『血液・造血器』p.85</ref>。血液の赤色は赤血球の色であるが、赤血球が完全に無くなる前に人は死亡するので血液が完全に真っ白になるまで生存することは出来ない。 |
|||
白血病によって貧血が強くなると血の色が薄くはなる。また同様に、[[赤白血病]]([[FAB分類]]M6)でも必ずしも血がピンクになる訳ではない。一方、[[家族性リポ蛋白リパーゼ欠損症]]では血の中に中性脂肪が溜まり血が乳白色となるが<ref>寺野『シンプル内科学』p.433</ref>、これは白血病とは呼ばない。 |
|||
急性白血病細胞のすべてと慢性白血病細胞の多くは白血球の幼若な細胞と類似した形態を取るため、[[芽球]]あるいは芽球様細胞と呼ばれる。血液細胞は大きくは、白血球、赤血球、血小板の3種の分けられるが、3種のなかで白血病細胞は白血球の幼若球に形態的には類似するので、正常な白血球ではないが血液分画(血液細胞の分類とカウント)の中では白血球の区分に入れられる。赤芽球は通常では芽球には含まれないが、赤白血病(AML-M6)では白血病細胞の半数程度は[[赤芽球]]と同様の表面マーカーを発現するため、赤白血病を疑われたときのみ、芽球に赤芽球を含める。 |
|||
骨髄では、急性白血病細胞は分化能を失い幼若な形態のまま数を増やすので、骨髄は同様な細胞で埋め尽くされる。慢性白血病では細胞は分化能を失わずに、しかし正常なコントロールを失って自律的な過剰な増殖を行う。 |
|||
{| |
|||
| style="vertical-align: top;" | [[File:Bone marrow WBC.JPG|thumb|none|200px|健康人の正常な骨髄。正常な骨髄では幼若な細胞から成熟した細胞まで各成熟段階の多様な血液細胞が見られる。尚、各写真は見やすいように染色した画像である。染色しない白血球や幼若細胞は無色半透明である]] |
|||
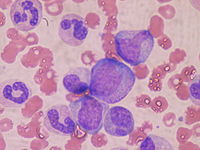
| style="vertical-align: top;" | [[File:Acute leukemia-ALL.jpg|thumb|none|170px|急性リンパ性白血病の骨髄。急性白血病細胞は分化能を失って単クローン性の増殖をするので骨髄は一様な細胞で埋め尽くされる]] |
|||
| style="vertical-align: top;" | [[File:AML-M1.jpg|thumb|none|180px|急性骨髄性白血病(AML-M1)の骨髄。急性骨髄性白血病の骨髄も一様な細胞で埋め尽くされる]] |
|||
| style="vertical-align: top;" | [[File:慢性白血病.png|thumb|none|210px|慢性骨髄性白血病の骨髄。慢性白血病では細胞の分化能は保たれるので、骨髄では各成熟段階の多様な細胞が見られるが、正常な骨髄に比べ白血球系細胞の密度は濃く、また様々な異変もある。]] |
|||
|} |
|||
== 原因 == |
== 原因 == |
||
極めて若い造血細胞の遺伝子に1つ以上の遺伝子異常が後天的に起きて発症するものと考えられている。判明している遺伝子異常の数は多いが、すべての白血病に共通する遺伝子異常は見つかってなく、また、[[慢性骨髄性白血病]]や[[急性前骨髄球性白血病]]などいくつかの白血病では主となる遺伝子異常は判明しているが、多くの白血病では決定的な原因となる遺伝子異常は明らかでない。 |
|||
原因は明らかでないものが多いが、多くの白血病細胞では[[染色体]]の欠損や転座が認められ、自律増殖能の獲得との関連が示されている。 |
|||
[[放射線]]被曝、[[ベンゼン]]など一部の化学物質などは発症の[[リスクファクター]]となる。その他に[[ウイルス]]が原因であるものが知られている。ひとつは[[エプスタイン・バール・ウイルス]] (EBV) が関わっている急性リンパ性白血病バーキット型(FAB分類ALL L3)である。もうひとつは日本で同定された成人T細胞性白血病で、[[レトロウイルス]]のひとつ [[ヒトTリンパ好性ウイルス|HTLV]]-I の感染が原因であることが明らかになっている。 |
[[放射線]]被曝、[[ベンゼン]]など一部の化学物質などは発症の[[リスクファクター]]となる。その他に[[ウイルス]]が原因であるものが知られている。ひとつは[[エプスタイン・バール・ウイルス]] (EBV) が関わっている急性リンパ性白血病バーキット型(FAB分類ALL L3)である。もうひとつは日本で同定された成人T細胞性白血病で、[[レトロウイルス]]のひとつ [[ヒトTリンパ好性ウイルス|HTLV]]-I の感染が原因であることが明らかになっている。 |
||
== 分類 == |
== 分類 == |
||
白血病における急性、慢性は一般的に用いる意味とは違っている。腫瘍細胞が[[分化]]能を失ったものを[[急性白血病]]、分化能を保っているものを'''慢性白血病'''と呼ぶ。<br/> |
白血病における急性、慢性は一般的に用いる意味とは違っている。腫瘍細胞が[[分化]]能を失ったものを[[急性白血病]]、分化能を保っているものを'''慢性白血病'''と呼ぶ。<br/> |
||
また、腫瘍の起源となった細胞が[[骨髄]]系の細胞か[[リンパ球]]系の細胞かによって'''骨髄性白血病'''、'''リンパ性白血病'''に分類する。このことから |
また、腫瘍の起源となった細胞が[[骨髄]]系の細胞か[[リンパ球]]系の細胞かによって'''骨髄性白血病'''、'''リンパ性白血病'''に分類する。このことから主として以下の4種類に分類される。 |
||
* [[急性骨髄性白血病]] (acute myelogenous leukemia; AML) |
* [[急性骨髄性白血病]] (acute myelogenous leukemia; AML) |
||
* [[慢性骨髄性白血病]] (chronic myelogenous leukemia; CML)<ref group="註">慢性骨髄性白血病では[[フィラデルフィア染色体]]と呼ばれる9番と22番の[[染色体]]長腕間の相互[[転座]]により、9番上のabl遺伝子が22番上のbcr遺伝子領域へ転座しbcr/abl融合遺伝子が形成される。この転座はt(9;22)(q34;q11)と略して表記する。この翻訳産物であるBCR/ABL蛋白は正常ABL蛋白よりも高い[[チロシンキナーゼ]]活性を持つ。このチロシンキナーゼ阻害剤が[[イマチニブ]]である。</ref> |
|||
* [[慢性骨髄性白血病]] (chronic myelogenous leukemia; CML) |
|||
** [[フィラデルフィア染色体]]と呼ばれる9番と22番の[[染色体]]長腕間の相互[[転座]]により、9番上のabl遺伝子が22番上のbcr遺伝子領域へ転座しbcr/abl融合遺伝子が形成される。この転座はt(9;22)(q34;q11)と略して表記する。この翻訳産物であるBCR/ABL蛋白は正常ABL蛋白よりも高い[[チロシンキナーゼ]]活性を持つ。このチロシンキナーゼ阻害剤が[[イマチニブ]]である。 |
|||
* [[急性リンパ性白血病]] (acute lymphoid leukemia; ALL) |
* [[急性リンパ性白血病]] (acute lymphoid leukemia; ALL) |
||
* 慢性リンパ性白血病(chronic lymphoid leukemia; CLL) |
* 慢性リンパ性白血病(chronic lymphoid leukemia; CLL) |
||
| 37行目: | 58行目: | ||
細かい分類法はいまだに研究途上だが[[FAB分類]]が広く利用され、特に急性骨髄性白血病の診療において威力を発揮している。 |
細かい分類法はいまだに研究途上だが[[FAB分類]]が広く利用され、特に急性骨髄性白血病の診療において威力を発揮している。 |
||
ただし、これら患者数の多い上記4つ以外にも[[慢性好中球性白血病]]や[[慢性骨髄単球性白血病]]、[[慢性好酸球性白血病]]、[[若年性骨髄単球性白血病]]、[[慢性好塩基球性白血病]]、[[肥満細胞性白血病]]、他、など<ref group="註">これらの白血病も「慢性」で「骨髄性」であるが、慢性骨髄性白血病がフィラデルフィア染色体(Ph染色体)陽性と定義されてしまったために、骨髄性でPh染色体陰性の慢性白血病は4つの大分類から外れるが、それらも白血病の定義を満たしている。</ref>稀な白血病もあり、それらを含めると白血病の種類は多い。 |
|||
その他の分類としては[[急性白血病]]、[[骨髄増殖性疾患]]といった分類も存在する。 |
|||
== 代表的染色体異常 == |
|||
白血病では腫瘍性血液細胞に[[染色体異常]]が存在することが多い。これらは[[染色体異常#血液疾患における代表的染色体異常]]の項に纏まっているので参考にしてほしい。 |
|||
== 治療法 == |
== 治療法 == |
||
| 52行目: | 70行目: | ||
== 予後 == |
== 予後 == |
||
白血病の場合、治療により症状が改善しても、腫瘍がすべて消失したことを確認できるわけではないため、治癒とは呼ばず'''寛解'''と表現する。 |
白血病の場合、治療により症状が改善しても、腫瘍がすべて消失したことを確認できるわけではないため、治癒とは呼ばず'''寛解'''と表現する。血液学的に白血細胞が見つからなくなった状態を'''完全寛解'''と呼ぶ。 |
||
完全寛解を5年以上維持した場合、再発の可能性がほぼなくなったものと考え、治癒と見なす。治癒を得るには、顕微鏡だけで決める血液学的完全寛解では不十分であり、寛解後療法(地固め療法)と呼ばれる化学療法を継続して異常遺伝子の見つからない分子的完全寛解まで到達することが必要 |
完全寛解を5年以上維持した場合、再発の可能性がほぼなくなったものと考え、治癒と見なす。治癒を得るには、顕微鏡だけで決める血液学的完全寛解では不十分であり、寛解後療法(地固め療法)と呼ばれる化学療法を継続して異常遺伝子の見つからない分子的完全寛解まで到達することが必要(ただし、治癒後も治療を原因として発症する二次性白血病のリスクは残存する)。 |
||
しかしながら、治癒しても完全に白血病細胞がゼロになったとは断定し切れないため長期的に見た場合10年程度の期間では再発や二次性白血病を患う(再燃)おそれが残存する。再燃の場合は[[骨髄移植]]は親族以外では事実上できない([[骨髄バンク]]が優先ランクを初回優先としている)。再燃した白血病細胞は非常に抵抗性が強く化学療法、放射線とも効きにくいため命を落とす確率が高くなる。 |
|||
しかしながら、完全寛解しても完全に白血病細胞がゼロになったとは断定し切れないため5年以内に再発や二次性白血病を患う(再発)おそれが残存する。再発した白血病細胞は非常に治療抵抗性が強く通常量の抗がん剤療法、放射線とも効きにくいため命を落とす確率が高く、もっとも強力な治療である[[造血幹細胞移植]]が適用となることが多い。 |
|||
したがって数ヶ月に1度、異常白血球細胞数の検査を生涯に渡って行い、再発・再燃に備えるべきである。 |
|||
[[1980年代]]以降、化学療法 |
過去には白血病は死の病であったが、[[1980年代]]以降、化学療法および造血幹細胞移植が発達し、治療成績は向上しつつある。しかし、依然として急性白血病では死亡率が4割近いなど重篤な疾患であることに変わりはないために、副作用も強い強力な治療が求められる。そのため特に高齢者の患者においては治療が困難な場合も多い。なお、化学療法に関しては、[[制吐剤]]が改良されたため、施行中の[[クオリティ・オブ・ライフ]] (QOL) は改善されている。 |
||
白血病の中でも最も緊急性の高いものであった[[急性前骨髄球性白血病]] (APL) は、[[ビタミンA]]製剤である[[オールトランスレチノイン酸]] (ATRA) が著効する(分化誘導療法)ことが発見されて |
白血病の中でも最も緊急性の高いものであった[[急性前骨髄球性白血病]] (APL) は、[[ビタミンA]]製剤である[[オールトランスレチノイン酸]] (ATRA) が著効する(分化誘導療法)ことが発見され、また再発しても[[亜ヒ酸]]が機序は異なるが同様に分化誘導効果とアポトーシス誘導の効果を持ち著効することがわかり、白血病の中では治療成績が良好な疾患となった<ref name="白血病の最新治療">[http://medical.radionikkei.jp/Jshp/final/pdf/080225.pdf 白血病の最新治療]2011.06.17閲覧</ref>。 |
||
白血病のうち[[慢性骨髄性白血病]]の治療薬として、日本では2005年に[[イマチニブ]](商品名グリベック)が使用可能になった。イマチニブは、白血病を根治する薬ではなく寛解状態をもたらす薬だが、[[インターフェロン]]と比較して5年生存率が非常に高く副作用も少ないことから有効治療薬として位置付けられているが、薬価が高いのが課題である。また、イマニチブ耐性の白血病には同系統の新薬も開発されている<ref name="白血病の最新治療"/>。 |
|||
[[2004年]][[10月]]には、猛毒として知られる[[三酸化ヒ素]](亜ヒ酸)製剤が再発または難治性の急性前骨髄球性白血病を適応として[[厚生労働省]]から承認された。[[催奇性]]のため大規模な[[薬害]]をおこした[[サリドマイド]]も、白血病の治療薬として現在有望視されている。 |
|||
==白血病細胞の発生== |
|||
[[File:白血病幹細胞の発生(ぱた).png|thumb|500px|下は正常な血液細胞の系列。上が急性白血病細胞の系列]] |
|||
急性白血病は自己複製能力を持つ造血幹細胞の遺伝子が変化し、正常な分化能の喪失と不死化(細胞寿命の延長)を得るか、前駆細胞に同様の遺伝子異常+自己複製能の再獲得があって発生する白血病幹細胞を基にすると考えられている。 |
|||
血液細胞の大本である[[造血幹細胞]]は極めて少数で、それ故に貴重でありその多くは[[造血幹細胞ニッチ]]で支持細胞に守られながら休眠している。造血幹細胞は造血の必要なときに目覚めさせられ、二つに分裂し、一つは元の幹細胞と同じ細胞であり(自己複製)再び眠りに付くが、もう一つは分化の道をたどり始めて前駆細胞となり(分化の道をたどり始めた細胞は自己複製能力は無くなる)盛んに分裂して数を増やしながら分化・成熟して極めてたくさんの血液細胞を生み出していく。急性白血病においても幹細胞と末端の細胞の関係は同様であると考えられている。正常な造血幹細胞の遺伝子に変化が起こり、細胞の分化能に異状が起き、また細胞の不死化(細胞寿命の延長)が起こったものが白血病幹細胞である。 |
|||
白血病のうち[[慢性骨髄性白血病]]の治療薬として、日本では2005年に[[イマチニブ]](商品名グリベック)が使用可能になった。イマチニブは、白血病を根治する薬ではなく寛解状態をもたらす薬だが、[[インターフェロン]]と比較して5年生存率が非常に高く副作用も少ないことから有効治療薬として位置付けられているが、薬価が高いのが課題である。また、イマニチブ耐性の白血病には同系統の新薬も開発されている。 |
|||
少数の正常な造血幹細胞が自分自身を保持しながら、極めてたくさんの血液細胞を生み出すのと同じに、白血病幹細胞も自分自身を保持しながら、極めてたくさんの白血病細胞を生み出していくのである。ただし、白血病幹細胞から生みだされた細胞は決して正常な血液細胞になることは出来ずに増殖し、正常な造血を阻害するのである。白血病幹細胞では正常な前駆細胞が遺伝子異常とともに自己複製能を再獲得したものもあると考えられている<ref name="阿部『造血器腫瘍アトラス』p.37-43">阿部『造血器腫瘍アトラス』p.37-43</ref><ref name="松村">松村『急性骨髄性白血病(AML)における白血病幹細胞』</ref>。 |
|||
急性白血病で生じる遺伝子変異は1段階ではなく、増殖・生存能の亢進と細胞の分化障害など複数の段階にわたる遺伝子異常が重なって発症すると考えられている、細胞の増殖・生存能が亢進する変異はクラスⅠ変異と呼ばれ、細胞の増殖や生存に関わるシグナル伝達の活性化-増殖亢進、細胞寿命の亢進などが起き、これが前面に立つと[[MPD]]様の自律的増殖能を亢進する。クラスⅡ変異とされる分化障害が先行すると[[MDS]]様の細胞形態の異状が起き、急性白血病ではこのクラスⅠ・クラスⅡの変異が重なって起こることから発症するものと考えられている<ref name="松村『血液診療エキスパート白血病』p.2-13">松村『血液診療エキスパート白血病』p.2-13</ref><ref name="直江『WHO血液腫瘍分類』p.35">直江『WHO血液腫瘍分類』p.35</ref>。 |
|||
このクラスⅠ変異、クラスⅡ変異の遺伝子異常の種類はそれぞれ多様で、さらに付加的な遺伝子異常もあり、白血病の様々なサブクラスはその差異などで起き得ると考えられている。 |
|||
慢性白血病でも造血幹細胞に遺伝子異常が置き、正常なコントロールを脱して異常な増殖をするが、慢性白血病では細胞の分化能は失われておらず成熟した多数の細胞を生み出す。慢性白血病幹細胞が生み出す血液細胞は一見正常な細胞と同様に見えるが、やはり細かく見ると正常な細胞とは必ずしも同じではない。 |
|||
==白血球細胞の増殖速度== |
|||
[[File:正常な造血.png|thumb|300px|正常な造血。造血幹細胞と前駆細胞を形態で区別するのは容易ではない。]] |
|||
[[File:白血病細胞の分化(ぱた).png|thumb|300px|急性白血病細胞の増加。白血病幹細胞と白血病細胞ではわずかに分化段階・形態は違うが、慣れた観察者でないとその形状の違いは分からない]] |
|||
白血病細胞は増殖が速い印象があるが、実際には、正常な造血細胞に比べ細胞分裂(増殖)が早いわけではなく、むしろかなり遅い。正常な造血細胞と比べ慢性白血病細胞の分裂には2-4倍の時間がかかり、名に反して急性白血病細胞ではさらに細胞分裂には時間がかかるのである<ref group="註">ただし、白球病細胞を生み出すもとである白血病幹細胞は強い増殖能力を持つと考えられている-浅野『三輪血液病学』p.1374</ref><ref name="『三輪血液病学』p298-300">浅野『三輪血液病学』p.298-300</ref>。 |
|||
しかし、正常な造血細胞はやがて分化・成熟して末梢血に移り役割を果たして寿命を迎え、また、過剰に作られた細胞はコントロールを受けて[[アポトーシス]]を迎えるので、正常な血液細胞は一定の数を保つのだが、白血病細胞はコントロールを受け付けることなく無際限に増殖し、また白血病細胞は不死化(細胞寿命の延長)しているので最終的には正常な細胞を圧倒して増殖する<ref name="iMedicine,p149">東田『iMedicine 5』p.149</ref>。 |
|||
このようにして白血病細胞は正常な造血細胞を圧倒して骨髄を占拠し、さらには末梢血にもあふれ出てくる段階(通常、自覚症状が明らかに現れるところまでくると)になると骨髄での白血病細胞の数はすでに膨大なものになっているので、細胞1個の分裂時間は長くとも、末梢血内では短時間の内にみるみる白血病細胞の数が増えていくようになる。 |
|||
==白血病と類縁疾患の境== |
|||
白血病自体、単一の疾患ではなく、その原因遺伝子、病態には様々なものがある。さらに白血病の類縁疾患は数多くあり、その多くでは白血病と類縁疾患の境目は明瞭ではないため、以下に簡単に類縁疾患について記す。 |
|||
[[骨髄異形成症候群]](MDS)は、多くでは貧血を伴う造血障害と細胞の異形成を特徴とする血液疾患であるが、MDSの一部では骨髄において芽球が増加していることがある<ref name="三輪血液病学p925-928">浅野『三輪血液病学』p.925-928</ref>。芽球が増加しているものは前白血病状態と位置づけられ、芽球比率が20%を超えると急性白血病と認知されるようになる。この前白血病状態のMDSの細胞では遺伝子異状によって細胞の分化障害や不死化が起こっていて芽球比率の増加が生じているが、これにさらに自律的増殖能力が加わると急性白血病になると考えられている<ref name="iMedicine,p181">東田『iMedicine 5』p.181</ref>。 |
|||
[[悪性リンパ腫]]は白血球の1種リンパ球が悪性腫瘍化してリンパ節での腫瘍的異状増加をきたす疾患だが、リンパ系白血球が腫瘍化した細胞が骨髄で増加するリンパ系白血病の細胞とリンパ腫の細胞に免疫学的形質や遺伝子異常に本質的な差はないとされている。したがって免疫学的形質や遺伝子異常に基ずく分類を重視するWHOでは<ref name="中山p114">小川『内科学書』p.114</ref>リンパ球系の悪性腫瘍のうち、その増殖が主に骨髄であるものがリンパ性白血病、増殖の場が主にリンパ節や脾臓にあるものがリンパ腫であるにすぎないものとされるようになった<ref name="iMedicine,p172">東田『iMedicine 5』p.172</ref> |
|||
例えば慢性リンパ性白血病と小リンパ球性リンパ腫の細胞は本質的に同じものとされ、同じように急性リンパ性白血病である前駆B細胞リンパ芽球性リンパ腫白血病(B-ALL)と前駆B細胞リンパ芽球性リンパ腫(B-LBL)の細胞にも本質的な差はなく、リンパ系腫瘍細胞の増殖の中心が骨髄にあり骨髄での芽球比率が25%以上なら急性リンパ性白血病、25%以下で増殖が主にリンパ節で行われるならリンパ腫とするに過ぎないとされている。このようにWHOではリンパ系白血病とリンパ腫はあえて区別すべきものとはされていない(しかしながら症候的にはリンパ系白血病とリンパ腫では明確な差があり、臨床的には必ずしも受け入れられているわけではない<ref name="iMedicine,p172"/><ref name="中山p115-116">小川『内科学書』p.115-116</ref><ref name="できった血液疾患p112" >村川『新・病態生理できった内科学(5)血液疾患』p.112</ref>、後節#歴史的な定義の遷移参照 |
|||
また、慢性骨髄性白血病などと同じ[[骨髄増殖性疾患]]に属する[[真性多血症]]や[[本態性血小板血症]]、[[骨髄線維症]]も主として増加している血球は白血球以外であるが、その本質は慢性骨髄性白血病などと同じく造血幹細胞レベルでの遺伝子異常による細胞の増殖能の自律的向上であると考えられ、一般的には白血病とはされないこれらも、広義には白血病の類として扱われることもある<ref>[http://ganjoho.jp/public/cancer/data/CML.html 国立がん研究センター・各種がんの解説]2011.6.29閲覧</ref>。 |
|||
== 歴史的な定義の遷移 == |
== 歴史的な定義の遷移 == |
||
2007年現在、白血病の定義は過渡期にあり、用語が混乱している点が多々あるため、それらの歴史的な遷移を理解することは非常に有効である。なお、クリアーカットな定義というものは、2007年現在の医学水準では不可能であり、その混乱の中で診療を行い続けなければならない。 |
2007年現在、白血病の定義は過渡期にあり、用語が混乱している点が多々あるため、それらの歴史的な遷移を理解することは非常に有効である。なお、クリアーカットな定義というものは、2007年現在の医学水準では不可能であり、その混乱の中で診療を行い続けなければならない。PFHS DATA 115023536 |
||
もともと、白血病とは末梢血中に[[白血病細胞]](今でいう[[芽球]])が出現する病気として定義された。臨床症状が出現し、医療機関を受診し死亡するまでの期間を観察すると、経過の早い群と遅い群がみられ、それぞれ[[急性白血病]]と[[慢性白血病]]と分類されるようになった(治療法がある現在ではまず行われない)。経過が早い群では芽球が著しく増加しているのに対して、経過がゆっくりとした群では成熟した白血球が増加していることがわかってきた。そのため、急性白血病は分化障害があり[[白血球裂孔]]が存在するのに対して、慢性白血病では分化障害はなく末梢血に様々な分化成熟過程の白血球が出現する(すなわち[[白血球裂孔]]が存在しない)と理解されるようになった。末梢血の芽球の成熟過程によって分類されるようになったのである。やがて、白血病は幼若な白血病細胞が[[骨髄]]で増殖する腫瘍性の疾患であるということがわかってきた。また、白血球だけではなく、他の血球でも同様の病態が生じることがわかってきて[[骨髄増殖性疾患]]という概念が生まれた。 |
もともと、白血病とは末梢血中に[[白血病細胞]](今でいう[[芽球]])が出現する病気として定義された。臨床症状が出現し、医療機関を受診し死亡するまでの期間を観察すると、経過の早い群と遅い群がみられ、それぞれ[[急性白血病]]と[[慢性白血病]]と分類されるようになった(治療法がある現在ではまず行われない)。経過が早い群では芽球が著しく増加しているのに対して、経過がゆっくりとした群では成熟した白血球が増加していることがわかってきた。そのため、急性白血病は分化障害があり[[白血球裂孔]]が存在するのに対して、慢性白血病では分化障害はなく末梢血に様々な分化成熟過程の白血球が出現する(すなわち[[白血球裂孔]]が存在しない)と理解されるようになった。末梢血の芽球の成熟過程によって分類されるようになったのである。やがて、白血病は幼若な白血病細胞が[[骨髄]]で増殖する腫瘍性の疾患であるということがわかってきた。また、白血球だけではなく、他の血球でも同様の病態が生じることがわかってきて[[骨髄増殖性疾患]]という概念が生まれた。 |
||
白血病を理解するにおいては、[[リンパ腫]]の定義も知っていなければならない。リンパ腫とは、異常なリンパ球が[[リンパ節]]をはじめとするリンパ組織で増殖し、そこで腫脹する病気として定義された。そのため、[[悪性リンパ腫]]で腫瘍細胞が末梢血中に出現すると、白血病の古典的な定義を満たしてしまい、白血病と言えてしまうこととなる。悪性リンパ腫と白血病が区別できなくなると非常に困るので、そのような病態を悪性リンパ腫の白血化と呼ぶこととなった。定義上は、リンパ腫は白血化しない限り、末梢血に白血病細胞が見られることはない。[[リンパ球]]には[[リンパ節]]という器官があるため、非常に病態の解釈が難しい。骨髄でリンパ球の異常が起こり、白血病となりリンパ節に浸潤したのか、リンパ節で異常がおこりそれが白血化し骨髄浸潤をしたのか区別できなくなるのである。 |
白血病を理解するにおいては、[[リンパ腫]]の定義も知っていなければならない。リンパ腫とは、異常なリンパ球が[[リンパ節]]をはじめとするリンパ組織で増殖し、そこで腫脹する病気として定義された。そのため、[[悪性リンパ腫]]で腫瘍細胞が末梢血中に出現すると、白血病の古典的な定義を満たしてしまい、白血病と言えてしまうこととなる。悪性リンパ腫と白血病が区別できなくなると非常に困るので、そのような病態を悪性リンパ腫の白血化と呼ぶこととなった。定義上は、リンパ腫は白血化しない限り、末梢血に白血病細胞が見られることはない。[[リンパ球]]には[[リンパ節]]という器官があるため、非常に病態の解釈が難しい。骨髄でリンパ球の異常が起こり、白血病となりリンパ節に浸潤したのか、リンパ節で異常がおこりそれが白血化し骨髄浸潤をしたのか区別できなくなるのである。2001年出版のWHO分類以降、2008年出版のWHO分類第4版にても[[リンパ性白血病]]と[[悪性リンパ腫]]を無理に区別することはないということとなっている。実際、[[慢性リンパ性白血病]]ではリンパ腫が先行したもので、それが白血化したものに過ぎないと考えられている。WHO分類でも、リンパ性白血病とリンパ腫は本質的には同じもので、両者の区別を行う意義はないと考えられている<ref name="取扱い規約p12-13.48" >日本血液学会『造血器腫瘍取扱い規約』p.12-13.48</ref>。しかし、[[急性リンパ性白血病]]は[[症候学]]に[[リンパ腫]]よりも[[急性骨髄性白血病]]に近いため、リンパ性白血病をすべてリンパ腫として扱うという考え方は、[[臨床家]]には受け入れられない。そのため、古典的には急性骨髄性白血病と急性リンパ性白血病を[[急性白血病]]としてまとめるという方法がとられている<ref name="できった血液疾患p112"/>。 |
||
また、[[骨髄腫]]という概念もある。これは形質細胞が腫瘍化したものであるが、不思議なことに骨髄で腫瘍化する。リンパ腫という段階が生じているのかも不明であるため、別の概念で理解されている。リンパ系に関して特に定義が混乱しているのは、リンパ球の体内での成熟過程がそこまで解明されていないためである。 |
また、[[骨髄腫]]という概念もある。これは形質細胞が腫瘍化したものであるが、不思議なことに骨髄で腫瘍化する。リンパ腫という段階が生じているのかも不明であるため、別の概念で理解されている。リンパ系に関して特に定義が混乱しているのは、リンパ球の体内での成熟過程がそこまで解明されていないためである。 |
||
近年、[[がん幹細胞]]仮説というものが提唱されているが、これは[[急性骨髄性白血病]]にて考案された仮説であり、この分野の概念の移り変わりが非常に早いことを示している。WHO分類なども改訂される予定であり、医学の進歩をこれからも感じられる分野である。 |
近年、[[がん幹細胞]]仮説というものが提唱されているが、これは[[急性骨髄性白血病]]にて考案された仮説であり、この分野の概念の移り変わりが非常に早いことを示している。WHO分類なども改訂される予定であり、医学の進歩をこれからも感じられる分野である。 |
||
== 脚注 == |
|||
=== 註釈 === |
|||
{{Reflist|group="註"}} |
|||
=== 出典 === |
|||
{{Reflist}} |
|||
== 参考文献 == |
|||
書籍 |
|||
* 浅野茂隆、池田康夫、内山卓 監修 『三輪血液病学』文光堂、2006年、ISBN 4-8306-1419-6 |
|||
* 阿部 達生 編集『造血器腫瘍アトラス』改訂第4版、日本医事新報社、2009年、ISBN 978-4-7849-4081-3 |
|||
* 大野 竜三 編集『よくわかる白血病のすべて』永井書店、2005年、ISBN 4-8159-1736-1 |
|||
* 小川聡 総編集 『内科学書』Vol.6 改訂第7版、中山書店、2009年、ISBN 978-4-521-73173-5 |
|||
* 寺野 彰 総編集『シンプル内科学』南江堂、2008年、ISBN 978-4-524-22344-2 |
|||
* 友安 茂 編『血液・造血器』医学評論社、2007年、ISBN 978-4-87211-808-7 |
|||
* 日本血液学会、日本リンパ網内系学会 編集『造血器腫瘍取扱い規約』金原出版、2010年、ISBN 978-4-307-10139-4 |
|||
* 東田 俊彦著 『iMedicine. 5』リブロ・サイエンス 、2010年、ISBN 978-4-902496-31-4 |
|||
* 村川 裕二 総監修『新・病態生理できった内科学(5)血液疾患』第2版、医学教育出版社、2009年、ISBN 978-4-87163-435-9 |
|||
論文 |
|||
*松村 到、金倉 譲「急性骨髄性白血病(AML)における白血病幹細胞」別冊医学の歩み『癌幹細胞-癌研究のパラダイムシフト』医歯薬出版、2009 |
|||
== 関連疾病 == |
== 関連疾病 == |
||
* リンパ腫 |
* リンパ腫 |
||
| 101行目: | 164行目: | ||
* 日本[[さい帯血バンク]]ネットワーク |
* 日本[[さい帯血バンク]]ネットワーク |
||
== 参考文献 == |
|||
{| border="0" cellpadding="10" |
|||
|- |
|||
|引用番号||書籍名||発行||版||ページ||著者||出版 |
|||
|- |
|||
|(1)||STEP内科(3)代謝・内分泌 第2版||2002年11月1日||第2版第1刷||p.74-75||監修:板垣 英二||海馬書房 |
|||
|- |
|||
|} |
|||
== 外部リンク == |
== 外部リンク == |
||
2011年7月4日 (月) 13:54時点における版
ウィキペディアは医学的助言を提供しません。免責事項もお読みください。 |
白血病(はっけつびょう、leukemia)は簡単には「血液のがん」といわれ、異常な造血細胞(白血病細胞)の一群が、骨髄で異常に増殖して正常な造血を阻害し、多くは骨髄のみにとどまらず血液中にも白血病細胞があふれ出てくる疾患。大きくは急性骨髄性白血病、急性リンパ性白血病、慢性骨髄性白血病、慢性リンパ性白血病の四つに分けられ、それぞれは様相の異なった白血病である。
 |
 |
概要
日本血液学会では
『白血病は遺伝子変異の結果、増殖や生存において優位性を獲得した造血細胞が骨髄で自律的に増殖するクローン性の疾患群である。白血病は分化能を失った幼若細胞が増加する急性白血病と、分化・成熟を伴いほぼ正常な形態を有する細胞が増殖する慢性白血病に分けられる。また分化の方向により骨髄性とリンパ性に大別される』—-引用、日本血液学会、日本リンパ網内系学会編集、『造血器腫瘍取扱い規約』金原出版、2010年、p.2
とされ、急性白血病では増加している白血病細胞(芽球)は幼若な白血球に似てはいるが、正常な分化能を失い異なったものとなる[1]。ただし例外的に形態に異常が見られるのみで数が減少することもある。慢性白血病では1系統以上の血球が異常な増殖をするが、白血病細胞は分化能を失っておらず芽球から成熟した細胞まで広範な増殖を見せる[2]。一般的には急性白血病細胞のすべて、あるいは慢性白血病細胞の多くが白血球の幼若細胞に似た形態を取り[1]、多くの白血病では白血病細胞に発現している表面マーカーも白血球系のマーカーであるので[3]白血病と呼ばれるが、実際には赤血球系統[4]や血小板系統[5]のマーカーが発現した腫瘍細胞が現れるものもあり、あるいは細胞系列のはっきりしないもの[6]もあるが、これらも白血病と呼ばれる。白血病はがんのなかでは比較的少ないがんであるが、多くの悪性腫瘍(癌、がん)は高齢者が罹患し青年層では少ないのに対し、白血病は乳児から高齢者まで広く発症する為、小児から青年層に限ればがんの中で比較的多いがんである[7]。
一般的に用いられる表現で、白血病を「血液の癌」と呼ぶが、これは誤りである。癌というのは「上皮組織の悪性腫瘍」をさし、上皮組織でなく結合組織である血液や血球には使えない。ただし、「血液のがん」という表記は正解である。平仮名の「がん」は、「癌」や「肉腫」、血液悪性腫瘍も含めた広義的な意味でつかわれているからである。
血液が生成される骨髄に病変の主座があり、癌や肉腫のように固形の腫瘍を形成しないため外科手術の適応ではないがそのかわり化学療法にはよく反応する疾患である[註 1]。以前は治療が困難であったため、不治の病とのイメージを持たれてきた。しかし、1980年代以降、化学療法や末梢血造血幹細胞移植療法 (peripheral blood stem cell transplantation; PBSCT)、骨髄移植 (bone marrow transplantation; BMT) や臍帯血移植の進歩にともない、治療成績は改善されつつある。とはいえ、それでも死亡率は4割と高い。
悪性リンパ腫や骨髄異形成症候群といった類縁疾患は通常、血中に腫瘍細胞がみられないため白血病には含まれないが、これらも進行すると血液中に腫瘍細胞が出現することがある。このことを白血化と呼ぶ。逆に、白血病のなかでも成人T細胞白血病・リンパ腫 (Adult T-cell leukemia/lymphoma; ATLL) のように、病態によっては血液中に腫瘍細胞の出現しないものもある。
また、上記の通り不治の病のイメージが強く、かつての結核に代わって若年層での病死因の高い割合を占めることから、フィクションでは癌と並びしばしば使用される[8]。
症状


白血病細胞が増加し、正常な血球が減少するため、白血球減少に伴う感染症(発熱し、40度近くなる)、赤血球減少(貧血)に伴う症状(倦怠感、動悸、めまい)、血小板減少に伴う易出血症状(歯肉出血、鼻出血、皮下出血など)や白血病細胞の浸潤による歯肉の腫脹などが比較的多く報告されている[9] 。
ただし、これらの諸症状は白血病に特有の症状ではなく、これらの症状を示す疾患は多い。故に症状のみから白血病を推定することは困難である[9]。また、慢性白血病ではかなり進むまで特に症状が出ないこともある。慢性骨髄性白血病では脾臓の腫れによる腹部の膨満感などもみられる[10]。
疫学と白血病の今昔
1997年の日本の統計では全白血病の発症率は年間に男性で10万人あたり7人、女性で10人あたり4.8人、合計で年間に人口10万人あたり約6人程度と見られている。そのうち急性骨髄性白血病が10万人あたり4人程度、急性リンパ性白血病は10万人あたり1人程度、慢性骨髄性白血病は10万人あたり1人程度、慢性リンパ性白血病は白血病全体の1.4-6%程度で少ないと見られている[11][12]。しかし、日本では少ない慢性リンパ性白血病は欧米では全白血病の20-30%を占めている[13]。また、小児では慢性白血病は少なく5%程度で[14]、小児の急性白血病の80%はリンパ性である[12]など、白血病の発症は民族や年齢、性別によってその内容は大きく異なる。
19世紀半ば、ドイツのVirchow(ウィルヒョウ)が巨大な脾種を伴い、血液が白色がかったって死亡した(今で言う慢性骨髄性白血病)患者を調べて報告したのが白血病の血液疾患としての最初の認知であるが、Virchowの報告ののち、白血病は経過が比較的ゆっくりなものを慢性白血病、早いものを急性白血病と分類され、1930年代には細胞科学的手法によってリンパ性と骨髄性に分類されるようになった。しかしVirchowの報告からほぼ100年にわたって、白血病には有効な治療法は無く、急性白血病で数ヶ月で死亡する死の病であった。第二次世界大戦後に登場した抗がん剤が白血病に適用され始めたが、抗がん剤の種類も知見も少なく、血小板輸血や抗生物質も乏しかった1960年代までは死の病である状況は変わらなかったが、1960年代からは抗がん剤の種類・知見も増加し、抗生物質も様々登場し、少しずつ白血病に立ち向かえるようになっていった。1960年代後半からは抗がん剤を多種併用する多剤併用療法の登場によって白血病が寛解する例が増え始め、同時に抗生物質の充実、1970年代から始まった血小板輸血などの治療の進歩で少しずつ5年生存率は上昇していったが、1990年代でも5年生存率は40%程度であった[15]。その後1970年代から研究の始まった造血幹細胞移植が1990年代から本格的に適用され始め[16]、また急性前骨髄球性白血病(AML-M3)で画期的な治療法である分化誘導療法の発見、2001年には慢性骨髄性白血病(CML)の分子標的薬グリベックの登場などで、2005年現在ではもっとも難治な成人の急性白血病でも死亡率は40%程度にまで下がり、AML-M3やCML、小児ALLなどでは大半の患者が救われるようになってきている[15]。
血の色と白血病細胞・骨髄
白血病は19世紀半ばにドイツの病理学者ウイルヒョウが、今で言う慢性骨髄性白血病で亡くなった患者の血液が白っぽくなっていたのでラテン語でleuko (白い) eima (血)を意味するleukemia(白血病)と名づけたといわれる。ウイルヒョウが見た患者では極端に白血球が増加し血液が白っぽくなっていたと考えられるが、実際に血液が真っ白になることはなく、白血病細胞が極端に増えた例で通常濃い赤色である血液が赤から灰白赤色になるだけで、ほとんどの白血病患者では血液の色は赤いままである[17][1][18]。血液の赤色は赤血球の色であるが、赤血球が完全に無くなる前に人は死亡するので血液が完全に真っ白になるまで生存することは出来ない。
白血病によって貧血が強くなると血の色が薄くはなる。また同様に、赤白血病(FAB分類M6)でも必ずしも血がピンクになる訳ではない。一方、家族性リポ蛋白リパーゼ欠損症では血の中に中性脂肪が溜まり血が乳白色となるが[19]、これは白血病とは呼ばない。
急性白血病細胞のすべてと慢性白血病細胞の多くは白血球の幼若な細胞と類似した形態を取るため、芽球あるいは芽球様細胞と呼ばれる。血液細胞は大きくは、白血球、赤血球、血小板の3種の分けられるが、3種のなかで白血病細胞は白血球の幼若球に形態的には類似するので、正常な白血球ではないが血液分画(血液細胞の分類とカウント)の中では白血球の区分に入れられる。赤芽球は通常では芽球には含まれないが、赤白血病(AML-M6)では白血病細胞の半数程度は赤芽球と同様の表面マーカーを発現するため、赤白血病を疑われたときのみ、芽球に赤芽球を含める。
骨髄では、急性白血病細胞は分化能を失い幼若な形態のまま数を増やすので、骨髄は同様な細胞で埋め尽くされる。慢性白血病では細胞は分化能を失わずに、しかし正常なコントロールを失って自律的な過剰な増殖を行う。
原因
極めて若い造血細胞の遺伝子に1つ以上の遺伝子異常が後天的に起きて発症するものと考えられている。判明している遺伝子異常の数は多いが、すべての白血病に共通する遺伝子異常は見つかってなく、また、慢性骨髄性白血病や急性前骨髄球性白血病などいくつかの白血病では主となる遺伝子異常は判明しているが、多くの白血病では決定的な原因となる遺伝子異常は明らかでない。
放射線被曝、ベンゼンなど一部の化学物質などは発症のリスクファクターとなる。その他にウイルスが原因であるものが知られている。ひとつはエプスタイン・バール・ウイルス (EBV) が関わっている急性リンパ性白血病バーキット型(FAB分類ALL L3)である。もうひとつは日本で同定された成人T細胞性白血病で、レトロウイルスのひとつ HTLV-I の感染が原因であることが明らかになっている。
分類
白血病における急性、慢性は一般的に用いる意味とは違っている。腫瘍細胞が分化能を失ったものを急性白血病、分化能を保っているものを慢性白血病と呼ぶ。
また、腫瘍の起源となった細胞が骨髄系の細胞かリンパ球系の細胞かによって骨髄性白血病、リンパ性白血病に分類する。このことから主として以下の4種類に分類される。
- 急性骨髄性白血病 (acute myelogenous leukemia; AML)
- 慢性骨髄性白血病 (chronic myelogenous leukemia; CML)[註 2]
- 急性リンパ性白血病 (acute lymphoid leukemia; ALL)
- 慢性リンパ性白血病(chronic lymphoid leukemia; CLL)
これらはさらに生物学的な性質から細分される。しかし、慢性骨髄性白血病だけはほぼ単一の疾患概念となっている(原因となる染色体異常がフィラデルフィア染色体 (Ph1) 以外にはほとんどない)。
細かい分類法はいまだに研究途上だがFAB分類が広く利用され、特に急性骨髄性白血病の診療において威力を発揮している。
ただし、これら患者数の多い上記4つ以外にも慢性好中球性白血病や慢性骨髄単球性白血病、慢性好酸球性白血病、若年性骨髄単球性白血病、慢性好塩基球性白血病、肥満細胞性白血病、他、など[註 3]稀な白血病もあり、それらを含めると白血病の種類は多い。
治療法
予後
白血病の場合、治療により症状が改善しても、腫瘍がすべて消失したことを確認できるわけではないため、治癒とは呼ばず寛解と表現する。血液学的に白血細胞が見つからなくなった状態を完全寛解と呼ぶ。 完全寛解を5年以上維持した場合、再発の可能性がほぼなくなったものと考え、治癒と見なす。治癒を得るには、顕微鏡だけで決める血液学的完全寛解では不十分であり、寛解後療法(地固め療法)と呼ばれる化学療法を継続して異常遺伝子の見つからない分子的完全寛解まで到達することが必要(ただし、治癒後も治療を原因として発症する二次性白血病のリスクは残存する)。
しかしながら、完全寛解しても完全に白血病細胞がゼロになったとは断定し切れないため5年以内に再発や二次性白血病を患う(再発)おそれが残存する。再発した白血病細胞は非常に治療抵抗性が強く通常量の抗がん剤療法、放射線とも効きにくいため命を落とす確率が高く、もっとも強力な治療である造血幹細胞移植が適用となることが多い。
過去には白血病は死の病であったが、1980年代以降、化学療法および造血幹細胞移植が発達し、治療成績は向上しつつある。しかし、依然として急性白血病では死亡率が4割近いなど重篤な疾患であることに変わりはないために、副作用も強い強力な治療が求められる。そのため特に高齢者の患者においては治療が困難な場合も多い。なお、化学療法に関しては、制吐剤が改良されたため、施行中のクオリティ・オブ・ライフ (QOL) は改善されている。
白血病の中でも最も緊急性の高いものであった急性前骨髄球性白血病 (APL) は、ビタミンA製剤であるオールトランスレチノイン酸 (ATRA) が著効する(分化誘導療法)ことが発見され、また再発しても亜ヒ酸が機序は異なるが同様に分化誘導効果とアポトーシス誘導の効果を持ち著効することがわかり、白血病の中では治療成績が良好な疾患となった[20]。
白血病のうち慢性骨髄性白血病の治療薬として、日本では2005年にイマチニブ(商品名グリベック)が使用可能になった。イマチニブは、白血病を根治する薬ではなく寛解状態をもたらす薬だが、インターフェロンと比較して5年生存率が非常に高く副作用も少ないことから有効治療薬として位置付けられているが、薬価が高いのが課題である。また、イマニチブ耐性の白血病には同系統の新薬も開発されている[20]。
白血病細胞の発生

急性白血病は自己複製能力を持つ造血幹細胞の遺伝子が変化し、正常な分化能の喪失と不死化(細胞寿命の延長)を得るか、前駆細胞に同様の遺伝子異常+自己複製能の再獲得があって発生する白血病幹細胞を基にすると考えられている。
血液細胞の大本である造血幹細胞は極めて少数で、それ故に貴重でありその多くは造血幹細胞ニッチで支持細胞に守られながら休眠している。造血幹細胞は造血の必要なときに目覚めさせられ、二つに分裂し、一つは元の幹細胞と同じ細胞であり(自己複製)再び眠りに付くが、もう一つは分化の道をたどり始めて前駆細胞となり(分化の道をたどり始めた細胞は自己複製能力は無くなる)盛んに分裂して数を増やしながら分化・成熟して極めてたくさんの血液細胞を生み出していく。急性白血病においても幹細胞と末端の細胞の関係は同様であると考えられている。正常な造血幹細胞の遺伝子に変化が起こり、細胞の分化能に異状が起き、また細胞の不死化(細胞寿命の延長)が起こったものが白血病幹細胞である。 少数の正常な造血幹細胞が自分自身を保持しながら、極めてたくさんの血液細胞を生み出すのと同じに、白血病幹細胞も自分自身を保持しながら、極めてたくさんの白血病細胞を生み出していくのである。ただし、白血病幹細胞から生みだされた細胞は決して正常な血液細胞になることは出来ずに増殖し、正常な造血を阻害するのである。白血病幹細胞では正常な前駆細胞が遺伝子異常とともに自己複製能を再獲得したものもあると考えられている[21][22]。
急性白血病で生じる遺伝子変異は1段階ではなく、増殖・生存能の亢進と細胞の分化障害など複数の段階にわたる遺伝子異常が重なって発症すると考えられている、細胞の増殖・生存能が亢進する変異はクラスⅠ変異と呼ばれ、細胞の増殖や生存に関わるシグナル伝達の活性化-増殖亢進、細胞寿命の亢進などが起き、これが前面に立つとMPD様の自律的増殖能を亢進する。クラスⅡ変異とされる分化障害が先行するとMDS様の細胞形態の異状が起き、急性白血病ではこのクラスⅠ・クラスⅡの変異が重なって起こることから発症するものと考えられている[23][24]。
このクラスⅠ変異、クラスⅡ変異の遺伝子異常の種類はそれぞれ多様で、さらに付加的な遺伝子異常もあり、白血病の様々なサブクラスはその差異などで起き得ると考えられている。
慢性白血病でも造血幹細胞に遺伝子異常が置き、正常なコントロールを脱して異常な増殖をするが、慢性白血病では細胞の分化能は失われておらず成熟した多数の細胞を生み出す。慢性白血病幹細胞が生み出す血液細胞は一見正常な細胞と同様に見えるが、やはり細かく見ると正常な細胞とは必ずしも同じではない。
白血球細胞の増殖速度


白血病細胞は増殖が速い印象があるが、実際には、正常な造血細胞に比べ細胞分裂(増殖)が早いわけではなく、むしろかなり遅い。正常な造血細胞と比べ慢性白血病細胞の分裂には2-4倍の時間がかかり、名に反して急性白血病細胞ではさらに細胞分裂には時間がかかるのである[註 4][25]。
しかし、正常な造血細胞はやがて分化・成熟して末梢血に移り役割を果たして寿命を迎え、また、過剰に作られた細胞はコントロールを受けてアポトーシスを迎えるので、正常な血液細胞は一定の数を保つのだが、白血病細胞はコントロールを受け付けることなく無際限に増殖し、また白血病細胞は不死化(細胞寿命の延長)しているので最終的には正常な細胞を圧倒して増殖する[26]。
このようにして白血病細胞は正常な造血細胞を圧倒して骨髄を占拠し、さらには末梢血にもあふれ出てくる段階(通常、自覚症状が明らかに現れるところまでくると)になると骨髄での白血病細胞の数はすでに膨大なものになっているので、細胞1個の分裂時間は長くとも、末梢血内では短時間の内にみるみる白血病細胞の数が増えていくようになる。
白血病と類縁疾患の境
白血病自体、単一の疾患ではなく、その原因遺伝子、病態には様々なものがある。さらに白血病の類縁疾患は数多くあり、その多くでは白血病と類縁疾患の境目は明瞭ではないため、以下に簡単に類縁疾患について記す。
骨髄異形成症候群(MDS)は、多くでは貧血を伴う造血障害と細胞の異形成を特徴とする血液疾患であるが、MDSの一部では骨髄において芽球が増加していることがある[27]。芽球が増加しているものは前白血病状態と位置づけられ、芽球比率が20%を超えると急性白血病と認知されるようになる。この前白血病状態のMDSの細胞では遺伝子異状によって細胞の分化障害や不死化が起こっていて芽球比率の増加が生じているが、これにさらに自律的増殖能力が加わると急性白血病になると考えられている[28]。
悪性リンパ腫は白血球の1種リンパ球が悪性腫瘍化してリンパ節での腫瘍的異状増加をきたす疾患だが、リンパ系白血球が腫瘍化した細胞が骨髄で増加するリンパ系白血病の細胞とリンパ腫の細胞に免疫学的形質や遺伝子異常に本質的な差はないとされている。したがって免疫学的形質や遺伝子異常に基ずく分類を重視するWHOでは[29]リンパ球系の悪性腫瘍のうち、その増殖が主に骨髄であるものがリンパ性白血病、増殖の場が主にリンパ節や脾臓にあるものがリンパ腫であるにすぎないものとされるようになった[30]
例えば慢性リンパ性白血病と小リンパ球性リンパ腫の細胞は本質的に同じものとされ、同じように急性リンパ性白血病である前駆B細胞リンパ芽球性リンパ腫白血病(B-ALL)と前駆B細胞リンパ芽球性リンパ腫(B-LBL)の細胞にも本質的な差はなく、リンパ系腫瘍細胞の増殖の中心が骨髄にあり骨髄での芽球比率が25%以上なら急性リンパ性白血病、25%以下で増殖が主にリンパ節で行われるならリンパ腫とするに過ぎないとされている。このようにWHOではリンパ系白血病とリンパ腫はあえて区別すべきものとはされていない(しかしながら症候的にはリンパ系白血病とリンパ腫では明確な差があり、臨床的には必ずしも受け入れられているわけではない[30][31][32]、後節#歴史的な定義の遷移参照
また、慢性骨髄性白血病などと同じ骨髄増殖性疾患に属する真性多血症や本態性血小板血症、骨髄線維症も主として増加している血球は白血球以外であるが、その本質は慢性骨髄性白血病などと同じく造血幹細胞レベルでの遺伝子異常による細胞の増殖能の自律的向上であると考えられ、一般的には白血病とはされないこれらも、広義には白血病の類として扱われることもある[33]。
歴史的な定義の遷移
2007年現在、白血病の定義は過渡期にあり、用語が混乱している点が多々あるため、それらの歴史的な遷移を理解することは非常に有効である。なお、クリアーカットな定義というものは、2007年現在の医学水準では不可能であり、その混乱の中で診療を行い続けなければならない。PFHS DATA 115023536
もともと、白血病とは末梢血中に白血病細胞(今でいう芽球)が出現する病気として定義された。臨床症状が出現し、医療機関を受診し死亡するまでの期間を観察すると、経過の早い群と遅い群がみられ、それぞれ急性白血病と慢性白血病と分類されるようになった(治療法がある現在ではまず行われない)。経過が早い群では芽球が著しく増加しているのに対して、経過がゆっくりとした群では成熟した白血球が増加していることがわかってきた。そのため、急性白血病は分化障害があり白血球裂孔が存在するのに対して、慢性白血病では分化障害はなく末梢血に様々な分化成熟過程の白血球が出現する(すなわち白血球裂孔が存在しない)と理解されるようになった。末梢血の芽球の成熟過程によって分類されるようになったのである。やがて、白血病は幼若な白血病細胞が骨髄で増殖する腫瘍性の疾患であるということがわかってきた。また、白血球だけではなく、他の血球でも同様の病態が生じることがわかってきて骨髄増殖性疾患という概念が生まれた。
白血病を理解するにおいては、リンパ腫の定義も知っていなければならない。リンパ腫とは、異常なリンパ球がリンパ節をはじめとするリンパ組織で増殖し、そこで腫脹する病気として定義された。そのため、悪性リンパ腫で腫瘍細胞が末梢血中に出現すると、白血病の古典的な定義を満たしてしまい、白血病と言えてしまうこととなる。悪性リンパ腫と白血病が区別できなくなると非常に困るので、そのような病態を悪性リンパ腫の白血化と呼ぶこととなった。定義上は、リンパ腫は白血化しない限り、末梢血に白血病細胞が見られることはない。リンパ球にはリンパ節という器官があるため、非常に病態の解釈が難しい。骨髄でリンパ球の異常が起こり、白血病となりリンパ節に浸潤したのか、リンパ節で異常がおこりそれが白血化し骨髄浸潤をしたのか区別できなくなるのである。2001年出版のWHO分類以降、2008年出版のWHO分類第4版にてもリンパ性白血病と悪性リンパ腫を無理に区別することはないということとなっている。実際、慢性リンパ性白血病ではリンパ腫が先行したもので、それが白血化したものに過ぎないと考えられている。WHO分類でも、リンパ性白血病とリンパ腫は本質的には同じもので、両者の区別を行う意義はないと考えられている[34]。しかし、急性リンパ性白血病は症候学にリンパ腫よりも急性骨髄性白血病に近いため、リンパ性白血病をすべてリンパ腫として扱うという考え方は、臨床家には受け入れられない。そのため、古典的には急性骨髄性白血病と急性リンパ性白血病を急性白血病としてまとめるという方法がとられている[32]。
また、骨髄腫という概念もある。これは形質細胞が腫瘍化したものであるが、不思議なことに骨髄で腫瘍化する。リンパ腫という段階が生じているのかも不明であるため、別の概念で理解されている。リンパ系に関して特に定義が混乱しているのは、リンパ球の体内での成熟過程がそこまで解明されていないためである。
近年、がん幹細胞仮説というものが提唱されているが、これは急性骨髄性白血病にて考案された仮説であり、この分野の概念の移り変わりが非常に早いことを示している。WHO分類なども改訂される予定であり、医学の進歩をこれからも感じられる分野である。
脚注
註釈
- ^ ただし、白血病細胞は固まりは作らないが、白血病細胞が歯肉など各種臓器に浸潤してそこで腫瘤を作ることはある、この腫瘤は白血病の本体ではないので外科的に取り除いても根本治療にはならない
- ^ 慢性骨髄性白血病ではフィラデルフィア染色体と呼ばれる9番と22番の染色体長腕間の相互転座により、9番上のabl遺伝子が22番上のbcr遺伝子領域へ転座しbcr/abl融合遺伝子が形成される。この転座はt(9;22)(q34;q11)と略して表記する。この翻訳産物であるBCR/ABL蛋白は正常ABL蛋白よりも高いチロシンキナーゼ活性を持つ。このチロシンキナーゼ阻害剤がイマチニブである。
- ^ これらの白血病も「慢性」で「骨髄性」であるが、慢性骨髄性白血病がフィラデルフィア染色体(Ph染色体)陽性と定義されてしまったために、骨髄性でPh染色体陰性の慢性白血病は4つの大分類から外れるが、それらも白血病の定義を満たしている。
- ^ ただし、白球病細胞を生み出すもとである白血病幹細胞は強い増殖能力を持つと考えられている-浅野『三輪血液病学』p.1374
出典
- ^ a b c 東田『iMedicine 5』p.152
- ^ 日本血液学会『造血器腫瘍取扱い規約』p.2
- ^ 東田『iMedicine 5』p.162
- ^ 浅野『三輪血液病学』p.1395-1397
- ^ 浅野『三輪血液病学』p.1397-1398
- ^ 浅野『三輪血液病学』p.1400-1401
- ^ 財団法人がん研究振興財団・部位別年齢階級別がん罹患数・割合(2004年)2011.06.17閲覧
- ^ 愛知県がんセンター・白血病の発生率2011.06.19閲覧
- ^ a b 国立がん研究センター・白血病の診断と治療2011.06.17閲覧
- ^ 愛知県がんセンター・慢性骨髄性白血病・臨床所見2011.06.17閲覧
- ^ 浅野『三輪血液病学』p.1375
- ^ a b 浅野『三輪血液病学』p.1430
- ^ 浅野『三輪血液病学』p.1476
- ^ 浅野『三輪血液病学』p.1449
- ^ a b 大野『よくわかる白血病』p301-309
- ^ 日本骨髄バンクの歩み2011.07.04閲覧
- ^ 大野『よくわかる白血病』p.301
- ^ 友安『血液・造血器』p.85
- ^ 寺野『シンプル内科学』p.433
- ^ a b 白血病の最新治療2011.06.17閲覧
- ^ 阿部『造血器腫瘍アトラス』p.37-43
- ^ 松村『急性骨髄性白血病(AML)における白血病幹細胞』
- ^ 松村『血液診療エキスパート白血病』p.2-13
- ^ 直江『WHO血液腫瘍分類』p.35
- ^ 浅野『三輪血液病学』p.298-300
- ^ 東田『iMedicine 5』p.149
- ^ 浅野『三輪血液病学』p.925-928
- ^ 東田『iMedicine 5』p.181
- ^ 小川『内科学書』p.114
- ^ a b 東田『iMedicine 5』p.172
- ^ 小川『内科学書』p.115-116
- ^ a b 村川『新・病態生理できった内科学(5)血液疾患』p.112
- ^ 国立がん研究センター・各種がんの解説2011.6.29閲覧
- ^ 日本血液学会『造血器腫瘍取扱い規約』p.12-13.48
参考文献
書籍
- 浅野茂隆、池田康夫、内山卓 監修 『三輪血液病学』文光堂、2006年、ISBN 4-8306-1419-6
- 阿部 達生 編集『造血器腫瘍アトラス』改訂第4版、日本医事新報社、2009年、ISBN 978-4-7849-4081-3
- 大野 竜三 編集『よくわかる白血病のすべて』永井書店、2005年、ISBN 4-8159-1736-1
- 小川聡 総編集 『内科学書』Vol.6 改訂第7版、中山書店、2009年、ISBN 978-4-521-73173-5
- 寺野 彰 総編集『シンプル内科学』南江堂、2008年、ISBN 978-4-524-22344-2
- 友安 茂 編『血液・造血器』医学評論社、2007年、ISBN 978-4-87211-808-7
- 日本血液学会、日本リンパ網内系学会 編集『造血器腫瘍取扱い規約』金原出版、2010年、ISBN 978-4-307-10139-4
- 東田 俊彦著 『iMedicine. 5』リブロ・サイエンス 、2010年、ISBN 978-4-902496-31-4
- 村川 裕二 総監修『新・病態生理できった内科学(5)血液疾患』第2版、医学教育出版社、2009年、ISBN 978-4-87163-435-9
論文
- 松村 到、金倉 譲「急性骨髄性白血病(AML)における白血病幹細胞」別冊医学の歩み『癌幹細胞-癌研究のパラダイムシフト』医歯薬出版、2009
関連疾病
関連項目
- 悪性腫瘍
- 腫瘍学
- 血液学
- 急性白血病
- JALSG(日本成人白血病治療共同研究グループ)
- 骨髄増殖性疾患
- 骨髄移植
- 骨髄バンク
- 全国骨髄バンク推進連絡協議会
- 骨髄移植推進財団
- 日本さい帯血バンクネットワーク
外部リンク
- JALSG(日本成人白血病治療共同研究グループ)
- ヒト白血病の再発は、ゆっくり分裂する白血病幹細胞が原因- 抗がん剤に抵抗性を示す白血病の新しい治療戦略にむけた第一歩 - 2007/10/22 独立行政法人 理化学研究所
- 日本白血病研究基金(認定特定公益信託)