麻痺
| 麻痺 | |
|---|---|
| 概要 | |
| 診療科 | 神経学 |
| 分類および外部参照情報 | |
| ICD-10 | G72.3 |
| MeSH | D010243 |
麻痺(まひ、痲痹とも)とは、一般的には、四肢などが完全に機能を喪失していることや、感覚が鈍って、もしくは完全に失われた状態を指す。比喩的に使われることも多く、「金銭感覚が麻痺する」「交通麻痺(=極度の交通渋滞や災害等により、道路機能が失われること)」などの用例がある。
医学用語としての麻痺は、中枢神経あるいは末梢神経の障害により、身体機能の一部が損なわれる状態をさす。例えば運動しようとしても、四肢などに十分な力の入らない・四肢の感覚が鈍く感じる状態(不全麻痺)、またはまったく動かすことができない・感覚がまったく感じられない状態(完全麻痺)を指し、一般用語の不随に近い意味を持つ。麻痺には、運動神経が障害される運動麻痺と、感覚神経が障害される感覚麻痺(知覚麻痺)がある。また中枢が障害される中枢性麻痺と末梢神経が障害される末梢性麻痺に分類される。狭義の意味の麻痺は両下肢のみの運動麻痺を引き起こす対麻痺に対し、四肢麻痺と呼ばれる。
運動麻痺[編集]
診断学においては麻痺(paralysis)とは運動障害であり、感覚障害を示す言葉ではないと考えられている。しかし、書物により定義が一定しておらず、混乱を避けるため、運動麻痺あるいは運動障害といった言葉を用いることが多い。ここでは診断学におけるparalysis、すなわち運動麻痺に関して述べる。なお、運動機能には随意運動、不随意運動、協調運動が知られているが運動麻痺といった場合は随意運動の機能障害と考えられている。
運動麻痺には程度と分布による分類が知られている。完全麻痺(paralysis)は骨格筋の随意運動が完全に喪失した状態を示す。不全麻痺(paresis)は運動麻痺分布が部分的であったり、運動麻痺の程度が不完全な状態を示す。分布では単麻痺(monoplegia)は四肢のうち一肢のみの運動麻痺である。片麻痺(hemiplegia)は身体の一側に限局する運動麻痺であり、運動麻痺の頻度としては最も多い。神経診断学として重要な片麻痺に、交代性片麻痺と交叉性片麻痺がある。交代性片麻痺(alternating hemiplegia)とは対側の脳神経麻痺を伴う片側の上下肢麻痺である。これは脳幹病変の存在を示唆する。大脳、内包、視床などが障害された場合は脳神経の麻痺側と四肢の麻痺側が同側となるため、重要な所見である。交叉性片麻痺(crossed hemiplegia)は一側の上肢麻痺と対側の下肢麻痺のことでありこれは延髄下部の錐体交叉部病変の所見と考えられている。頻度としては非常に少ない。対麻痺(paraplegia)は両下肢の運動麻痺であり、脊髄や大脳中心前回正中の占拠性病変などで起こる。四肢麻痺(quadriplegiaまたはtetraplegia)は両側上下肢の運動麻痺である。また両麻痺(diplegia)という言葉もあり、四肢麻痺のうち下肢の麻痺が強いものとされているがあまり使わない。
運動麻痺が起きるメカニズム[編集]
運動麻痺を随意運動障害と考えると、随意運動の経路である皮質脊髄路、すなわち錐体路を理解するとメカニズムの説明ができる。大脳中心前回(一次運動野)に存在する神経細胞が興奮することで随意運動ははじまると考えられている。1次ニューロンの軸索は放線冠、内包後脚、中脳の大脳脚を通過する。延髄下部に存在する錐体交叉にて左右の線維が交叉し、脊髄にて2次ニューロンにシナプスチャンジし、前角細胞を興奮させる。1次ニューロンを上位運動ニューロンといい、2次ニューロンを下位運動ニューロン(α線維)という。下位運動ニューロンは末梢神経として感覚線維と併走し神経筋接合部に至り、筋線維を興奮させる。この経路のどこかが障害されれば運動麻痺は起こりえる。神経診断学では問診と身体所見によって障害部位を決定できると考えている。感覚障害などの随伴症状や身体所見にて障害部位を絞り込み、画像検査にて確認を行う。障害部位の予測なしに画像検査を行うと非特異的な変化との区別が困難な疾患が多い。神経筋接合部に作用して、神経から筋繊維への神経伝達を阻害するのが筋弛緩薬であり、その結果得られる作用は筋弛緩と呼ばれるが、英語ではparalysis(日本語では単なる麻痺を意味する)と記載されることが少なくない[1]。
| 上位運動ニューロン | 下位運動ニューロン | 神経筋接合部 | 筋肉 | |
|---|---|---|---|---|
| 筋萎縮 | 認めない | 遠位筋優位 | 認めない | 近位筋優位 |
| 筋トーヌス | 亢進(痙性麻痺) | 低下(弛緩性麻痺) | 正常から低下 | 正常から低下 |
| 深部腱反射 | 亢進 | 低下から消失 | 低下から消失 | 低下 |
| 病的反射 | 認める | 認めない | 認めない | 認めない |
| 筋線維束性収縮 | 認めない | 認める | 認めない | 認める |
| 針筋電図 | 正常 | 神経伝導速度 | 正常 | 筋原性 |
| 神経伝導速度 | 正常 | 低下 | 正常 | 正常 |
| 反復刺激誘発筋電図 | 正常 | 正常 | 異常 | 正常 |
| テンシロンテスト | 陰性 | 陰性 | 陽性 | 陰性 |
通常は障害部位は1か所と考え、診断を進めていく。上位ニューロン障害では脳血管障害、下位運動ニューロン障害では頸椎症の頻度が高い。上位運動ニューロン障害では脳神経外科、神経内科、下位運動ニューロン障害、筋疾患では整形外科、神経内科と専門とする診療科も異なる。なお、上位運動ニューロン障害、下位運動ニューロン障害の混在する疾患として筋萎縮性側索硬化症などがあげられる。神経診断学をすべて行うと非常に専門的となるため、救急室では病歴から脳血管障害が疑われた場合は痙性運動麻痺、腱反射の亢進、表在反射の消失、病的反射(バビンスキー反射、チャドック反射)の出現、膝クローヌス(間代)、足クローヌスといった錐体路徴候のみ診察し、頭部CTにて出血評価、出血がみられなければ頭部MRI(とくに拡散強調画像)といった手順で行う。というのは脳出血ならば緊急手術の適応の評価、脳梗塞ならば血栓溶解療法の適応など緊急を要する選択をしなければならないからである。
脳神経も運動線維を含み、麻痺は起こり得る。脳神経は分類学上は末梢神経であり視神経、嗅神経以外は、支持細胞はシュワン細胞である。顔面神経麻痺がマネジメントとして非常に重要である。脳血管障害によるもの以外では顔面神経麻痺の原因としてはベル麻痺が多い。ベル麻痺は29%に後遺症が残り、致死的ではないものの機能予後はよいとは言えない。口角が下がり、水を飲むとこぼしてしまい、寝る時も眼瞼を閉じることができないなど非常に機能予後が悪い。ストレスが発生に関与しており、春先に非常に多い。原因としてはヘルペスウイルスの関与が考えられており、抗ウイルス薬とステロイドの使用によって後遺症を残すリスクを軽減できることが知られている、そのため救急室でもこれらの薬の処方ができることが望ましく、不慣れならば翌日の耳鼻科受診を促すような配慮が望ましいと考えられている。
運動麻痺の臨床解剖学[編集]
運動麻痺と大脳皮質[編集]

骨格筋の随意運動を発動する運動細胞が分布する大脳運動皮質(運動野)はブロードマン4野と呼ばれ、中心前回のほぼ後半と中心傍小葉の前半を占めている。各身体部位に対応する体性機能局在(somatotopy)がある。運動野を代表するベッツ細胞(巨大錐体細胞)はこの4野の第5層にある。 運動皮質の体性機能局在は1901年にDeijerineの臨床病理所見に基づき記述された。1952年にPenfieldらは脳手術中に局所麻酔下で大脳皮質の体性運動野(中心前回、ブロードマン4野)を電気刺激し、反対側の身体に生じる運動・痙攣の局在を詳細に検討し体性機能局在を小人間像(homunculus、ホムンクルス)として作成した。 大脳運動皮質(中心前回)では大脳裂(シルビウス裂)に接する弁蓋部から円錐部を経て頂上に達し、さらに内側矢状面(中心傍小葉)に至るまで、口部、顔面、上肢、体幹、下肢の順に体性機能局在が存在し、身体の逆立ち状に配列されている。
- 下肢はRolando野皮質の上方にあり、円蓋部の中心前回と最上部から大脳半球内側面(矢状面)の中心傍小葉にかけて位置している。
- 下肢に続く体幹部は相対的に狭い。
- 下肢・体幹に比べて手、特に母指が大きく円蓋部中央を占めている。
- 母指に続いて示指、中指、薬指、小指そして手の順で上方に並んでいる。各々の指の体性機能局在は独立しているようであるが、互いに重なりあい存在しているという説もある。
- 顔面も大きな部位を占めている。
また運動麻痺の症候と大脳皮質の関連は下記のようにまとめることができる。
- 単麻痺
上肢、下肢の中の一肢の運動麻痺を単麻痺という。単麻痺は末梢神経系の病変でしばしばみられる(神経叢病変、末梢神経病変)。その一方で大脳皮質病変でも単麻痺を呈することがある。その分布形式が一見末梢神経麻痺の分布に似ることから偽性末梢神経型麻痺とよばれる。このような現象がみられるのは運動皮質に前述の体性機能があるためである。
- 上肢の運動麻痺
大脳運動野の体性機能局在の中で手・手指が占める範囲は大きいため、限局性の大脳運動皮質病変で上肢の単麻痺、あるいは尺骨神経麻痺、橈骨神経麻痺、正中神経麻痺など末梢神経病変を思わせることがある。そのような皮質性運動麻痺の中で末梢神経障害と類似の型を呈するものは偽性末梢神経型皮質性運動麻痺と呼ばれる。この皮質性運動麻痺では、麻痺の目立たない指でも1本、1本の分離運動がうまくできず連合運動が生じ、微細な運動がしにくい。通常、麻痺筋に筋委縮がみられないという特徴がある。
- 指の運動麻痺
限局性の大脳運動皮質小病変により、手あるいは手指のみに限局した運動麻痺に対して、isokated hand palsyなどと呼ばれ、様々な運動麻痺(第1指のみの麻痺、第2指のみの麻痺、手・手指全体の麻痺など)が報告されている。大脳運動皮質の体性局在のうち手に相当する皮質部位の同定が頭部MRIで可能であるとの報告があり、臨床的に活用されている。手の運動野の部位はprecentral knobと呼ばれている。
- 下肢の運動麻痺
大脳運動野の体性機能局在の中で下肢が占める範囲は相対的に小さいが大脳半球内側面の中心傍小葉の限局性大脳皮質病変で、総腓骨筋麻痺を思わせる偽性末梢神経型麻痺を呈したり、下肢単麻痺、下肢遠位部優位の麻痺を呈することがある。さらには病変が両側の半球に及んで、両下肢の麻痺(対麻痺)をきたすことがある、
- 特異な運動麻痺
運動皮質を侵す病変の多くは動脈の梗塞性病変や腫瘍性病変でその麻痺の分布は、上肢でも下肢でも近位部より遠位部が強く侵される。これに対し、脳静脈血栓症(Roland静脈閉塞)による運動麻痺分布は遠位部より近位部が強く侵される(Merwarth症候群)。
運動麻痺と脊髄髄節と神経根[編集]
脊髄は各々の神経根の出る高さに応じて31の髄節に分けられる。内訳は第1〜8頸髄(C1〜C8)、第1〜12胸髄(T1〜T12)、第1〜5腰髄(L1〜L5)、第1〜5仙髄(S1〜S5)および尾髄(Co)である。各々の髄節は一定の部位の筋肉を支配しており、髄節(前角)から神経根(前根)が出て、椎間孔から脊柱管の外へ出て前枝と後枝に分かれる。椎間孔を出るまでが神経根であり、そこから出て分枝する前枝と後枝は末梢神経に属する。脊髄は脊柱管の中にあり、上方は延髄の錐体交叉の下端から始まり、下方は脊髄円錐になり、第1〜第2腰椎レベルの高さで終わる。脊髄、脊椎(柱)、神経根は発生学的に分節構造をなし、神経根はそれに相応する脊髄髄節から出て、上下の脊椎の間(脊椎間孔)を通って脊柱管の外に出る。しかし頸髄と頚椎とは同数でないため、第1〜第7頸神経根はそれぞれ対応する脊椎の上の椎間孔から出るが第8頚椎神経根は第7頚椎と第1胸椎の間の椎間孔から出る。それ以下の神経根はそれぞれの対応する脊椎の下の椎間孔から出る。脊椎と脊髄の発育の不均衡の結果として相対的に脊髄は脊椎よりも短く(脊髄最下端は脊椎L1の高さ)、各髄節と椎体の高さにずれが生じる。このことはX線撮影やMRIでの椎体の高さから髄節の高さを決定する上で重要でその対比を表に示す。
| 脊髄 | 脊椎 | 支配筋 | 対応する検査 | デルマトーム |
|---|---|---|---|---|
| C1 | C1/2 | |||
| C2 | C2 | 後頭部 | ||
| C3 | C2/3 | 耳介 | ||
| C4 | C3/4 | 横隔膜 | 呼吸不全の有無 | 頸部、肩上部 |
| C5 | C4 | 三角筋、棘上筋、棘下筋、上腕二頭筋 | 肩関節の外転、肘関節の屈曲 | 肩下部、上腕外側 |
| C6 | C4/5 | 腕撓骨筋、橈側手根伸筋 | 手関節の背屈 | 前腕外側、母指、示指 |
| C7 | C5/6 | 上腕三頭筋、手指伸筋、手指屈筋 | 手関節の掌屈、手指の伸展 | 中指 |
| C8 | C6/7 | 手指屈筋 | 手指の屈曲 | 薬指、小指 |
| T1 | C7/T1 | 手指外転筋群 | 小指の外転 | 前腕内側 |
| T2 | T1 | 肋間筋、腹筋 | 上腕内側、上胸部 | |
| T3 | T2 | 肋間筋、腹筋 | ||
| T4 | T3 | 肋間筋、腹筋 | 乳首 | |
| T5 | T4 | 肋間筋、腹筋 | ||
| T6 | T5 | 肋間筋、腹筋 | ||
| T7 | T6 | 肋間筋、腹筋 | ||
| T8 | T7 | 肋間筋、腹筋 | ||
| T9 | T8 | 肋間筋、腹筋 | ||
| T10 | T9 | 肋間筋、腹筋 | 臍部 | |
| T11 | T10 | 肋間筋、腹筋 | ||
| T12 | T10/11 | 肋間筋、腹筋 | ||
| L1 | T11 | 腸腰筋 | 鼠径部 | |
| L2 | T11/12 | 腸腰筋、大腿四頭筋、股関節内転筋群 | 股関節の屈曲(L1〜3) | 大腿内側 |
| L3 | T12 | 腸腰筋、大腿四頭筋、股関節内転筋群 | 股関節の内転、膝関節の伸展(L2〜4) | 大腿前部、膝 |
| L4 | T12/L1 | 大腿四頭筋、股関節内転筋群、前脛骨筋 | 足関節の背屈 | 大腿外側、下腿内側 |
| L5 | T12/L1 | 長母指伸筋、長趾伸筋 | 母趾の背屈 | 下腿外側、足背と母趾 |
| S1 | L1 | 長母指屈筋、腓腹筋、ヒラメ筋 | 母趾の底屈、足関節の底屈 | 大腿後部、下腿外側、小趾 |
| S2 | L1 | 大腿後部、下腿内側、踵内側 | ||
| S3 | L1 | 大腿内側 | ||
| S4 | L2 | 臀部、外陰部 | ||
| S5 | L2 | 肛門周囲 | ||
| Co | L2 |
一方、神経根は脊髄の下部にいくにつれて次第に走行が滑らかになり、腰椎・仙骨レベルでは脊柱管内をほとんど垂直に下行する。この腰仙髄神経根の集まりをその外観から馬尾という。脊髄の太さは一様ではなく、2箇所の膨大部、頸髄膨大と腰髄膨大がある。前者はC4〜T1髄節(C3/4〜C7/T1椎体)に相当し、後者はL1〜S3髄節(T11〜L1椎体)に相当する。それぞれ上肢と下肢を支配するところで、この高さの神経根も太く、前角も大きい。 各髄節は一定の部位の筋肉群を支配しており、これを筋節(myotome、ミオトーム)という。多くの筋肉は上下に連なる複数の髄節、神経根(前根)の支配を受けている。これを多髄節性支配という。その主要な髄節・神経根を知ることにより、障害された筋肉の分布から髄節・神経根病変の局在を推定することができる。 上肢では肘の屈曲のC5、手首背屈C6、肘伸展C7が有名である。下肢では足関節の背屈でL4〜5、母趾の背屈L5〜S1、母趾の底屈L5〜S2がよく確認される。踵立ちはL5、つま先立ちはS1、膝崩れはL1〜3と考えられる。
- 頸髄節・神経根と支配筋
頸部を中心とした筋肉は主にC1〜C4髄節に支配されている。代表的な筋肉は胸鎖乳突筋(C2、C3)、僧帽筋(C3、C4)、他の深頸筋(C1、C2)であり、特異的なものとしては横隔膜(C3、C4だが特にC4)がある。なお、胸鎖乳突筋と僧帽筋は副神経にも支配されているため、上位頸髄あるいは延髄のいずれの病変でも障害されうる。 肩甲・上腕部の筋肉は主にC5、C6髄節に支配されている。代表的な筋肉は三角筋(C5、C6)、棘下筋(C5、C6)、上腕二頭筋(C5、C6)、腕橈骨筋(C5、C6、C7)、上腕三頭筋(C7、C8、T1)などである。前腕部の筋肉は主にC6、C7、C8頸髄に支配されている。代表的な筋肉は円回内筋(C6、C7)、橈側および尺側手根屈筋(C6、C7)、橈側および尺側手根伸筋(C7、C8)総指伸筋および長・短母指伸筋(C7、C8)、長母指外転筋(C7、C8)などである。手の筋肉は主にC8、T1髄節に支配されている。代表的な筋肉は短母指外転筋(C8、T1)、虫様筋(C7、C8、T1)、掌側骨間筋(C8、T1)、母指対立筋(C7、C8)母指内転筋(C8、T1)、背側骨間筋(C8、T1)、小指外転筋(C8、T1)などがある。
- 胸髄節・神経根と支配筋
胸部・腹部・背部の筋肉はT1〜T12(L1)髄節で支配されている。
- 腰仙髄節・神経根と支配筋
下肢帯および下肢筋は腰髄節および仙髄節に支配されている。腰髄節支配の代表的な筋肉は腸腰筋(腸骨筋と大腰筋)(L2、L3)、大腿四頭筋(L2、L3、L4)、縫工筋(L2、L3、L4)、大腿内転筋群(L3、L4)などである。腰・仙髄節支配の代表的な筋肉は大臀筋(L5、S1、S2)、中臀筋および小臀筋(L4、L5、S1)、大腿二頭筋など膝屈筋群(L4、L5、S1、S2)、前脛骨筋および足・足趾の背屈筋群(L4、L5、S1)、長・短母趾屈筋など足趾屈筋群(L5、S1、S2、S3)である。仙髄節支配の代表的な筋肉は下腿三頭筋(腓腹筋とヒラメ筋)(S1、S2)である。
運動麻痺と神経叢・末梢神経[編集]
脊髄の前角細胞から出た運動神経線維からなる前根は感覚神経からなる後根と合流して脊髄神経根を形成する。脊髄神経根は椎間孔から脊柱管外へ出て前枝と後枝に分枝する。前枝は頸部、腰部、仙部の高さでは上下のものが吻合して神経叢を形成する。胸腹部では神経叢は形成しない。その後はレベルにより神経幹、神経束に区分され、その先は末梢神経となり、四肢の筋群、体幹の前壁、側壁の筋群に運動神経線維として支配する。一方、後枝は神経叢を作らずに、それぞれの高さの体軸筋(傍脊柱筋など体幹後壁筋群)に運動神経を送る。 末梢神経障害に関しては長母指外転筋(APL、母指を外転)が撓骨神経支配、短母指外転筋(APB 母指を垂直にたてる)が正中神経支配、母指内転筋(AP 母指を内転)が尺骨神経支配であり、母指の動きである程度の診断を行うことができる。
頸神経叢[編集]
頸神経叢(C1〜C4の前枝)は上肢を支配する神経はなく、頸部の筋群を支配している。筋枝は副神経とともに胸鎖乳突筋、僧帽筋に分布しており、その他、横隔膜、前頸部の深部の筋肉を支配している。
腕神経叢[編集]
腕神経叢(C5〜T1の前枝)は上(C5、C6)、中(C7)、下(C8、T1)の3本の神経幹としてはじまり、それぞれの神経幹は前後に分枝し、それらが吻合して3本の神経束を形成する。腋窩動脈の位置関係からそれぞれ後側(C6〜C8)・外側(C6〜T1)・内側(C8、T1)神経束とよばれる。後神経束は腋窩神経を分岐した後に橈骨神経に、外側神経束は筋皮神経を分岐した後に内側神経束の成分と合流し正中神経に、内側神経束の残りは尺骨神経になる。
- 橈骨神経
橈骨神経は腕神経叢の最大の分枝であり上腕三頭筋への分枝を出した後、上腕骨の中央部で背側を回り前面に出る。橈骨神経溝を通過して腋窩外側で浅枝と深枝に分かれ、上腕の伸筋(上腕三頭筋)と前腕の全ての伸筋群を支配する。
- 正中神経
正中神経は外側神経束に一部内側神経束が合流し、上腕動脈に沿って下行する。腋窩に達した後、前腕掌側中央を下降し手根管を通って手掌に達する。尺側手根屈筋を除く、前腕の全ての屈筋を支配し、固有手筋では母指の動きに関連した筋群を支配する。
- 尺骨神経
尺骨神経は内側神経束の終枝で、上腕二頭筋の内側を下行し、徐々に上腕の後面に回り、上腕骨の肘関節部分で尺側上顆後面の尺骨神経溝を通る。前腕の掌面に出て、尺側手根屈筋に沿って下行し、手根部でGuyon管を通って手掌に達する。前腕では尺側手根屈筋、深指屈筋を支配し、母指球筋では母指内転筋を小指球筋では全ての筋を支配する。また骨間筋も支配する。
腰神経叢[編集]
腰神経叢(L1〜L4)はL1〜L4神経で形成され、大腰筋と腰方形金に囲まれ、下腹腔と大骨盤腔の後面を占める。神経叢の主要な部位部分は下行し、陰部大腿神経、大腿神経、閉鎖神経として鼠径靭帯の下方へ深い大腿部へ達する。
- 大腿神経
大腿神経は腰神経叢の最大の分枝である。L2〜L4神経が吻合して形成され、大腰筋と腸骨筋の間の溝を下行し、鼠径靭帯の中央をくぐり大腿前面にでる。分岐して運動枝は大腿前面の諸筋、すなわち大腿四頭筋、縫工筋、恥骨筋を支配する。
- 閉鎖神経
閉鎖神経は閉鎖孔を通り骨盤の外へ出て大腿の内側に至り、大腿内転筋群を支配する。
仙骨神経叢[編集]
仙骨神経叢(L4〜Co)は坐骨神経叢と陰部神経叢からなる。坐骨神経そうは下部腰神経(L4、L5)と仙骨神経(S1〜S3)が形成し、下肢帯と下肢を支配する。陰部神経叢は仙骨神経の下部を主体(S4〜Co)とし、骨格筋以外の骨盤内臓器と生殖器を支配する。
- 坐骨神経
坐骨神経は坐骨神神経叢から出る最大の神経である。大坐骨孔の下半の梨状筋下孔を通り、骨盤の後方に出て、大腿後面の諸筋を支配する。大腿後面を下行し、大腿の下1/3の高さで脛骨神経(内側枝)と総腓骨神経(外側枝)に分岐する。
- 脛骨神経
脛骨神経は膝窩中央を下行し、腓腹筋の前面を通り、長母趾屈筋と長趾屈筋との間を下行し、腓腹筋をはじめとする足の底屈筋群を支配する。
- 総腓骨神経
総腓骨神経は大腿二頭筋に沿って下行し、浅、深の二枝に分かれる。浅腓骨神経は腓骨筋の運動を支配し、深腓骨神経は前脛骨筋以下の足の背屈筋群を支配する。
まとめ[編集]
障害の部位を決定するには中枢および末梢の神経解剖が重要となる。脊髄、末梢神経レベルでの支配筋をまとめる。また深部腱反射や病的反射も合わせて内部リンクを参考のこと。
- 上肢
| 筋肉 | 末梢神経 | 脊髄 |
|---|---|---|
| 僧帽筋上部 | 副神経、頚部脊髄神経 | C2〜C4 |
| 三角筋中部 | 腋窩神経 | C5〜C6 |
| 上腕二頭筋 | 筋皮神経 | C5〜C6 |
| 上腕三頭筋 | 橈骨神経 | C6〜C8 |
| 手首伸筋群 | 橈骨神経 | C6〜C8 |
| 橈側手根屈筋 | 正中神経 | C6〜C7 |
| 尺側手根屈筋 | 尺骨神経 | C7〜Th1 |
| 母指対立筋 | 正中神経 | C6〜Th1 |
| 第一背側骨間筋 | 尺骨神経 | C8〜Th1 |
| 長母指外転筋(APL) | 橈骨神経 | C7 |
| 短母指内転筋(AP) | 尺骨神経 | C8 |
| 短母指外転筋(APB) | 正中神経 | C8 |
| 小指外転筋 | 尺骨神経 | C8〜Th1 |
- 体幹
| 筋肉 | 末梢神経 | 脊髄 |
|---|---|---|
| 頚部屈筋群 | 副神経、頚部脊髄神経 | C1〜C4 |
| 頚部伸筋群 | 副神経、頚部脊髄神経 | C1〜C8 |
| 横隔膜 | 横隔神経 | C3〜C5 |
| 前鋸筋 | 長胸神経 | C5〜C7 |
| 背部伸筋群 | 脊髄神経 | Th1〜S3 |
| 腹筋群 | 肋間神経 | Th6〜Th12 |
- 下肢
| 筋肉 | 末梢神経 | 脊髄 |
|---|---|---|
| 腸腰筋 | 大腿神経、腰部脊髄神経 | L1〜L4 |
| 大臀筋 | 下殿神経 | L5〜S2 |
| 股関節外転筋 | 上殿神経 | L4〜S1 |
| 股関節内転筋 | 閉鎖神経、坐骨神経 | L2〜L4 |
| 大腿四頭筋 | 大腿神経 | L2〜L4 |
| 膝屈筋群 | 坐骨神経 | L4〜S3 |
| 長腓骨筋 | 浅腓骨神経 | L4〜S1 |
| 短腓骨筋 | 浅腓骨神経 | L4〜S1 |
| 前脛骨筋 | 深腓骨神経 | L4〜S1 |
| 後脛骨筋 | 脛骨神経 | L4〜S1 |
| 下腿三頭筋 | 脛骨神経 | S1〜S2 |
| 長母趾伸筋 | 深腓骨神経 | L4〜S1 |
| 短母趾伸筋 | 深腓骨神経 | L4〜S1 |
| 長趾伸筋 | 深腓骨神経 | L4〜S1 |
| 短趾伸筋 | 深腓骨神経 | L4〜S1 |
片麻痺のマネジメント[編集]
片麻痺を起こす疾患の頻度としては脳血管障害が圧倒的に多く、急性期治療によって予後が全く異なる可能性もあることから前述のように救急室では神経診断学とは異なるアプローチを行う場合が多い。まずはバイタルサインの確認をし、蘇生法にて対応する。脳幹病変の有無を評価し疑わしければ気管内挿管を施行する。麻痺側にて静脈路確保を行うと、脳血管障害では感覚障害の合併があるため、静脈炎の発生や点滴漏れに気がつかない場合があるため健側で静脈路確保を行う。健側で静脈路確保しなければならない状況としては片麻痺など感覚障害を伴う場合と乳癌にて腋窩リンパ節郭清を行った場合などがあげられる。腋窩リンパ節郭清を行った場合は静脈炎からSIRSなどに進展するリスクがあると考えられている。血栓溶解療法の適応からはずれないようにするためにNGチューブやフォーレーカテーテルの挿入は控え、動脈血採血も行わない。できるだけ速やかに頭部CTを行い、脳出血の有無を確認する。心電図などのルーチン検査はCTを優先し、空き時間を利用して行うべきである。また錐体路徴候の確認なども空き時間を利用して行う。なお、厳密には低血糖やその他の原因にて片麻痺が起こることもあり得るが、低血糖の場合は意識障害がある場合がほとんどであるし、その他の疾患に関しても脳血管障害が否定できてからでも遅くはない場合が多い。
- 脳出血のマネジメント
救急室で行うべきこととしては、出血部位の同定を含めた診断とヘルニアや水頭症といった合併症の評価である。緊急手術の適応となる脳出血には被殻出血、小脳出血、皮質下出血、視床出血があげられる。被殻出血、小脳出血、皮質下出血では血腫除去術、視床出血では脳室ドレナージが標準的な術式である。手術適応は施設によっても異なるが、被殻出血の場合は血腫量が31ml以上の時や意識障害があるとき、脳の圧迫所見が強い時は緊急手術となる。小脳出血では血腫径が3cm以上のとき、意識障害(特にJCS III-100以上)があるとき緊急手術となる。皮質下出血の場合は血腫量が30ml以上の時、意識障害が昏迷以上であるとき、正中偏位が1cm以上あるとき、中脳周囲槽の変形があるとき緊急手術となる。視床出血では脳室穿破や水頭症が認められるとき緊急手術となる。
- 脳梗塞のマネジメント
脳血管障害でCTにて出血が認められなければ脳梗塞の可能性が高い。発症から3時間以内であれば血栓溶解療法で症状が改善しえるので適応の評価を行わなければならない。病歴からアテローム血栓性などの病型診断も行い、MRIまたはMRAにて発症時期も特定していく。血栓溶解療法は適応基準、慎重投与などが定められているため、かならず専門家にコンサルトしてから血栓溶解療法は行うべきである。この際、適応から外れる行為として観血的な処置があるためにNGチューブやフォーレーカテーテルの挿入は控えておいた方がよい。
感覚麻痺[編集]
診断学においては痺れが感覚麻痺に相当する言葉と考えられているものの、一般用語では運動麻痺もしびれると表現するために感覚麻痺といった言葉で示されることが多い。感覚の異常には異常感覚、錯感覚、知覚過敏、知覚鈍麻、無感覚の5つが知られている。異常感覚(Dysesthesia)とは外的刺激によらない感覚の異常であり、誘因なく熱さや痛みなどを感じるということである。一般用語の痺れなどがこれに相当する。錯感覚(Paresthesia)とは外的刺激による感覚の異常であり、触られただけで冷たく感じたりなどすることである。知覚過敏(Hyperesthesia)とは感覚を強く感じてしまうことで、感覚鈍麻(Hypesthesia)とは感覚を弱く感じることである。接尾語のesthesiaが感じるという意味であり無感覚(anesthesia)は麻酔という意味で用いられることが多いが、症候学的には感覚を全く感じないことである。
感覚麻痺が起きるメカニズム[編集]

感覚の伝導路は表在感覚(原始触覚、温度覚、痛覚)と深部感覚(位置覚、振動覚、識別覚)で異なる。どちらも末梢神経のレベルでは運動神経と併走する。神経根のレベルでは感覚は後根神経節が存在すること、運動神経が前根を通るのに対して感覚神経は後根を通るという点で異なる。表在覚は脊髄後角で二次ニューロンとなり、中心管周辺を通過し反対側側索へいく。側索に沿って外側脊髄視床路を形成し上行し、視床で三次ニューロンとなり放線冠を通過し頭頂葉の中心後回(1次感覚野)で4次ニューロンとなる。深部感覚は同側の後索を上行する。延髄の後索核で二次ニューロンとなり反対側へ軸索を伸ばし、内側毛帯を形成し、視床で三次ニューロンとなり放線冠を通過し頭頂葉の中心後回(1次感覚野)で4次ニューロンとなる。このように脊髄での走行が全く異なるため、脊髄障害では解離性感覚障害となることがある。触覚は深部感覚と表在覚両方の経路があると考えられており、表在覚の方を原始触覚として区別することがある。上記の感覚伝導路のうちどこかが障害されれば感覚麻痺は起こりえる。
感覚麻痺の分類[編集]

感覚麻痺(感覚障害)は障害部位によって分類されることが多い。脳疾患であるのか、ミエロパチーか根症かニューロパチーかentrap syndromeであるのかによって分類することでコンサルトすべき診療科が決定されてくる。分類の仕方は神経診断学に基づくが、緊急の場合はその限りではないのは運動麻痺と同様である。感覚障害の部位、特にデルマトームに沿うのかということ、合併する運動障害の評価、特にUMD(上位運動ニューロン障害)かLMD(下位運動ニューロン障害)かといった点、その他の神経学的異常所見によって評価される。ミエロパチー、ニューロパチー、根症の鑑別はSEP(深部感覚の検査)、神経伝導速度といった電気生理学、髄液検査などを駆使することが多い。
- 脳疾患
頻度としてはほとんどが脳血管障害によるものである。運動麻痺と一致した部分に感覚麻痺も生じている。脳幹より上位の障害であると脳神経の障害部位と片麻痺が同側となっている。
- ミエロパチー(myelopathy)
脊髄障害のことである。解離性感覚障害などがおこることもある。デルマトームの多分節にわたり感覚麻痺が生じる。典型的には障害部位よりも下はすべて障害される。臀部はS領域となるため感覚麻痺の評価に適している。また、脊髄障害では膀胱直腸障害など他の症状が出現しやすい。後頭部C2、拇指C6、中指C7、乳頭Th4、臍Th10、母趾L5、肛門S5のデルマトームが有名である。
- 根症(radiculopathy)
神経根障害である。感覚麻痺の部位はデルマトームの1分節となる。後根神経節障害というものもある。
- ニューロパチー(neuropathy)
ニューロパチーは、末梢神経の正常な伝導が障害される病態である。典型的には手足の先端から感覚麻痺が生じて、中枢側に向かって進行してくる。足から生じてくるのが一般的でglove&stocking型の感覚障害で有名である。神経解剖学的に説明がつかず、ADLの低下もみられない場合は放置しても致死的な疾患でない場合が多い。こういった場合を心因性疾患とする。例外としては、時間的、空間的に多発する脱髄性疾患である。障害される神経の種類は運動神経、感覚神経、自律神経に及び、ミクロ的な障害部位は軸索であったり髄鞘(シュワン細胞)であったりする。マクロ的にどこが障害されるかによって、単神経炎・多発性単神経炎・多発神経炎に区別される。
主な疾患は、ギラン・バレー症候群、フィッシャー症候群、慢性炎症性脱髄性多発ニューロパチーが炎症性・感染性のものとして有名であり、その他の原因によるものに糖尿病性ニューロパチー、腫瘍随伴性ニューロパチー、Crow-Fukase症候群、あるいはSLE、PN等の膠原病性血管炎に伴うニューロパチー、シャルコー・マリー・トゥース病、家族性アミロイド多発ニューロパチー等がある。外因性としてはアルコール、ヒ素、水銀、タリウム、スチレン、nヘキサン、またビタミン欠乏によりベリベリなども有名である。薬剤性としてはイソニアジトやビンクスリチンによるものが多い。
ニューロパチーは大雑把に脱髄性のものと軸索変性性のものに分けられる。軸索変性性の場合は急性のものではmyelin ovoidが、慢性のものではaxonal sproutingが認められる。軸索変性性ニューロパチーの場合は障害する神経線維の選択性が認められることがある。大径線維優位型はAβ線維の障害のため深部感覚の障害が目立つ。特に後根神経節に病変の主座がある場合は感覚失調を伴う。こういった病気はPNSやシェーグレン症候群が知られている。小径線維優位型AδおよびC線維の表在感覚や自律神経障害が目立ち、痛みを伴うことが多い。これはアミロイドーシスや一部の糖尿病で見られている。痛みのメカニズムは内部リンク疼痛に詳しい。 後根神経節に病変があると考えられる場合はシェーグレン症候群や傍腫瘍症候群(PNS)を考える。後根神経節の障害では経過が長くともaxonal aproutingが認められないのが特徴である。
- entrap syndorome
手根管症候群や胸郭出口症候群である。末梢神経が骨や靭帯によって圧迫され、それ以下の末梢神経が障害される。
感覚麻痺の臨床解剖学[編集]
感覚障害のそれぞれの分布様式にはそれぞれ対応する特徴的な病変局在を有する。しかし感覚障害の分布が同じか類似していても本来の病変局在と異なる場合があり病変を誤る分布として知られている。代表例を下記に列記する。
- 大脳病変による偽性神経根型
脳卒中による偽性尺骨神経麻痺としてしばしば認められる。
- 頸髄病変による偽性多発神経炎型
- 頸髄中位病変による胸部帯状痛
- 胸部神経根障害による宙吊り型感覚障害
- 高度の末梢神経障害による偽性脊髄性感覚障害・偽性脊髄癆
感覚麻痺と脊髄髄節・神経根[編集]
皮膚分節[編集]
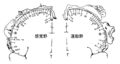
皮膚分節(dermatome、デルマトーム)とは単一の脊髄髄節(分節)・神経根が支配する皮膚領域を意味する。体幹では発生学的な体節機構がそのまま残され、皮膚分節は輪切り状に規則的に吻側から尾側へ配列されている。これに対して四肢では発生期における肢芽の移動のために、皮膚分節の分布領域が複雑である。このため、中部頸髄にあたるC4分節が胸髄上部のT2分節の頭側に接し、腰髄上部のL1〜L2分節(L3〜L4分節説もある)が臀部から大腿後方で仙髄分節に接する。 臨床医学で用いられる皮膚分節の体図は互いに異なる手法によって作成された3つの起源に由来している。HeadとCampbellは帯状疱疹の皮疹の分布を基に体図を作成した。Foersterは慢性疼痛患者において後部rhizotomyを施行した際に神経根の断端を刺激し、皮膚に血管拡張が生じる範囲を観察して体図を作成した(これは自律神経支配による可能性を残している)。この検討によって皮膚分節間の重複が明らかになった。KeeganとGarrettは根の障害を有する、主に外科手術例の感覚障害の観察から体図を作成した。 このような背景を踏まえて1938年に野崎が作成したデルマトームの図は臨床応用にふさわしいと考えられている。しかしどの体図を利用する場合でも、個人差があることと、皮膚分節の境界領域は隣接する2つの髄節支配が重複することに注意する。
不連続線とcervical line[編集]
皮膚分節の図上の頸髄と胸髄の境界線ではC4分節とT2分節が接している。ここに不連続性があり、不連続線という。そのことが脊髄疾患の診察上重要な手がかりになる。感覚鈍麻が予想される下方からpinにて皮膚をこすっていくとある種の患者ではこの線で急激に痛みを訴える。この不連続線の中で前胸部にあるところは頸、胸髄病変の境を見当づけるのに有用であり、これをcervical lineという。不連続線はcervical lineのみならず下顎角の三叉神経第三枝とC3分節の間やL1〜L2分節とS2分節の間にもみられ臨床応用される。
脊髄由来の感覚麻痺の分布様式[編集]
- 脊髄横断性障害(あるレベル以下の両側性全感覚障害)
この型の感覚障害は、入浴したときに水面下に没する部分に障害がみられることから入浴型と呼ばれる。脊髄の横断性病変(脊髄炎、脊髄出血、脊髄腫瘍など)、急性感覚性自律神経性ニューロパチーなどで、顔面・頭部の障害を免れ頸部以下の全感覚障害がみられることがある。
- 腰仙部回避
脊髄横断性病変により病変部以下に全感覚障害がみられるときに、下部脊髄神経根(腰仙部あるいは仙部)の支配領域で感覚障害がないか非常に軽い場合があり、腰仙部回避ないし仙部回避という。髄内病変が内方から脊髄視床路を圧迫・障害するためと言われてきたが、髄外病変でも生じる。病変の増大速度や脊髄表面の側副血行の状態によってこの型になるとされる。
- サドル状(鞍状)感覚障害
仙部回避と反対に仙部のみに感覚障害がみられる場合をいう。
- ブラウン・セカール症候群(あるレベル以下の片側表在感覚と反対側の深部感覚障害)
ブラウン・セカール症候群は脊髄の半切病変によって生じる。病変の高さで全帯状の感覚障害がみられ、その直上に感覚過敏帯がみられる。病変より下方の同側半身にいわゆる深部感覚鈍麻を、反対側半身に表在感覚鈍麻をきたす。病変の広がりでいろいろな病型がある。
- 宙吊り型感覚障害
感覚障害の分布が上半身のある範囲に限られ、地面に接する形でないときに宙吊り型といわれる。変則型と両側型とがある。脊髄空洞症などの脊髄中心部(灰白質)の髄節性病変によることが多い。脊髄癆、糖尿病性神経障害、サルコイドーシスなど脊髄神経根病変によることもある。
- 髄節性感覚障害
脊髄の髄節性の障害はデルマトームにあてはめて理解する。その際に髄節間の重複や左右間の重複の存在に注意する必要がある。大脳病変により髄節性と類似の感覚障害がみられることがある。
乖離性感覚障害[編集]
乖離性感覚障害とは要素的感覚の中のある種類が他のものより強く障害されていることである。特に重要なのが表在感覚と深部感覚の乖離である。これはこの2つの感覚系の走行が中枢神経内で異なる経路を通ることが原因でおこる。臨床解剖学では乖離性感覚障害は局在診断において非常に重要な情報となる。
分類[編集]
- 末梢神経性乖離性感覚障害
末梢神経障害では感覚の全種類が平行して障害されることが多いが、ある種の小径線維優位の末梢神経障害では表在感覚鈍麻があるのに深部感覚が保たれる。家族性アミロイドポリニューロパチー、シャルコー・マリー・トゥース病(特に遺伝性感覚性自律神経性ニューロパチーI型)、糖尿病性神経障害の一部などがあげられる。反対に大径線維によって伝導される深部感覚障害が目立ち温痛覚が免れる疾患としては傍腫瘍性神経症候群などの免疫異常性ニューロパチー、ビタミンB12欠乏症、糖尿病性偽性脊髄癆のような糖尿病性神経障害の一部があげられる。
- 脊髄癆型(脊髄後索)乖離性感覚障害
深部感覚が障害され、温痛覚が保たれる乖離性感覚障害はかつて脊髄癆で多くみられた。脊髄癆の減少とともに近年では後索や内側毛帯に脱髄巣を有する多発性硬化症や後脊髄動脈領域梗塞で典型的にみられる。また障害が末梢神経から脊髄におよぶ亜急性連合性脊髄変性症(ビタミンB12欠乏症)でもみられる。またフリードリッヒ運動失調症やビタミンE欠乏症も類似する感覚乖離を示す。この型の感覚障害では感覚性運動失調やロンベルグ試験の他、ジンジンするしびれや電撃痛、乱切痛、レルミット徴候(放電痛)がみられることが多い。
- 脊髄空洞症型(脊髄灰白質型)乖離性感覚障害
脊髄空洞症では脊髄中心部白質の病変により、温痛覚(脊髄視床路)の神経線維が脊髄中心部で交叉する部位で障害されて、その高さに相当する皮膚の温痛覚が鈍麻するが、後索に障害が及ばないため深部感覚は保たれる。脊髄視床路は脊髄最外側の表層を走る長経路で、ここが障害されないため、病変の高さより下の感覚は保たれ感覚障害の範囲は病変のある高さに限られるので宙吊り型を呈する。脊髄空洞症以外に脊髄灰白質に病変を有する脊髄内出血や脊髄髄内腫瘍などでもみられる。
- 前脊髄動脈症候群にみられる乖離性感覚障害
病変部以下の温痛覚が障害されるが、深部感覚が免れる感覚障害乖離を呈する。脊髄先方部(腹側)の2/3を灌流する前脊髄動脈の循環障害で生じる。長経路の脊髄視床路が障害されるため、温痛覚障害の範囲は障害レベル以下全体にみられる。後索性の感覚障害は原則として認められない。このような乖離性感覚障害は脊椎椎間板ヘルニアや脊髄髄外腫瘍などでも認められる。
- ブラウン・セカール症候群にみられる乖離性感覚障害
脊髄の横断面の半分が障害されて生じるブラウン・セカール症候群は解離性感覚障害のよく知られた例である。病変側の反対側の後索が障害されて、その側の深部感覚が障害されるとともに、反対側の温痛覚を伝導する脊髄視床路が障害されて、病変の反対側の温痛覚が障害される。病変の高さに相当して同側の全感覚障害がみられる。ブラウン・セカール症候群は外傷など脊髄髄外病変で典型的に生じるが、不全型も含めれば多くの脊髄疾患で生じる。
- 病変拡大に伴う乖離性感覚障害の推移
病変が拡大することにより病変分布が推移する。それが乖離性の感覚障害の時、病変の性質を示唆する。代表例としてはFoix-Alajouanine病(亜急性壊死性脊髄炎)などがあげられる。
- 延髄外側症候群にみられる乖離性感覚障害
延髄外側症候群では特徴的な感覚障害がみられる。すなわち、温痛覚障害が病変と同側の体部と反対側の顔面にみられるが、深部感覚障害は免れる。病変の高さによっては顔面と体部の交叉はみられないことがあるが、乖離性感覚障害は認められる。すなわち、延髄外側症候群では交叉性感覚障害は認められないことがあるが、乖離性感覚障害は原則として認められる。
- 延髄内側症候群にみられる乖離性感覚障害
延髄内側症候群では内側毛帯障害で病変と反対側の深部感覚は障害されるが温痛覚は保たれる。
- 大脳皮質性乖離性感覚障害
大脳皮質病変で認められる乖離性感覚障害は表在覚障害が優位のものと深部感覚障害が優位なものの2種類が知られている。深部感覚障害が優位なものは延髄内側症候群に似た分布となる。温痛覚や原始触覚が保たれているかごくわずかに障害されているだけであるのに対して深部感覚や固有感覚、立体覚など識別性感覚が高度に障害されるが振動覚はあまり障害されない。障害は四肢遠位優位であり、母指探し試験異常を顕著に呈する。症状は運動障害(深部感覚性運動失調)として現れるので受動的運動姿勢覚(いわゆる位置覚)障害が軽度のときは、運動麻痺による運動障害と考えられることがある。皮質特有の感覚性消去現象を見出すこともできる。表在感覚が優位に障害されるものは偽性神経根型といわれるものも含まれる。
緊急を要する感覚麻痺とプライマリケア[編集]
動脈閉塞、急性動脈解離、脳出血、脳梗塞といった、血管障害、脊髄硬膜外膿瘍や急性脊髄硬膜下血腫などミエロパチーを起こす疾患、ギラン・バレー症候群、重症筋無力症、皮膚筋炎、多発性筋炎、多発性硬化症といった呼吸麻痺をおこす神経筋疾患は注意が必要である。特にギラン・バレー症候群は進行が早いため注意が必要である。これらの疾患は予め診断がついている場合も多く、また感覚障害単独で来院されることはまず考えにくい。
基本的には手のしびれでは頸椎症を始めとする頸椎疾患と手根管症候群、足のしびれならば脊髄病変(頚椎、胸椎、腰椎どれでもよい)か多発神経炎の計4つを診断できれば、日常診療では十分である。
足の痺れ[編集]
- 脊髄病変
- 頚部、胸部、腰部どこの障害でも足のしびれは起こりえる。脊髄病変を積極的に疑う所見としては膀胱直腸障害である。歩行障害も認める場合が多く、大抵は階段を下るときが辛いという。階段を下るとき辛いというのは下肢の痙性麻痺や運動失調を強く疑うエピソードである。上りが辛いという場合は筋力低下は疑えるものの診断学的価値はかなり低い情報となってしまう。怒責や咳、くしゃみによって放散痛が生じることも脊髄病変では特徴的である。脊髄病変を起こしやすい職業歴として柔道、ラグビー、レスリングの選手やタクシーの運転手が多いということも念頭に置くべきである。
- 多発神経炎
- 脊髄病変を疑えるエピソードがない場合は多発神経炎(ポリニューロパチー)を考える。この病気ではつま先から徐々に症状が上行してきて、運動神経よりも感覚神経の方が優位に障害されるのが特徴的である。多発神経炎は原因疾患の検索が重要である。糖尿病、アルコール、薬剤性などが高頻度である。悪性腫瘍や全身性血管炎でも生じうる。
手の痺れ[編集]
- 頚髄病変
- 脊髄の病変でも手の痺れは生じうる。手がしびれる場合、その責任病巣は頚髄であり、頸椎症が原因疾患であることが非常に多い。痺れの領域は基本的にはデルマトームに従う。足の痺れの場合と同じで膀胱直腸障害、階段を下る際に辛い、怒責で放散痛が生じる、スポーツ選手やタクシードライバーに多い。
- 手根管症候群
- 手根管症候群は特発性のものでは中年の女性に多い。長時間のパソコン、キーボード操作やピアノの演奏などが誘発因子になることもある。基礎疾患としては妊娠、透析、甲状腺機能低下症、先端巨大症といったものがある。特に甲状腺機能低下症は手根管症候群が受診契機になることもある。筋肥大や嗄声といった症状にも注意したい。ファーレンテスト(Phalen Test、手首関節を屈曲させることで痺れを誘発する)やティネル徴候(Tinel Sign、手根管の部分で正中神経を叩くことで痺れを誘発する)といった神経徴候が有名である。感度、特異度ともに優れている検査としてはハンドダイアグラムという検査がある。これは痺れている領域を患者に絵で描いてもらうもので、正中神経の支配領域である第1〜3指のみである場合はかなり手根管症候群が疑わしい。掌にまで及ぶとほかの疾患の合併の可能性もある。この
脳卒中との関係[編集]
しびれを主訴にする患者の多く、脳血管障害の可能性を考えて来院する。近年はTIAという概念が確立し脳血管障害の前兆であるのではないかと受診する場合が多い。基本的には痺れは脳血管障害と関係ない。ただし以下の場合は脳血管障害の可能性がある。
- 明らかな急性発症であり筋脱力を伴う場合
- 片側の上下肢の分布であるとき
- 脳血管障害を積極的に疑う分布の場合(顔と片側と反対側の上下肢とか口と手掌など)
こういった場合を除き、脳血管障害の心配はないことを告げることが大切である。安易に抗血栓薬(アスピリンなど)を処方するべきではない。高齢者はしびれを主訴に来院する場合が多いが、どんなに検索しても重要な疾患が見つからず特発性良性慢性しびれという診断になってしまうことが多い。
痺れで重要な疾患としては顔面の痺れというものがある。これは脳血管障害や悪性腫瘍の可能性が高く、精査が必要である。また亜急性、すなわち数週間で経過する四肢の痺れも悪性腫瘍や血管炎の可能性が高い。
救急室における神経診断学[編集]
神経診断は神経診断学に基づき、病因診断、解剖学的診断、臨床診断と3stepで行うのが通常である。解剖学的診断を行うための診察項目は非常に多い。救急室ではこのような対応は不可能なことが多く、頻度としても救急室に来院する神経病が疑われる患者の多くは脳血管障害であるため、より簡便なスクリーニング法が発達してきた。スクリーニング診察はあくまでも神経病の存在診断のために行うものであり、体系だった神経診断学に基づく診断に比べ、局所診断、病因診断の情報は少ないものの、短時間で行えることから救急室では好まれる。スクリーニング診察の項目としては、意識、脳神経、運動神経、感覚神経、歩行、姿勢、髄膜刺激症状、自律神経、協調運動、深部腱反射(特に病的反射)などを一通り行う場合が多い。
スクリーニングの項目だけでも脳血管障害のかなりの情報を得ることができる。ほとんどの脳血管障害が片麻痺を主訴とするため、これを想定する。まず顔面に麻痺が存在しない頸部以下の片麻痺であれば脊髄レベルの血管障害と考えることができる[要出典医学]。片麻痺と対側に顔面麻痺がある場合、すなわち交代性片麻痺であれば脳幹障害である。脳幹障害は気管内挿管の必要が高くなる。咽頭反射の消失など球麻痺症状、交代性片麻痺はいずれも気管内挿管を積極的に考える状態である。 頭部CTを緊急で行う必要がある(救急室のマネジメントとしては脳出血と診断がついた時点で局在診断は行っても治療方針としては影響は出ない。)。あいまに行う神経診断としては脳神経の検査である。脳神経I〜IV麻痺ならば中脳、脳神経V〜VIII麻痺ならば橋、脳神経IX〜XII麻痺ならば延髄が責任病巣である可能性が高い。片麻痺と同側に顔面麻痺が認められる場合は皮質下レベル[要出典]か皮質レベルの障害である。この場合テント上病変であるので瞳孔偏位が存在すればそれだけで偏位方向の皮質レベルの障害である(瞳孔偏位はテント上病変では病側を向き、テント下病変では健側を向く)。瞳孔偏位が認められなければ、皮質症状が認められるか、認められないかで鑑別する。皮質症状が存在すれば皮質レベルの障害であり、皮質症状が存在しない、あるいは感覚障害が存在しなければ皮質下レベル、すなわちラクナ梗塞である。皮質症状は優位半球の皮質症状としては失語が有名であり、劣位半球皮質症状としてはそれ以外の高次機能障害、失認、失行、半側空間無視があげられる。また両側大脳皮質の機能として、複合感覚もあるため、これも皮質症状とする。広範な皮質症状としては意識障害もあげられる。 障害血管に関しては皮質レベルの障害の場合は前部大脳循環系の障害が疑わしい。下肢の障害が強ければ前大脳動脈領域、顔面や上肢の障害が強ければ中大脳動脈領域、同名半盲や幻視が認められれば後大脳動脈領域が疑わしい。皮質下、特に内包、視床、大脳基底核は穿通枝によって主に灌流されているため、皮質症状が存在しなかったり、感覚麻痺を伴わない運動麻痺や運動麻痺を伴わない感覚麻痺はラクナ梗塞を疑う。
ヒステリーとの鑑別[編集]
転換性障害あるいはヒステリーによる神経症状の鑑別がしばしば重要となる。
ヒステリーによる運動麻痺[編集]
ヒステリーによる運動麻痺の場合は顔、舌、広頚筋、胸鎖乳突筋は麻痺していない場合が多い。胸鎖乳突筋の場合は右の筋肉が収縮すると左をむくため、右の麻痺でも顔を右に向けないが左に向ける場合はヒステリーの可能性が高い。
- Drop test
麻痺側の上肢を顔面に落とす時、ヒステリーでは顔に落ちないが真の麻痺では顔に落ちる。
- Hoover test
フーバーテストではヒステリーの場合は仰臥位下肢伸展で健側挙上で患側踵に強い圧力を感じる。真の麻痺では健側挙上で患側の踵に感じる圧力が弱い。
- Adductor sign
両側の大腿筋を触りながら、健側の大腿を内転してもらう。ヒステリーの場合は麻痺側の内転筋にも力がはいる。
- SCIテスト(spinal injuries center test)
SCIテストはヒステリー性の下肢麻痺に対する試験である。自ら膝立ちが出来ない患者に他動的に膝立ちさせ、支えた手を離して膝立が出来る場合は陽性でありヒステリー性下肢麻痺を疑う。
ヒステリーによる感覚麻痺[編集]
ヒステリーによる感覚麻痺では正常部位と感覚障害部位の境界がしわであったり解剖学的支配領域に一致しない。触覚、痛覚、温覚、固有覚がすべて一律に障害されるという。陰部など両側支配の部位で片側の感覚鈍麻を訴える。
- 音叉試験
音叉を骨にあてて固有覚を調べる。骨盤や頭では骨伝導で左右両方共わかるはずだがヒステリーでは患側をわからないという。
- Bowlus and Currier test
両腕を前に伸ばし、内旋して小指が上になるようにする。腕を交差させ、手掌をあわせ指をからませる。腕をしたにおろし、手を内側から上に向かって動かし、からませた指が胸の前に来るようにする。この結果母指以外の指は腕と同側、母指は対側に位置する。この状態で指先の感覚を左右交互に検査する。ヒステリーでは間違えたり、返答に時間がかかる。
ヒステリーによる疼痛[編集]
皮膚をつまむだけで著明に痛がる。立位の患者の頭を押さえて、軸性の圧力で腰背痛が誘発される。立位、気をつけで両肩を回旋して腰背痛誘発。フリップテスト陽性。不必要に過剰な反応。これら5つのうち2つ以上の該当があれば心因性腰背痛の可能性が高い。
- フリップテスト
被験者を診察台に座らせて下腿以下を下垂させる。検者は膝のやや中枢側をおさえ他方の手で膝を伸展させる。腰椎前弯が消失し、後方に倒れそうになれば陽性であり、さらにSLRが陽性ならば詐病の可能性が高くなる。
末梢神経障害[編集]
主要な圧迫性ニューロパチーをまとめる。絞扼性ニューロパチーでは障害された末梢神経に限局した症状が出現する。しびれ感や痛みに先行し、病変の進行とともに支配筋の萎縮や筋力低下が明らかになってくる。絞扼部は被刺激性が更新し叩打で支配領域に放散するしびれ感や痛みが出現する。これをチネル徴候という。NCSやEMGで検査可能である。原因は外傷、圧迫(微小外傷)、反復性ストレスの結果生じている。
| 疾患名 | 障害神経と部位 | 症状 | 原因その他 |
|---|---|---|---|
| 手根管症候群 Carpal tunnel syndrome | 正中神経、手根管入口部 | 疼痛、しびれ感、知覚異常、母指対立筋力低下、夜間痛 | 橈骨骨折、腫瘍、ガングリオン、妊娠、糖尿病など。中年女性に多い。 |
| 肘部管症候群 Cubital tunnel syndrome | 尺骨神経、尺骨神経溝、肘部管 | IV、V指放散痛と感覚異常、手の脱力と筋萎縮、巧緻運動障害 | 原因不明のものが多いが頻度は高い。外反肘による遅発性尺骨神経麻痺 |
| Guyon管症候群 Ulnar tunnel syndrome | 尺骨神経、Guyon管 | IV、V指放散痛と感覚異常、手の脱力と筋萎縮、巧緻運動障害 | ガングリオンが多い。骨折、脱臼、手首を酷使する職業。 |
| 撓骨神経麻痺 Radial nerve palsy | 橈骨神経、上腕骨外側部 | 手関節背屈障害、感覚障害は軽い(腋窩部での圧迫では上腕三頭筋麻痺) | 泥酔後(Saturday night palsy)など比較的回復しやすい。 |
| 異常感覚性大腿神経痛 Meralgia paresthetica | 大腿外側皮神経、鼠径部 | 疼痛、灼熱感、知覚異常、立位歩行で増悪 | 肥満、妊娠、コルセット着用の圧迫 |
| 総腓骨神経麻痺 Common peroneal nerve palsy | 総腓骨神経、総腓骨頭 | 感覚障害、足関節背屈障害、垂れ足、鶏歩 | 手術や病気での長期臥床、泥酔、ギプスや下肢装具による圧迫 |
| 足根管症候群 Taral tunnel syndrome | 後脛骨神経、足根管 | 足底の疼痛、しびれ感、灼熱感、筋力低下の訴えは少ない | 足関節の外傷、ガングリオン、妊娠 |
コンパートメント症候群[編集]
骨および筋膜によって構成された閉鎖空間をコンパートメントという。コンパートメントの圧上昇によって阻血性神経麻痺、さらに横紋筋融解や壊死が進行する。その後クラッシュ症候群となる。この一連の症候群をコンパートメント症候群という。
正中神経麻痺[編集]
母指対立運動や短母指外転筋(APB 母指を垂直にたてる)の筋力低下や母指球筋の萎縮の結果の猿手が有名である。円回内筋症候群や前骨幹神経障害を含んだ、他の近位部における神経障害は非常に珍しい。これらは腕神経叢炎の部分型としておこることが多い。
- 手根管症候群 Carpal tunnel syndrome CTS
手根管は底部を手根骨、上部を屈筋支帯で形成される狭い空間である。この中を正中神経と9本の健が通過する。何らかの原因で手根管内の圧力が高まると正中神経の絞扼性障害が出現する。橈骨骨折、腫瘍、ガングリオン、手根骨の骨折、妊娠、糖尿病、甲状腺機能低下症、長期の血液透析などが原因として知られているが原因不明なことも多い。通常は利き手側に発症し症状も強いが、中年女性の半数以上は両側性である。橈側の3指の異常感覚で発症し夜間に増悪する。重症例では短母指外転筋の筋力低下で母指球萎縮にいたる。手関節掌側、正中神経直上でチネル徴候がよく認められる。ファーレン徴候も認められる。軽症例は夜間の副木で手首の可動性を制限させたり、副腎皮質ステロイド局注が有効である。進行れに対しては手根管開放術を行う。筋萎縮が明らかになる前に行うのがよいとされる。母指球筋が萎縮した場合を猿手という。
- 円回内筋症候群
正中神経は肘部で円回内筋の双頭間を通過する。この双頭間で絞扼がおこるのが円回内筋症候群である。正中神経の障害なのでCTSとも類似するが前腕の回内、肘屈曲、示指の浅指屈筋収縮によって症状が悪化する。絞扼部位のチネル徴候は陽性だが、ファーレン徴候や症状の夜間増悪は稀である。
尺骨神経麻痺[編集]
母指内転筋(AP 母指を内転)の筋力低下のほか、母指球以外の手内筋の萎縮の結果、鷲手となる。Guyon管症候群は稀である。
- 肘部管症候群 Cubital tunnel syndrome
尺骨神経は肘部管の高さで上腕骨内側上顆の背後から尺骨神経溝を通過し、続いて内側側副靭帯と尺側手根屈筋上腕頭、尺骨頭の間に張る弓状靭帯で囲まれた場所、すなわち肘部管を通る。絞扼は尺骨神経溝でも肘部管でも起こりえる。肘部管症候群は絞扼性ニューロパチーで最も多いが多くの症例では原因を明らかにできない。尺骨神経麻痺の症状は特徴的である。まずは尺骨神経領域の感覚障害、第V、第IV指の鷲手変形(PIP関節の屈曲を伴う)、小指球の萎縮も生じる。背側骨間筋も萎縮する、最初に侵されるのが第一背側骨間筋で侵され方も最も強い。母指内転障害も出現する。母指内転筋麻痺を長母指屈筋で機能を代償するため、母指内転時に指節間関節が屈曲し、これをフローマン徴候という。
- Guyon管症候群 Ulnar tunnel syndrome
尺骨神経は肘だけでなく手関節でも絞扼される。尺骨神経は手関節では豆状骨と有鉤骨鉤との間のGuyon管を通過する。
橈骨神経麻痺[編集]
長母指外転筋(APL、母指を外転)の筋力の他、手関節や手指の伸展障害の結果起こる下垂手、腕橈骨筋の筋力低下が認められる。
- 橈骨神経麻痺 Radial nerve palsy
橈骨神経病変は上腕骨神経溝(ラセン溝)で最も頻度が高い。意識障害や睡眠中に圧迫損傷されるためSaturday night palsyとも言われる。下垂手と腕橈骨筋の筋力低下が認められる。腋窩など高位で絞扼されない限り上腕三頭筋は通常おかされない。感覚障害は手背の母指と示指の指間部に限局するか、さらに中指の近位部までおよぶこともある。
- 後骨間神経症候群
外傷や橈骨頭骨折によっておこる。
外側大腿皮神経障害[編集]
大腿外側の異常感覚や痛みを症状とする。症状は立位又は歩行で増強し坐位で軽減する。筋力は正常で膝蓋腱反射も保たれる。末梢神経の血管障害であり、太っている人がきつい下着やジーンズをはいた際などにおこりえる。
大腿神経麻痺[編集]
大腿神経麻痺は後腹膜の血腫、砕石位、股関節形成術や股関節脱臼、腸骨動脈閉塞、大腿動脈の処置、悪性腫瘍の血行性浸潤、鼠径部の穿通性の外傷、子宮摘出術や腎移植術といった骨盤の手術、糖尿病に続発して起こる。特発性の大腿神経麻痺もある。大腿神経麻痺では膝の進展や屈曲が困難となる。
坐骨麻痺[編集]
坐骨神経麻痺は股関節形成術、長時間砕石位におかれた患者における骨盤の処置、外傷、血腫、腫瘍浸潤、血管炎に併発して起こる。さらに多くの坐骨神経障害は特発性である。代表例は股関節骨折による骨頭の後方脱臼や大腿後方コンパートメントへの出血でおこる。梨状筋では坐骨神経、総腓骨神経、上殿神経あるいは後大腿皮神経が絞扼されることも報告されており梨状筋切開で治療される。
腓骨麻痺[編集]
腓骨神経麻痺は腓骨頭で外からの外傷で損傷されることが最も多い。通常下肢を組むことで圧迫が加わる。体重が減少した患者では神経が侵されやすい。腓骨神経麻痺では垂れ足(下垂足)と深腓骨神経領域や浅腓骨神経領域におよぶ様々な感覚障害を起こす。通常痛みはない。L5神経根症との鑑別が必要である。
- 前足根管症候群
深腓骨神経が足関節背側の伸筋支帯下を通過するときに生じる。
脛骨神経麻痺[編集]
脛骨神経は坐骨神経の1分枝であり、坐骨神経病変と同様の機序で損傷される。足根管症候群は通常稀である。
- 後足根管症候群
足関節の内果後方で脛骨神経が絞扼される。後足根管症候群は足底感覚障害と足内在筋の筋力低下からなる。踵の感覚はしばしば正常である。腓腹部あるいは大腿にまでおよぶ近位部への放散痛があり、この痛みは歩行や長時間の立位によって増悪し、夜間増悪もある。感覚障害は圧迫やあるいは足部内がえし強制でも悪化する。
脊髄症(ミエロパチー)[編集]
代表的な脊髄症候群[編集]
脊髄病変はその高位と横断面の広がりによって障害パターンが異なり、脊髄症候群としてまとめられている。一般論として運動感覚障害に加え、膀胱直腸障害を伴う場合は脊髄障害を疑う。対麻痺、四肢麻痺、高位(レベル)のある感覚障害は脊髄障害を示唆する。脊髄高位診断には髄節徴候(segmental sign)を、横断面の局在診断には長経路徴候(long tract sign)が有用である。髄節徴候としては分節性の運動麻痺、同分節の全感覚鈍麻、腱反射消失、筋萎縮、線維束攣縮が重要である。また長経路徴候としては痙縮や腱反射の亢進や病的反射が知られている。
| 日本語名 | 英語名 | 感覚障害 | 運動障害 | 括約筋障害 |
|---|---|---|---|---|
| 横断性脊髄障害 | transverse cord syndrome | 障害部位以下の全感覚障害 | 障害高位に下位ニューロン障害、障害部位以下に上位ニューロン障害 | 有り |
| 脊髄前方障害 | anterior cord syndrome | 障害部位以下の解離性温痛覚障害 | 障害高位に下位ニューロン障害、障害部位以下に上位ニューロン障害 | さまざま |
| 脊髄後方障害 | posterior cord syndrome | 障害部位以下の解離性深部感覚障害 | 感覚性運動失調 | さまざま |
| 脊髄半側障害 | brown séquard syndrome | 障害部位以下の同側深部感覚障害と対側温痛覚障害 | 障害高位の同側に下位ニューロン障害、障害部位以下の同側に上位ニューロン障害 | さまざま |
| 脊髄中心症候群 | central cord syndrome | 障害高位の解離性温痛覚障害 | 障害高位の随意運動障害 | さまざま |
| 脊髄円錐症候群 | conus medullaris syndrome | 会陰部のサドル型解離障害 | 下肢の上位ニューロン障害 | あり |
| 馬尾症候群 | cauda equine syndrome | 会陰部のサドル型解離性障害 | 下肢の下位ニューロン障害 | あり |
脊髄症でよく用いられる解剖学[編集]
- 脊椎レベルと脊髄レベル
脊椎と脊髄髄節の位置関係について述べる。脊椎と脊髄の成長には差がある。原則として脊髄よりも脊椎の方が成長が早い。そのため脊髄下端は出生時はL3椎体高位であるが成人時はL1椎体下端に位置する。このように脊髄の位置が変化したとしても神経根の通る椎間孔は不変である。脊髄髄節の局在に関しては諸説があり脊椎と脊髄の高位差に関しては1964年のDejongによるものと1979年のHaymakerのものが知られている。頚椎レベルでは脊椎、脊髄のレベルは脊髄レベルのほうが上位である。頚椎C7のレベルにC8頚髄がある。胸椎レベルでは胸椎Th10レベルに胸髄Th11と脊髄レベルのほうが下位となる。胸椎Th11レベルに腰髄L1からL3が存在する。脊髄円錐部(腰髄と仙髄)になるとズレはさらに大きくなる。脊髄円錐部は円錐上部と円錐部に分かれる。円錐上部は胸椎Th12に位置し脊髄L4からS2である。円錐部は腰椎L1に位置し腰髄S3以下である。S5以下に尾髄COがある。腰椎L2またはL3以下は馬尾となる。これらの原則は個人差が大きいので画像診断学での利用では注意が必要である。特に脊髄下端はL1/2とされるが実際にL1/2が下端となるのは30%程度である。
| 脊髄レベル | 対応する椎体 |
|---|---|
| 上位頚髄 | 脊髄レベルとほぼ同じ(脊髄レベルの方が上位) |
| 下位頚髄 | 1レベル上(頚椎C7レベルにC8頚髄がある) |
| 胸髄 | 1〜2レベル上(胸椎Th10レベルに胸髄Th11) |
| 腰髄 | Th11〜Th12 |
| 仙髄 | Th12〜L1 |
- デルマトーム
後頭部C2、拇指C6、中指C7、乳頭Th4、臍Th10、母趾L5、肛門S5のデルマトームが有名であり高位診断でよく用いられる。その有名がこととして、皮膚感覚は隣あう神経根による重複支配であるため、単一の神経根が障害された場合は感覚鈍麻は起こるが、感覚消失は通常生じない。単一の神経根が障害された場合は感覚鈍麻の範囲は皮膚分節より狭い。感覚消失や境界が明瞭な場合は末梢神経障害(ニューロパチー)の可能性が高い。触覚より痛覚の感覚鈍麻の方がデルマトームに一致しやすい。
- ミオトーム
ミオトームとは1本の前根により支配されている筋支配の単位である。1つの骨格筋は複数の神経根に支配されている。神経根病変と脊髄前角病変の麻痺筋による鑑別は困難である。末梢神経障害ではしばしば単一の筋に麻痺がみられるが、前角や神経根の障害では通常複数の筋に麻痺が起こる。
急性脊髄症[編集]
脊髄は圧迫による障害を受けやすく、時間とともに不可逆な変化をきたす。急性脊髄圧迫の病因としては外傷、腫瘍(転移性脊椎腫瘍、特に前立腺癌の骨転移など)、血管障害(脊髄硬膜外血腫)や感染症(脊髄硬膜外膿瘍など)がある。圧迫性の脊髄障害は症状が下肢から上行性に進展するため、長経路徴候から疑われる病変高位よりも上位に実際の病変が認められることがある。これを偽性局在徴候という。髄節徴候や背部自発痛、叩打痛があれば病変高位の手がかりとなるが、それが乏しい場合は長経路徴候から推定される病変高位よりも上位の脊髄を含めて画像検査を行う。圧迫解除による脊髄機能の回復が期待できるgolden timeは8時間以内とされており、すみやかに外科的減圧処置の適応を検討する。脊髄ショック時は弛緩性麻痺と腱反射消失を呈することがあり、急性多発ニューロパチーとの鑑別が必要となる。
馬尾症候群[編集]
脊髄下端は高位診断が困難なことが多い。それは椎体と脊髄の高位が異なるからである。脊髄円錐部は円錐上部と円錐部に分けられる。円錐上部第12胸椎に位置し、L4からS2髄節である。円錐部は第1腰椎に位置し、髄節はS3以下である。そして第2または第3腰椎以下が馬尾になる。これらは原則であり個体差は非常に大きい。脊髄下端はL1/2が最も多いとされているがそれでも30%に満たないのである。馬尾は脊髄円錐より下位(L2椎体以下)にある神経根の集まりで、L2以下の神経根が1本または複数障害される。したがって臨床症状は単神経根症状ないし複数の神経根症状(膀胱直腸障害、性腺機能障害)を呈する。この部位の病変では腰下肢部痛を訴えることが多い。SLR、FNSTなど誘発やでおおよその局在を決めていく。なお、バビンスキー反射の反射中枢はL4〜S1であり、膝蓋腱反射ではL2〜L4であり、アキレス腱反射ではS1〜S2と考える。
| 円錐上部症候群(L4〜S2) | 円錐症候群(S3〜) | 馬尾症候群 | |
|---|---|---|---|
| 自発痛 | + | + | +++ |
| 知覚障害 | 下肢 | 会陰部 | 会陰部、下肢 |
| 運動障害 | 下肢(下垂足、筋萎縮、線維束攣縮) | - | 下肢(下垂足、筋萎縮) |
| 深部腱反射 | 膝蓋腱反射(-)〜(+)、アキレス腱反射(-)〜(+) | 膝蓋腱反射(+)、アキレス腱反射(+) | 膝蓋腱反射(-)、アキレス腱反射(-) |
| 病的反射 | バビンスキー反射(+) | バビンスキー反射(-) | バビンスキー反射(-) |
| 表在反射 | 肛門反射(-) | 肛門反射(-) | |
| 膀胱直腸障害 | ++ | +++ | + |
| 間欠性跛行 | - | - | + |
神経根症[編集]
頚椎症[編集]
頚椎症では首の痛み、肩こり、上枝の痛み、しびれ、感覚鈍麻、手指の動きのぎこちなさ(巧緻運動障害)、歩きにくさ(歩行障害)などを訴えることが多い。痛みは起床時に強く、あたたまることで日中に楽になり、筋疲労で夕方に痛みが増強することが多い。
| 神経根 | C5 | C6 | C7 | C8 |
|---|---|---|---|---|
| 腱反射 | (上腕二頭筋反射低下) | 上腕二頭筋反射低下 | 上腕三頭筋反射低下 | (上腕三頭筋反射低下) |
| 筋力低下 | 三角筋筋力低下(上腕二頭筋筋力低下) | 上腕二頭筋筋力低下 | 上腕三頭筋筋力低下 | (上腕三頭筋筋力低下)、小手筋筋力低下 |
| 感覚障害 | 肩周辺 | 母指、示指 | 示指、中指 | 薬指、小指 |
腰椎症[編集]
腰椎症をはじめ腰椎疾患では腰痛や臀部の痛みといった脊柱症状と下肢の痛み、しびれ、感覚鈍麻、間歇性跛行(下肢の痛みのため長距離歩けない)、膀胱直腸障害といった神経症状が認められる。腰椎症では慢性の腰痛が特徴であり、起床時などの動き始めや長時間の同一作業での疼痛の増強が特徴である。夜間睡眠時に疼痛が増強する場合は馬尾腫瘍や類骨骨腫が考慮される。間欠性跛行に関しては閉塞性動脈硬化症による血管性間欠性跛行との区別が必要となる。腰椎症では前かがみで下肢痛は軽減することが多い。すなわち腰椎症ならば自転車ならば長時間走れて、シルバーカーを使って歩くと楽になる。血管性では関係しない。
腰痛疾患において問診で確認が推奨される項目は(腰椎疾患治療成績判定基準)自覚症状では腰痛、下肢痛およびしびれ、歩行能力に関してである。日常生活動作では寝返り動作、立ち上がり動作、洗顔動作、中腰姿勢または立位の持続、長時間座位(1時間くらい)、重量物の挙上または保持、歩行などである。膀胱直腸障害に関しては遷延性排尿、頻尿(1日10回以上)、残尿感、失禁などの有無を確認する。
| 神経根 | 放散痛 | 知覚障害 | 脱力 | 筋萎縮 | 反射 | 誘発試験 |
|---|---|---|---|---|---|---|
| L1 | 鼡径部、大腿内側 | 鼡径部、大腿内側 | なし | |||
| L2 | 腰背部、側腹部、大腿前内側部 | 大腿前内側部 | 膝伸展の筋力低下 | 大腿四頭筋 | 膝蓋腱反射低下 | FNST |
| L3 | 腰背部、股関節部、大腿前外側部 | 大腿前外側部 | 膝伸展の筋力低下 | 大腿四頭筋 | 膝蓋腱反射低下 | FNST |
| L4 | 臀部、大腿後外側部、下腿前面、足背内側 | 下腿内側、足趾内縁 | 足内反位、背屈筋力低下 | 大腿四頭筋、前脛骨筋 | 膝蓋腱反射低下 | FNST |
| L5 | 仙腸関節の上から股、下肢外側、足背まで | 下腿下部外側、1〜2趾間足背 | 足、母趾の背屈低下、踵立ち困難 | 中臀筋、膝屈筋、長母趾伸筋、長、短趾伸筋 | 後脛骨筋腱反射 | SLR |
| S1 | 仙腸関節の上から股、下肢後面、足外縁まで | 腓腹部背側、足趾外縁 | 足、母趾の底屈低下、つま先立ち困難 | 大臀筋、長、短腓骨筋、腓腹筋、ヒラメ筋 | アキレス腱反射低下 | SLR |
麻痺の治療[編集]
運動麻痺も感覚麻痺も徴候であり、治療は原因疾患の治療を行うのが一般的である。しかし痺れを主訴とした来院も多いため、対症療法を一部示す。
- 特発性良性慢性しびれ
軽症であればアリナミンF®(ビタミンB1)50mg 1×やメチコバール(メコバラミン、ビタミンB12)1500μg 3×、ユベラN®(トコフェノール、ビタミンE)100mg 2×、ビタメジンカプセル®50mg 1×(複合ビタミン剤)などを使用する。また心因性の場合も多いため、抗不安薬も併用することもある。
- 末梢神経障害
糖尿病性ニューロパチーの場合は軽症の場合はキネダック®150mg 3×(エパレスタット)がよく用いられる。キネダックはアルドース還元酵素の阻害薬でありアルドース還元酵素を特異的に阻害し神経内のソルビトール蓄積を抑制する。神経が不可逆的阻害を受けていなければ有効とされている。糖尿病性神経症の疼痛やしびれに使用されることが多い。尿が赤くなるが、それは特に問題とならない。痛みが強くなってきた場合はキネダック®150mg 3×に加えてメキシチール®(メキシレチン)300mg 3×を併用する場合が多い。メキシチールはI b群の抗不整脈薬であり、不整脈を誘発することがあるので投与まえに心電図を検査することが望ましい。1か月をめどに使用し効果がなければ2週間で退薬する。また痛みが難治性となった場合はテグレトール®400mg 2×(カルバマゼピン)を使用することも多い。この痛みによってうつ状態となることも多く、抗うつ薬、抗不安薬が効果的な場合もある。トフラニール®30mg 3×(イミプラミン)は三環系抗うつ薬であり、セルシン6mg 3×(ジアゼパム)は抗不安薬である。セルシン®とテグレトール®の併用はしばしば行われる。だが、日常生活に支障がでるほどの糖尿病性神経症では神経が不可逆的な変化を起こしておりこれらの薬物が効果的でない場合も多い。その場合、痛み、しびれは訴えないこともある。
アルコールや栄養障害のニューロパチーを疑った場合はビタメジンカプセル(50)3C3×とメチコバール 1500μg 3×を併用することもある。
- 手根管症候群
この場合は原疾患の治療とNSAIDsによる疼痛を行う場合が多い。浮腫に対してラシックス®(フロセミド);40mg1×も使用される。
- 神経痛
テグレトール®(カルバマゼピン)が頻用される。帯状疱疹後などではフランドルテープ®が効果的なこともある。
- 急性腰痛症
急性腰痛症の薬物療法としてはNSAIDs、筋弛緩薬(ミオナールやアロフト)、ワクニシアウイルス接種家兎炎症皮膚抽出液(ノイロトロピン)、ビタミンB12製剤、プロスタグランジン製剤、抗うつ薬、漢方薬、抗不安薬、抗てんかん薬などが用いられる。プロスタグランジン製剤ではプロレナールやオパルモンなどが用いられる。プロスタグランジンE1誘導体であり腰部脊柱管狭窄症による下肢のしびれや痛みに対して用いる。循環障害の軽快にて症状を緩和させる。軽症から中等症では効果があるが重症例では効果は限定的であり有効率は50%程度とされる。副作用は消化器症状や動悸、ほてりなどである。漢方薬では牛車腎気丸や八味地黄丸などが用いられる。八味地黄丸は腰部脊柱管狭窄症に対してはRCTで70%の効果がありNSIDsより有効とされている。牛車腎気丸は八味地黄丸に2つの生薬を配合し効果が増強されている。
ギャラリー[編集]
-
脊髄の構造
-
運動野と感覚野
-
脊髄の伝導路
-
感覚伝導路(脊髄視床路)
-
脊髄および髄膜の横断面模式図
-
脊髄の一部の右側面像。硬膜を切開して神経根が見えるようにしたところ。
脚注[編集]
- ^ Cook, Danielle; Simons, David J. (2023), Neuromuscular Blockade, StatPearls Publishing, PMID 30855885 2023年10月21日閲覧。
参考文献[編集]
- カラーイラストで学ぶ神経症候学 ISBN 978-4-8306-1541-2
- 問題解決型 救急初期診療 ISBN 4-260-12255-X
- 問題解決型 救急初期検査 ISBN 4-260-00463-8
- Step By Step! 初期診療アプローチ(第4巻)ISBN 4-903331-68-7
- 神経内科ケーススタディ ISBN 4-88002-425-2
- Q&Aとイラストで学ぶ神経内科 ISBN 4-88002-463-5
- マッシー池田の神経内科快刀乱麻!(下巻) ISBN 4-903331-26-1