「インスリン」の版間の差分
→外部リンク: リンク切れを除去 |
編集の要約なし |
||
| (4人の利用者による、間の18版が非表示) | |||
| 1行目: | 1行目: | ||
{{Infobox gene}} |
{{Infobox gene}} |
||
[[ファイル:Insulin.jpg|thumb|300px|インスリンの[[分子構造]]]] |
[[ファイル:Insulin.jpg|thumb|300px|インスリンの[[分子構造]]]] |
||
'''インスリン''' ('''Insulin''', {{IPA-en|ˈɪn.sjʊ.lɪn, ˈɪnsəlɪn|lang}}<ref>{{Cite web|url=https://www.lexico.com/definition/insulin|title=Insulin | Meaning of Insulin by Lexico|website=Lexico Dictionaries | English|accessdate = 11 January 2021}}</ref><ref>{{Cite web|url=https://www.wordreference.com/definition/insulin|title=insulin - WordReference.com Dictionary of English|website=www.wordreference.com|accessdate = 11 January 2021}}</ref>)とは、[[膵臓]]の[[β細胞]]で産生される[[ペプチドホルモン]]である。血中を流れる[[ブドウ糖]]が、[[肝臓]]、[[脂肪細胞]]、[[骨格筋]]細胞に取りまれるよう促し、[[炭水化物]]、[[タンパク質]]、[[脂肪]]の代謝を調節する<ref name=stryer>{{cite book |last1= Stryer |first1= Lubert | name-list-style = vanc | title=Biochemistry. |edition= Fourth |location= New York |publisher= W.H. Freeman and Company|date= 1995 |pages= 773–74|isbn= 0-7167-2009-4 }}</ref>。これらの細胞に取り込まれたブドウ糖は、[[グリコーゲン]]('''Glycogen''')に合成されるか、脂肪生成作業('''Lipogenesis''')を経て中性脂肪に合成される。肝臓においては、グリコーゲンと脂肪の両方に合成される<ref name=stryer />。肝臓ではグリコーゲンの分解に伴うブドウ糖の生成作業([[糖新生]])と分泌が起こるが、血中のインスリン濃度が高いとき、これは強力に阻害される<ref name="pmid10927996">{{cite journal | vauthors = Sonksen P, Sonksen J | title = Insulin: understanding its action in health and disease | journal = British Journal of Anaesthesia | volume = 85 | issue = 1 | pages = 69–79 | date = July 2000 | pmid = 10927996 | doi = 10.1093/bja/85.1.69 | doi-access = free }}</ref>。血中を循環するインスリンは、身体のさまざまな組織におけるタンパク質の合成にも影響を及ぼし、血液中の小分子から細胞内の大分子への変換も促進する。 |
|||
'''インスリン'''('''インシュリン'''、insulin)は、[[膵臓]]に存在する[[ランゲルハンス島]](膵島)の[[β細胞]]から[[分泌]]される[[ペプチドホルモン]]の一種である<ref>{{Cite web |url = https://kotobank.jp/word/インスリン-32936 |title = [[ブリタニカ国際大百科事典]] 小項目事典の解説 |publisher = コトバンク |accessdate = 2018-02-12 }}</ref>。名前は[[ラテン語]]の''insula'' (島)に由来する。21[[アミノ酸]]残基のA鎖と、30アミノ酸残基のB鎖が2つの[[ジスルフィド結合]]を介してつながっている。C-ペプチドは、インスリン生成の際、プロインスリンから切り放された部分を指す。 |
|||
血中のインスリン濃度が低いとき、全身の体脂肪で異化作用が起こる。β細胞は[[血糖値]]に非常に敏感であり、高濃度のブドウ糖に反応する形でインスリンを分泌させ、逆に血糖値が低いときには、インスリンの分泌を阻害する<ref name=koeslag>{{cite journal | vauthors = Koeslag JH, Saunders PT, Terblanche E | title = A reappraisal of the blood glucose homeostat which comprehensively explains the type 2 diabetes mellitus-syndrome X complex | journal = The Journal of Physiology | volume = 549 | issue = Pt 2 | pages = 333–46 | date = June 2003 | pmid = 12717005 | pmc = 2342944 | doi = 10.1113/jphysiol.2002.037895 | publication-date = 2003 }}</ref>。インスリンは細胞内へのブドウ糖の吸収およびブドウ糖による代謝を促し、それに伴って血糖値は低下する。β細胞に隣接するα細胞は、β細胞からの信号を受けて<ref name=koeslag />、インスリンの時とは逆のやり方でグルカゴン('''Glucagon''')を分泌し、血中に解き放つ。血糖値が低いとき、血中のグルカゴンの濃度は上昇し、インスリンの分泌は阻害され、血糖値が高いとグルカゴンの分泌は阻害される。分泌されたグルカゴンは、肝臓におけるグリコーゲンの分解および糖新生を刺激し、それによって血糖値が上昇する<ref name=stryer /><ref name=koeslag />。血糖値に反応する形でのインスリンとグルカゴンの分泌は、ブドウ糖の恒常性維持機能における重要機構である<ref name=koeslag />。インスリンは身体における[[同化作用]]を持つ[[ホルモン]]とみなされている<ref name="Biochemistry">{{cite book | vauthors = Voet D, Voet JG | title = Biochemistry | date = 2011 | publisher = Wiley | location = New York | edition = 4th }}</ref>。 |
|||
生理作用としては、主として[[血糖]]を抑制する作用を有する。インスリンは[[脂肪組織]]や[[骨格筋]]を中心に存在する[[グルコーストランスポーター]]の一種である[[GLUT4]]に作用し、そこから血中の[[グルコース]]を取り込ませることによって[[血糖値]]を下げる重要な役割を持つ。また骨格筋におけるアミノ酸、[[カリウム]]の取り込み促進と[[タンパク質]]合成の促進、[[肝臓]]における[[糖新生]]の抑制、[[グリコーゲン]]の合成促進・分解抑制、脂肪組織における[[糖]]の取り込みと利用促進、[[脂肪]]の合成促進・分解抑制などの作用により血糖を抑制し、グリコーゲンや脂肪などの各種貯蔵物質の新生を促進する。[[腎臓|腎]][[尿細管]]における[[ナトリウム|Na]]再吸収促進作用もある。[[炭水化物]]を摂取すると[[小腸]]でグルコースに分解され、大量のグルコースが体内に吸収される。体内でのグルコースは、エネルギー源として重要である反面、高濃度のグルコースはその[[アルデヒド基]]の反応性の高さのため生体内のタンパク質と反応して[[糖化反応]]を起こし、生体に有害な作用([[糖尿病性神経障害]]・[[糖尿病性網膜症]]・[[糖尿病性腎症]]の微小血管障害)をもたらすため、インスリンの分泌によりその濃度(血糖)が常に一定範囲に保たれている。 |
|||
インスリンの活性の低下やインスリンの欠如は、血糖値の制御が不能となる[[糖尿病]]を惹き起こす。糖尿病には「1型」と「2型」の2種類がある。前者では自己免疫反応によってβ細胞が破壊されており、インスリンの合成機能は失われ、インスリンが血中に分泌されなくなる<ref name="urlInsulin Injection - PubMed Health">{{cite web | url = https://www.ncbi.nlm.nih.gov/pubmedhealth/PMH0000729 | title = Insulin Injection | author = American Society of Health-System Pharmacists | date = 2009-02-01 | work = PubMed Health | publisher = National Center for Biotechnology Information, U.S. National Library of Medicine | access-date = 2012-10-12 }}</ref>。後者においては、β細胞の破壊は1型に比べると際立ってはおらず、自己免疫反応によるものとは異なる。膵臓の[[ランゲルハンス島]]の内部に[[アミロイド]]('''Amyloid''')が蓄積していき、身体の生理機能を壊滅させる可能性がある<ref name=koeslag />。糖尿病に関しては、膵臓のβ細胞の縮小、β細胞からのホルモンの分泌機能の低下、抹消組織で起こりつつある[[インスリン抵抗性]]('''Insulin Resistance''')が関与していることが分かっている<ref name="Biochemistry"/>。2型糖尿病においては、グルカゴンの分泌量が増加する(グルカゴンは血糖値には反応しない)が、インスリンは血糖値に反応して分泌される<ref name=koeslag />。 |
|||
インスリンは血糖値の恒常性維持に重要なホルモンである。[[血糖値]]を低下させるため、[[糖尿病]]の治療にも用いられている。逆にインスリンの分泌は血糖値の上昇に依存する。 |
|||
「ヒト・インスリン・プロテイン」('''The human insulin protein''')は、51個の[[アミノ酸]]で構成され、その分子量は「5808ダルトン」である。これはA鎖とB鎖のヘテロ二量体であり、ジスルフィド結合で連結している。インスリンの分子構造は、動物の種によって微妙に異なる。動物由来のインスリンは、その違いが理由でヒトのインスリンとは効果(炭水化物を代謝する効果)がいささか異なる。ヒトのインスリンに近い性質を持つのはブタであり、DNAの組み換え技術によってヒトのインスリンの大量生産が可能になるまでは、1型糖尿病患者の治療に用いられていた<ref name=recombination>Drug Information Portal NLM – Insulin human USAN http://druginfo.nlm.nih.gov/drugportal/</ref><ref name="urlGenentech">{{cite web|url=http://www.gene.com/media/press-releases/4160/1978-09-06/first-successful-laboratory-production-o|title=First Successful Laboratory Production of Human Insulin Announced | date=1978-09-06 |publisher=Genentech |work=News Release|access-date=2016-09-26}}</ref><ref name="urlRecombinant DNA technology in the synthesis of human insulin">{{cite web | url = http://www.littletree.com.au/dna.htm | title = Recombinant DNA technology in the synthesis of human insulin | author = Tof I | year = 1994 | publisher = Little Tree Publishing | access-date = 2009-11-03 }}</ref><ref name="pmid23222785">{{cite journal | vauthors = Aggarwal SR | title = What's fueling the biotech engine-2011 to 2012 | journal = Nature Biotechnology | volume = 30 | issue = 12 | pages = 1191–7 | date = December 2012 | pmid = 23222785 | doi = 10.1038/nbt.2437 | s2cid = 8707897 }}</ref>。 |
|||
従前は「インシュリン」という表記が医学や生物学などの専門分野でも正式なものとして採用されていたが、2006年時点ではこれらの専門分野においては「インスリン」という表記が用いられている。一般にはインスリンとインシュリンの両方の表記がともに頻用されている。 |
|||
ジョン・ジェームズ・リッカード・マクラウド('''John James Rickard Macleod''')の研究室で働いていた[[フレデリック・バンティング]]('''Frederick Banting''') と[[チャールズ・ベスト (医学者)|チャールズ・ハーバート・ベスト]]('''Charles Herbert Best''')の2人が、インスリンを共同で発見し、これが初めて発見されたペプチドホルモンとなった<ref name=":0">{{cite book | vauthors = Weiss M, Steiner DF, Philipson LH | chapter = Insulin Biosynthesis, Secretion, Structure, and Structure-Activity Relationships | title = Endotext | date = 2000 | pmid = 25905258 | chapter-url = http://www.ncbi.nlm.nih.gov/books/NBK279029/ | accessdate = 2020-02-18 | publisher = MDText.com, Inc. | veditors = Feingold KR, Anawalt B, Boyce A, Chrousos G, Dungan K, Grossman A, Hershman JM, Kaltsas G, Koch C, Kopp P, Korbonits M, McLachlan R, Morley JE, New M, Perreault L, Purnell J, Rebar R, Singer F, Trence DL, Vinik A, Wilson DP | display-editors = 6 }}</ref>。マクラウドは[[1921年]]に犬の膵臓からインスリンを単離させた最初の人物でもあった。[[1951年]]、生化学者の[[フレデリック・サンガー]]('''Frederick Sanger''')は、インスリンについて、「インスリンのアミノ酸の構造についての配列を決定した最初のタンパク質」とした<ref>{{cite journal | vauthors = Stretton AO | title = The first sequence. Fred Sanger and insulin | journal = Genetics | volume = 162 | issue = 2 | pages = 527–32 | date = October 2002 | pmid = 12399368 | pmc = 1462286 }}</ref>。固体状態のインスリンの結晶構造は、1969年に[[ドロシー・ホジキン]]('''Dorothy Hodgkin''')が確定させた。 |
|||
インスリンはDNA組み換え技術によって化学的に合成・生成された最初のタンパク質でもある<ref>{{Cite web |url=https://www.diabetes.co.uk/insulin/history-of-insulin.html|title=The discovery and development of insulin as a medical treatment can be traced back to the 19th century. |date=2019-01-15 |website=Diabetes |language=en-GB |access-date=2020-02-17}}</ref>。インスリンは、医療体制において極めて重要とされる必須医薬品の1つとして[[WHO必須医薬品モデル・リスト]]の一覧表に掲載されている<ref name=WHO2015E>{{cite web |url=https://www.who.int/medicines/publications/essentialmedicines/EML2015_8-May-15.pdf |title=19th WHO Model List of Essential Medicines (April 2015) |date=April 2015 |access-date=May 10, 2015 |publisher=WHO }}</ref>。 |
|||
食べ物を食べたあとの血糖値の上昇とインスリンの分泌を最も強力に促進するのは炭水化物である<ref name = "The effect of a low-carbohydrate, ketogenic diet versus a low-glycemic index diet on glycemic control in type 2 diabetes mellitus" />。タンパク質もインスリンの分泌を刺激するが、グルカゴンの分泌も誘発する。食べ物に含まれる脂肪分は、インスリンの分泌にほとんど影響を与えない<ref name = "The Carbohydrate-Insulin Model of Obesity" />。 |
|||
日本語表記では「インスリン」のほかに、「インシュリン」とも呼ばれる。「インスリン」の名の由来は「島」を意味する[[ラテン語]]『''Insula''』から。 |
|||
== 物性 == |
== 物性 == |
||
| 15行目: | 23行目: | ||
== 構造 == |
== 構造 == |
||
インスリンはアミノ酸からなる[[ペプチド]]で、A鎖とB鎖の[[二量体]] |
インスリンはアミノ酸からなる[[ペプチド]]で、A鎖とB鎖の[[二量体]]による構造である。プロセッシングされる前のプリプロプロテインは、[[ロイシン]] (18%)、[[グリシン]] (11%)、[[アラニン]] (9%) で38%とその4割近くを占める。これはプロセッシング後に4つに切断され、そのうちの2つがA鎖とB鎖として切り出され、二量体を構成する。 |
||
* A鎖: GIVEQCCTSICSLYQLENYCN |
* A鎖: GIVEQCCTSICSLYQLENYCN |
||
| 29行目: | 37行目: | ||
*GLUT-4はグルコースを[[カリウム]]とともに血中から細胞内へ取り込む。例えばGLUT-4が多く存在する[[脂肪細胞]]に取り込まれたグルコースは細胞中で[[中性脂肪]]へ変換、蓄積される。 |
*GLUT-4はグルコースを[[カリウム]]とともに血中から細胞内へ取り込む。例えばGLUT-4が多く存在する[[脂肪細胞]]に取り込まれたグルコースは細胞中で[[中性脂肪]]へ変換、蓄積される。 |
||
*インスリンにより[[交感神経]]系が刺激され、Na<sup>+</sup>/H<sup>+</sup>交換輸送体機能が亢進し、[[尿細管]]でのNa<sup>+</sup>再吸収が増加して、体内のNa<sup>+</sup>量と水分量が増加して、[[高血圧]]や[[浮腫]]を来たす。 |
*インスリンにより[[交感神経]]系が刺激され、Na<sup>+</sup>/H<sup>+</sup>交換輸送体機能が亢進し、[[尿細管]]でのNa<sup>+</sup>再吸収が増加して、体内のNa<sup>+</sup>量と水分量が増加して、[[高血圧]]や[[浮腫]]を来たす。 |
||
:* インスリンは腎の近位尿細管細胞にあるNa<sup>+</sup>依存性モノカルボン酸トランスポーター(SMCT1)に作用し、Na<sup>+</sup>の再吸収を亢進させる |
:* インスリンは腎の近位尿細管細胞にあるNa<sup>+</sup>依存性モノカルボン酸トランスポーター(SMCT1)に作用し、Na<sup>+</sup>の再吸収を亢進させる<ref>『Medical Tribune』2011年1月27日号 別刷</ref>。 |
||
=== インスリンの生化学振動 === |
=== インスリンの生化学振動 === |
||
| 37行目: | 45行目: | ||
食事後の1〜2時間ほどの[[消化]]の間、膵臓からのインスリンの放出は血中濃度が一定となるようには放出されてはおらず、3〜6分の周期で血中インスリン濃度をおおよそ100 [[ピコ]][[モル]]/Lから800 ピコモル/L以上へと変動するように放出されている。 |
食事後の1〜2時間ほどの[[消化]]の間、膵臓からのインスリンの放出は血中濃度が一定となるようには放出されてはおらず、3〜6分の周期で血中インスリン濃度をおおよそ100 [[ピコ]][[モル]]/Lから800 ピコモル/L以上へと変動するように放出されている。 |
||
これは細胞にあるインスリン[[受容体]]の(インスリンに対する感応度や細胞表面の受容体の数そのものを減少させる){{仮リンク|脱感作|en|Downregulation}}を避け、インスリンの主要標的である肝臓の細胞に対してインスリンが十分に作用を果たせるようにするためではないかと考えられている |
これは細胞にあるインスリン[[受容体]]の(インスリンに対する感応度や細胞表面の受容体の数そのものを減少させる){{仮リンク|脱感作|en|Downregulation}}を避け、インスリンの主要標的である肝臓の細胞に対してインスリンが十分に作用を果たせるようにするためではないかと考えられている{{Sfn|Hellman|2007|}}。 |
||
インスリン受容体の脱感作はインスリン抵抗性とも関連があると見られることから、 |
|||
インスリン療法の管理においては、このインスリン振動すなわち一定濃度ではなく理想的には血中濃度が周期的に変動するような投与についてその有効性を検討する必要があり、将来のインスリンポンプはこの点について考慮されることが望まれる。 |
インスリン受容体の脱感作はインスリン抵抗性とも関連があると見られることから、インスリン療法の管理においては、このインスリン振動すなわち一定濃度ではなく理想的には血中濃度が周期的に変動するような投与についてその有効性を検討する必要があり、将来のインスリンポンプはこの点について考慮されることが望まれる。 |
||
== 歴史 == |
== 歴史 == |
||
| 47行目: | 55行目: | ||
[[1889年]]、[[リトアニア]]出身のドイツの[[内科学|内科医]][[オスカル・ミンコフスキ]]([[:en:Oskar Minkowski|Oskar Minkowski]])と[[ヨーゼフ・フォン・メーリング]]([[:en:Joseph von Mehring|Joseph von Mehring]])は健康な[[犬]]の膵臓を取り除く研究を行った。実験が始まって数日後、ミンコフスキーは[[ハエ]]がいつもこの犬の[[尿]]に群がっていることに気づいた。尿を調べてみると、糖分が含まれており、ここで初めて膵臓と[[糖尿病]]との関係が実証された。 |
[[1889年]]、[[リトアニア]]出身のドイツの[[内科学|内科医]][[オスカル・ミンコフスキ]]([[:en:Oskar Minkowski|Oskar Minkowski]])と[[ヨーゼフ・フォン・メーリング]]([[:en:Joseph von Mehring|Joseph von Mehring]])は健康な[[犬]]の膵臓を取り除く研究を行った。実験が始まって数日後、ミンコフスキーは[[ハエ]]がいつもこの犬の[[尿]]に群がっていることに気づいた。尿を調べてみると、糖分が含まれており、ここで初めて膵臓と[[糖尿病]]との関係が実証された。 |
||
[[1901年]]、[[アメリカ合衆国]]の病理学者[[ユージン・オピー]]([[:en:Eugene Lindsay Opie|Eugene Opie]])によりランゲルハンス島と糖尿病との関連が明らかにされたとき、この研究は新たな段階を迎えた。つまり、糖尿病はランゲルハンス島の部分的あるいは全体的な破壊によって引き起こされる |
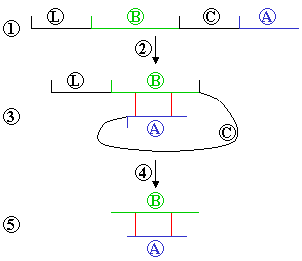
[[1901年]]、[[アメリカ合衆国]]の病理学者[[ユージン・オピー]]([[:en:Eugene Lindsay Opie|Eugene Opie]])によりランゲルハンス島と糖尿病との関連が明らかにされたとき、この研究は新たな段階を迎えた。つまり、糖尿病はランゲルハンス島の部分的あるいは全体的な破壊によって引き起こされることが分かった。しかしながら、ランゲルハンス島が果たす特定の役割については、この時点ではまだ不明であった。[[ファイル:insulin_synthesis.png|framed|right|1. Preproinsulin ('''L'''eader, '''B''' chain, '''C''' chain, '''A''' chain); proinsulin consists of BCA, without L<BR>2. Spontaneous folding<BR>3. A and B chains linked by sulphide bonds<BR>4. Leader and C chain are cut off<BR>5. Insulin molecule remains]] |
||
それから20年、これに連なる数々の研究が科学者の間で行われた。[[1921年]] |
それから20年、これに連なる数々の研究が科学者の間で行われた。[[1921年]]、[[カナダ]]の整形外科医であるフレデリック・バンティング([[ウィリアム・バンティング]]〈'''William Banting'''〉の遠縁の親戚)と、医学生のチャールズ・ハーバート・ベストが、ジョン・ジェイムズ・リッカード・マクラウド('''John James Rickard Macleod''')研究室にて、インスリンの単離に初めて成功した。 |
||
1922年1月11日、当時14歳であった1型糖尿病患者に世界で初めてインスリンの投与が、カナダの[[トロント]]総合病院で行われた<ref name="日経20200110">[https://www.nikkei.com/article/DGKKZO54216450Z00C20A1TJN000/ 【古今東西あの出来事】世界初のインスリン投与(1922年)糖尿病患者の命救う]『[[日本経済新聞]]』朝刊2020年1月10日(ニュースな科学面)2020年1月11日閲覧</ref>。これは、精製方法が未熟であったこともあり、患者にひどい[[アレルギー]]反応が出たため中断された。{{仮リンク|ジェームス・バートラム・コリップ|en|James Collip}}は、それから12日間投与量 |
1922年1月11日、当時14歳であった1型糖尿病患者に世界で初めてインスリンの投与が、カナダの[[トロント]]総合病院で行われた<ref name="日経20200110">[https://www.nikkei.com/article/DGKKZO54216450Z00C20A1TJN000/ 【古今東西あの出来事】世界初のインスリン投与(1922年)糖尿病患者の命救う]『[[日本経済新聞]]』朝刊2020年1月10日(ニュースな科学面)2020年1月11日閲覧</ref>。これは、精製方法が未熟であったこともあり、患者にひどい[[アレルギー]]反応が出たため中断された。{{仮リンク|ジェームス・バートラム・コリップ|en|James Collip}}は、それから12日間投与量の改善に日夜努力し、23日に再び投与が行われた。今度は[[副作用]]を引き起こすこともなく、糖尿病の症状を取り除くことにも成功した。しかしながら、バンティングとベストはコリップを一種の闖入者と見なしたようで不和を生じたため、その後すぐにコリップは去って行った。 |
||
1922年の春が過ぎ、ベストは大量の需要にも応えられるように抽出技術を工夫したが、精製は未熟であった。1921年の発表の直後、[[イーライリリー・アンド・カンパニー|イーライリリー社]]から、彼らは支援の申し出を受けており、4月にこの申し出を受けた。11月にリリー社は技術の革新に成功し、非常に純粋なインスリンの生産に成功した。このインスリンは「アイレチン」という名ですぐ市場に出された。インスリンの発見は1923年の[[ノーベル生理学・医学賞]]の対象となった<ref name="日経20200110"/>([[#ノーベル賞]]で詳述)。 |
1922年の春が過ぎ、ベストは大量の需要にも応えられるように抽出技術を工夫したが、精製は未熟であった。1921年の発表の直後、[[イーライリリー・アンド・カンパニー|イーライリリー社]]から、彼らは支援の申し出を受けており、4月にこの申し出を受けた。11月にリリー社は技術の革新に成功し、非常に純粋なインスリンの生産に成功した。このインスリンは「アイレチン」という名ですぐ市場に出された。インスリンの発見は1923年の[[ノーベル生理学・医学賞]]の対象となった<ref name="日経20200110"/>([[#ノーベル賞]]で詳述)。 |
||
[[1933年]] |
[[1933年]]、[[ポーランド]]の[[精神医学|精神医学者]]{{仮リンク|マンフレート・ザーケル|en|Manfred Sakel}}により、インスリンを大量投与することにより低血糖ショックを人為的に起こさせて精神病患者を治療するという[[インスリン・ショック療法]]([[:w:Insulin shock therapy|Insulin shock therapy]])が考案されたが、これは死亡例が多かった。その後、[[電気けいれん療法]]、薬物療法([[クロルプロマジン]]に代表される[[抗精神病薬]])が登場すると、1950年代には廃れた。 |
||
2013年、カナダは |
2013年、カナダはフレデリック・バンティングらの研究論文や臨床データと、インスリン普及後の各国からの報告を[[ユネスコ記憶遺産]]へ申請し、これが登録された<ref>[http://www.unesco.org/new/en/communication-and-information/flagship-project-activities/memory-of-the-world/register/full-list-of-registered-heritage/registered-heritage-page-8/the-discovery-of-insulin-and-its-worldwide-impact/ UNESCO Memory of the World Archives]</ref>。 |
||
==日本での歴史== |
==日本での歴史== |
||
[[大正]]13年(1924年)3月、現代之医学社から平川公行著『糖尿病のインスリン療法』という治療[[マニュアル]]が発売され、アメリカからの輸入も始まっている<ref>平川公行『[https://dl.ndl.go.jp/info:ndljp/pid/935370 糖尿病のインスリン療法]』(新治療叢書 大正13年 第1編、現代之医学社)</ref>。当時の価格は50単位4円50銭、100単位8円と極めて高価であり、絶対適用の患者の場合は薬代だけで当時の平均賃金の3倍近くも必要になる。このため「世界一の高貴薬」と呼ばれ、糖尿病は「金持病」と揶揄された<ref>昭和16年2月23日の『[[読売新聞]]』</ref>。 |
|||
昭和10年(1935年)に帝国社臓器薬研究所([[帝国臓器製薬]]→現[[あすか製薬|あすか製薬株式会社]])から国産初のインスリン製剤が発売されるが、[[ウシ]]や[[ブタ]]の膵臓から抽出精製した物だったので非常に高価で生産量も少なく、輸入品と比べても安くは無かったため国産化は進まなかった。 |
昭和10年(1935年)に帝国社臓器薬研究所([[帝国臓器製薬]]→現[[あすか製薬|あすか製薬株式会社]])から国産初のインスリン製剤が発売されるが、[[ウシ]]や[[ブタ]]の膵臓から抽出精製した物だったので非常に高価で生産量も少なく、輸入品と比べても安くは無かったため国産化は進まなかった。 |
||
昭和13年(1938年)に外交関係の悪化によりインスリンを初め医薬品の輸入が完全に停止し |
昭和13年(1938年)に外交関係の悪化によりインスリンを初め医薬品の輸入が完全に停止し、日本国内は深刻なインスリン不足に陥る。 |
||
昭和16年(1941年)5月14日に[[アラ|魚のハラワタ]]を原料とした魚インスリンを生産するために[[清水製薬]](現[[EAファーマ]])が設立され、同6年7月に出荷を開始している。[[第二次世界大戦]]中にもかかわらず国産インスリンの生産量は増え続け、国内需要を国産のみで満たせるようになると同時に十分の一以下にまで値下げされ、戦時中に値下げされた唯一の医薬品となる。 |
昭和16年(1941年)5月14日に[[アラ|魚のハラワタ]]を原料とした魚インスリンを生産するために[[清水製薬]](現[[EAファーマ]])が設立され、同6年7月に出荷を開始している。[[第二次世界大戦]]中にもかかわらず国産インスリンの生産量は増え続け、国内需要を国産のみで満たせるようになると同時に十分の一以下にまで値下げされ、戦時中に値下げされた唯一の医薬品となる。 |
||
| 70行目: | 78行目: | ||
昭和20年(1945年)、[[太平洋戦争]]下の[[日本本土空襲|空襲]]により全てのインスリン工場が焼失し、国内生産は完全に停止した。 |
昭和20年(1945年)、[[太平洋戦争]]下の[[日本本土空襲|空襲]]により全てのインスリン工場が焼失し、国内生産は完全に停止した。 |
||
戦後 |
戦後まもなく清水製薬が生産を再開したことでインスリンの供給が再開され、ヒト・インスリンの登場まで日本は西洋とは異なる独自の魚インスリンの製造販売を続けた。 |
||
== ノーベル賞 == |
== ノーベル賞 == |
||
インスリンを発見したフレデリック・バンティングとジョン・ジェームズ・リッカード・マクラウドが1923年に賞を受賞。1951年にインスリンのアミノ酸構造を解明した[[フレデリック・サンガー]]が[[1958年]]にノーベル化学賞を受賞し、1964年にドロシー・ホジキンが、1977年には[[ロサリン・ヤロー|ロザリン・サスマン・ヤロウ]]('''Rosalyn Sussman Yalow''')が[[ラジオイムノアッセイ]]をインスリンで開発したことでそれぞれノーベル賞を受賞している。 |
|||
== 製剤の種類 == |
== 製剤の種類 == |
||
1型糖尿病患者の薬物療法における唯一の方法とみられている。インスリンはタンパク質で消化管内で速やかに分解されるため、経口投与は不可能であり、皮下[[注射]]によって投与される。インスリン製剤は、作用発現時間、作用持続時間、原料となる動物種(牛、豚、魚、人)によって分類されている。[[組み換えDNA]]技術によってヒト型インスリンが開発されてからはヒト型を用いるのが一般的である。ヒト型インスリン は[[大腸菌]]や[[酵母菌]]にヒトインスリン[[遺伝子]]を導入して生産している。 |
|||
[[ファイル:Insulin pen.JPG|thumb|インスリンペン型注入器]] |
|||
1921年に'''インスリン'''の分離に成功。1型糖尿病における薬物療法として、現在のところ唯一の治療法である。インスリンはタンパク質で消化管内で速やかに分解されるため、経口投与は不可能であり、皮下[[注射]]によって投与される。インスリン製剤は、作用発現時間、作用持続時間、原料となる動物種(牛、豚、魚、人)によって分類されている。[[組み換えDNA]]技術によってヒト型インスリンが開発されてからはヒト型を用いるのが一般的である。ヒト型インスリン は[[大腸菌]]や[[酵母菌]]にヒトインスリン[[遺伝子]]を導入して生産している。 |
|||
=== 作用時間による製剤の分類 === |
=== 作用時間による製剤の分類 === |
||
{{main|インスリンアナログ}} |
{{main|インスリンアナログ}} |
||
インスリン製剤は作用発現時間や作用持続時間によって超速効型、速効型、中間型、混合型、持効型溶解に分類される。持続型 (ultralente, U)というものも存在するが、近年ではあまり用いられない。インスリン製剤はカートリッジ製剤、キット製剤、バイアル製剤があるが、ここでは |
インスリン製剤は作用発現時間や作用持続時間によって超速効型、速効型、中間型、混合型、持効型溶解に分類される。持続型 (ultralente, U)というものも存在するが、近年ではあまり用いられない。インスリン製剤はカートリッジ製剤、キット製剤、バイアル製剤があるが、ここではバイアル製剤を例に挙げる。 |
||
;超速効型インスリン製剤 |
;超速効型インスリン製剤 |
||
:{| class="wikitable" style="margin:auto; text-align:left;" |
:{| class="wikitable" style="margin:auto; text-align:left;" |
||
| 138行目: | 145行目: | ||
=== 販売名命名の取扱い === |
=== 販売名命名の取扱い === |
||
2014年(平成26年)7月10日、日本の[[厚生労働省]]は、注射剤について配合剤であることに気づかず重複して投与するおそれを防ぐための対策として通知を発行した<ref>{{Cite web |url= |
2014年(平成26年)7月10日、日本の[[厚生労働省]]は、注射剤について配合剤であることに気づかず重複して投与するおそれを防ぐための対策として通知を発行した<ref>{{Cite web |url=https://www.mhlw.go.jp/file/06-Seisakujouhou-11120000-Iyakushokuhinkyoku/0000074213.pdf |title=医療用配合剤の販売名命名の取扱い」および「インスリン製剤販売名命名の取扱い」の一部改正について」 |format=PDF |publisher=厚生労働省医薬食品局審査管理課長・同安全対策課長 |date=2013-08-01 |accessdate=2015-12-25}}</ref>。 |
||
* インスリンのバイアル製剤は、「ブランド名」+「製剤組成の情報」+「剤型」+「規格(濃度)」 とする(例:ノボラピッド注100単位/mL) |
* インスリンのバイアル製剤は、「ブランド名」+「製剤組成の情報」+「剤型」+「規格(濃度)」 とする(例:ノボラピッド注100単位/mL) |
||
** 製剤の性状R(速効型)あるいはN(中間型)を表示し、混合物ではRの割合を表示する(ただし異なる性状の製剤がない場合は省略可) |
** 製剤の性状R(速効型)あるいはN(中間型)を表示し、混合物ではRの割合を表示する(ただし異なる性状の製剤がない場合は省略可) |
||
| 150行目: | 157行目: | ||
=== 投与方法 === |
=== 投与方法 === |
||
インスリン注入には2通りの方法がある。日本ではペン型注射器を使用するのが一般的 |
インスリン注入には2通りの方法がある。日本ではペン型注射器を使用するのが一般的だが、アメリカにおいては日本よりもインスリンポンプの普及が遥かに進んでいる。[[ファイザー]]社が発売した吸入インスリンは、2007年秋に「市場規模が少ない」ことを理由に発売休止となった。 |
||
[[ファイル:Insulin pen.JPG|thumb|インスリンのペン型注射器]] |
[[ファイル:Insulin pen.JPG|thumb|インスリンのペン型注射器]] |
||
* ペン型注射器 |
* ペン型注射器 |
||
| 157行目: | 164行目: | ||
ペン型注射器を用いて、1日数回の[[注射#投与経路による分類|皮下注射]]によってインスリン注入を行う。 |
ペン型注射器を用いて、1日数回の[[注射#投与経路による分類|皮下注射]]によってインスリン注入を行う。 |
||
* インスリンポンプ |
* インスリンポンプ |
||
コンピューター制御で自動的にインスリンを注入する機械で、膵臓に似せたインスリンの注入スケジュール・プログラムを入力できるものである。これによる治療を'''インスリン持続皮下注療法'''という。インスリンポンプを使うと、針は刺しっぱなしでよく、針の刺し換えは 3日に1回程度で済む。短所としては、生体の膵臓は体調に合わせてインスリンを分泌するが、インスリンポンプはプログラムに合わせて人間の生活を管理しなければならないということ、また機械が故障すると[[糖尿病性ケトアシドーシス]] |
コンピューター制御で自動的にインスリンを注入する機械で、膵臓に似せたインスリンの注入スケジュール・プログラムを入力できるものである。これによる治療を'''インスリン持続皮下注療法'''という。インスリンポンプを使うと、針は刺しっぱなしでよく、針の刺し換えは 3日に1回程度で済む。短所としては、生体の膵臓は体調に合わせてインスリンを分泌するが、インスリンポンプはプログラムに合わせて人間の生活を管理しなければならないということ、また機械が故障すると[[糖尿病性ケトアシドーシス]]が発生する可能を考慮し、患者はペン型注射器を予備として常備しておく必要があることである(参考:2007年現在、アメリカの某会社のインスリンポンプは血糖値を測定しつつリアルタイムにコンピューター処理し、現在の適正なインスリン注入量を投与する技術レベルにまで達している。日本では厚生労働省の認可に時間がかかるため、最新機種よりも常に2〜3世代古いインスリンポンプの輸入販売が行われ続けているのが現状である。2015年時点、日本では、2007年には既にアメリカにあった血糖値をリアルタイムで測ることができるインスリンポンプを導入している。) |
||
* 吸入型インスリン(2006年1月26日にファイザー社が[[アメリカ食品医薬品局]](FDA)の承認を受けたのが初。しかし、ファイザーは市場規模が少ない |
* 吸入型インスリン(2006年1月26日にファイザー社が[[アメリカ食品医薬品局]](FDA)の承認を受けたのが初。しかし、ファイザーは市場規模が少ないことを理由に2007年10月に吸入インスリンのエクスベラの発売停止を発表した。ノボ社は2008年1月14日に、[[イーライリリー]]社も、2008年3月7日に開発取りやめを発表、同じく安全性よりも市場の動向を配慮した) |
||
== インスリン療法 == |
== インスリン療法 == |
||
| 167行目: | 174行目: | ||
** [[糖尿病性昏睡]]([[糖尿病性ケトアシドーシス]]、高浸透圧高血糖症候群、[[乳酸]]アシドーシス)であるとき |
** [[糖尿病性昏睡]]([[糖尿病性ケトアシドーシス]]、高浸透圧高血糖症候群、[[乳酸]]アシドーシス)であるとき |
||
** 重症の肝障害、腎障害を合併するとき |
** 重症の肝障害、腎障害を合併するとき |
||
** 重症[[感染症]]、外傷、中等度以上の外科手術(全身麻酔施行例 |
** 重症[[感染症]]、外傷、中等度以上の外科手術(全身麻酔施行例)のとき |
||
:* 糖尿病合併妊娠(妊娠糖尿病で食事療法だけでは良好な血糖コントロールが得られない場合も含む) |
:* 糖尿病合併妊娠(妊娠糖尿病で食事療法だけでは良好な血糖コントロールが得られない場合も含む) |
||
** 中心静脈栄養時の血糖コントロール |
** 中心静脈栄養時の血糖コントロール |
||
* インスリン療法の相対的適応 |
* インスリン療法の相対的適応 |
||
** インスリン非依存状態の例でも著名な高血糖(例えば、空腹時血糖値250mg/dL以上、随時血糖値350mg/dL以上)を認める場合 |
** インスリン非依存状態の例でも著名な高血糖(例えば、空腹時血糖値250mg/dL以上、随時血糖値350mg/dL以上)を認める場合 |
||
** 経口薬療法では良好な血糖コントロールが得られない場合(SU薬の一次無効、二次無効 |
** 経口薬療法では良好な血糖コントロールが得られない場合(SU薬の一次無効、二次無効) |
||
** やせ型で栄養状態が低下している場合 |
** やせ型で栄養状態が低下している場合 |
||
** [[ブドウ糖]]毒性を積極的に解除する場合 |
** [[ブドウ糖]]毒性を積極的に解除する場合 |
||
インスリンの適応があると判断したら、患者の状態を把握し、インスリン |
インスリンの適応があると判断したら、患者の状態を把握し、強化インスリン療法を行うのか、それ以外の治療法を行うのかを判断する。インスリン療法の基本は健常者にみられる血中インスリンの変動パターンをインスリン注射によって模倣することである。健常者のインスリン分泌は基礎インスリン分泌と、食事後のブドウ糖やアミノ酸刺激による追加インスリン分泌からなっている。これをもっともよく再現できるのは強化インスリン療法であるが、手技が煩雑であるのがネックである。今後の糖尿病管理も強化インスリン療法を行うのなら[[患者教育]]でも導入する価値はあるが、手術や処置で一時的に[[経口血糖降下薬]]を用いられない場合、生活スタイルから強化インスリン療法を行うのが不可能な場合はその他の療法が選択される。 |
||
=== インスリン療法での注意点 === |
=== インスリン療法での注意点 === |
||
全ての加療で言えることであるが、自然治癒でない加療である以上は性状に合わせたコントロールを外れると副作用が発生するリスクがある。殊にインスリン療法は全身性の血中処方であり個人でのコントロールでの難しさから絶対的適応例では入院による導入が望ましいといわれている。現行では、相対的適応例におけるインスリン療法の開始や経口血糖降下薬からの切り替えの場合は外来で行 |
全ての加療で言えることであるが、自然治癒でない加療である以上は性状に合わせたコントロールを外れると副作用が発生するリスクがある。殊にインスリン療法は全身性の血中処方であり個人でのコントロールでの難しさから絶対的適応例では入院による導入が望ましいといわれている。現行では、相対的適応例におけるインスリン療法の開始や経口血糖降下薬からの切り替えの場合は外来で行い、インスリン量の調節のため外来を頻回にすることで対処することが多い。外来での導入に関しての危険性を評価するには、 |
||
* [[ケトーシス]]がないこと |
* [[ケトーシス]]がないこと |
||
* [[感染症]]や[[悪性腫瘍]]といった高血糖の原因となる他の疾患が存在しないこと |
* [[感染症]]や[[悪性腫瘍]]といった高血糖の原因となる他の疾患が存在しないこと |
||
* [[糖尿病網膜症]](特に福田分類でBとなるもの)、腎機能低下といった進行した[[糖尿病慢性合併症]]が存在しないこと |
* [[糖尿病網膜症]](特に福田分類でBとなるもの)、腎機能低下といった進行した[[糖尿病慢性合併症]]が存在しないこと |
||
* 食事療法、インスリン注射、[[血糖自己測定]]といった自己管理能力があること |
* 食事療法、インスリン注射、[[血糖自己測定]]といった自己管理能力があること |
||
を確認することが望ましい。これらに該当するようならば糖尿病専門医がいる施設や[[教育入院]]を用いないと外来でのコントロールは危険である。 |
を確認することが望ましい。これらに該当するようならば糖尿病専門医がいる施設や[[教育入院]]を用いないと外来でのコントロールは危険である。 |
||
インスリン療法では注意するべきことがいくつかある。インスリンの |
インスリン療法では注意するべきことがいくつかある。インスリンの皮下注射を自分で行うこと、血糖自己測定(SMBG)ができること、[[シックディ]]の対応、低血糖になった際の対応といった問題を克服する必要がある。入院中は看護師の管理によって教育が不十分でも管理可能だが、退院前にこれらができないと事故につながりかねない。 |
||
特に気をつける |
特に気をつけるのは低血糖である。低血糖発作は初期ならばブドウ糖を摂取することで改善できるが、低血糖になったからということで次の投与のインスリンを自己判断で止める場合が多い。低血糖が起こった場合は責任インスリンの量を調節し、再発を予防する。 |
||
インスリンの調節中、ソモジー効果という現象に出会うことがある。これはインスリン量が過剰であるために |
インスリンの調節中、「ソモジー効果」という現象に出会うことがある。これはインスリン量が過剰であるために低血糖が起こり、その反動としてインスリン以外のホルモンが分泌されることで血糖値が上昇する(血糖値を下げるホルモンはインスリン以外存在しない)。早朝に高血糖となることが多い。インスリンを増量すると重篤な低血糖発作が発生する。夜中に高血糖発作が起こる前の時間の血糖値を測定すれば判明する。このころに低血糖になっていれば、それはソモジー効果である可能性が高い。 |
||
インスリン療法を開始すると膵機能が回復してくることがある。この目安はインスリン必要量の低下によって判断する。この場合はインスリン療法を中止できることもある。 |
インスリン療法を開始すると膵機能が回復してくることがある。この目安はインスリン必要量の低下によって判断する。この場合はインスリン療法を中止できることもある。 |
||
αGI |
αGIのような経口血糖降下薬の中にはインスリンと併用できるものもある。SU剤で二次無効となったとき、内服薬を中止せずに就寝前にNを投与することで糖毒性が解除され、SU薬の効果が再び現れることもある。 |
||
=== インスリン療法の実際 === |
=== インスリン療法の実際 === |
||
==== 後ろ向き用量調節(責任インスリン方式、アルゴリズム法) ==== |
==== 後ろ向き用量調節(責任インスリン方式、アルゴリズム法) ==== |
||
血糖値に影響する急性疾患の合併がなく、安定した糖尿病に用いられている方法。測定された血糖値に最も影響を与えるインスリンを'''責任インスリン'''と呼び、超速効型または速効型インスリンを毎食前に注射している場合、朝食前に注射したインスリンが昼食前の血糖値に対する責任インスリンである。 |
血糖値に影響する急性疾患の合併がなく、安定した糖尿病に用いられている方法。測定された血糖値に最も影響を与えるインスリンを'''責任インスリン'''と呼び、超速効型または速効型インスリンを毎食前に注射している場合、朝食前に注射したインスリンが昼食前の血糖値に対する責任インスリンである。ある日の昼前の血糖値が通常より高ければ、翌日に朝食を取る前に超速効型インスリン量を増やす。食事の内容や運動量によって血糖値が変動するために注意が必要になる。 |
||
たとえば、ある日の昼前の血糖値が通常より高かったなら、翌日の朝食前の超速効型インスリン量を増やす、といった方法を採る。食事の内容や運動量によって血糖値は変化するため、注意は必要である。 |
|||
即効型または中間型インスリンを用いるときの考え方であり、同インスリン製剤を用いる上での難しさを物語る考え方である。持効型インスリンに超速効型インスリンを組み合わせて用いる際にはこのようなことを考える必要がない。 |
即効型または中間型インスリンを用いるときの考え方であり、同インスリン製剤を用いる上での難しさを物語る考え方である。持効型インスリンに超速効型インスリンを組み合わせて用いる際にはこのようなことを考える必要がない。 |
||
| 209行目: | 214行目: | ||
==== 前向き用量調節(スライディングスケール法) ==== |
==== 前向き用量調節(スライディングスケール法) ==== |
||
あらかじめ、病気の状態、血糖値の変動パターン、体重あたりのインスリンの必要量 |
あらかじめ、病気の状態、血糖値の変動パターン、体重あたりのインスリンの必要量から医師が作成する目安表で、患者自身が4〜8時間ごとに血糖自己測定し、このスライディングスケールに従ったインスリン量を注射する方法。 |
||
手術前後、感染症、他の急性疾患で入院しているとき |
手術前後、感染症、他の急性疾患で入院しているときには、異常事態に適した調節方法であるとされている。 |
||
==== 強化インスリン療法(Basal-Bolus法) ==== |
==== 強化インスリン療法(Basal-Bolus法) ==== |
||
| 224行目: | 229行目: | ||
* 糖尿病昏睡(糖尿病ケトアシドーシス、高浸透圧高血糖症候群) |
* 糖尿病昏睡(糖尿病ケトアシドーシス、高浸透圧高血糖症候群) |
||
* 糖尿病合併妊娠(妊娠糖尿病で、食事療法のみでのコントロール不良の場合も含む) |
* 糖尿病合併妊娠(妊娠糖尿病で、食事療法のみでのコントロール不良の場合も含む) |
||
* 重篤な感染症、中等度以上の外科手術(全身麻酔施行例 |
* 重篤な感染症、中等度以上の外科手術時(全身麻酔施行例) |
||
初期投与量としては0.5単位/kg/dayにて開始し、数日の効果判定後0.7〜1.2単位/kg/dayで維持する場合が多い。 |
初期投与量としては0.5単位/kg/dayにて開始し、数日の効果判定後0.7〜1.2単位/kg/dayで維持する場合が多い。 |
||
| 240行目: | 245行目: | ||
==== インスリン相対的適応(必ずではないがインスリンが必要) ==== |
==== インスリン相対的適応(必ずではないがインスリンが必要) ==== |
||
* 顕著な高血糖(例:空腹時血糖値250mg/dL以上、随時血糖値350mg/dL以上)やケトーシス傾向を認める場合 |
* 顕著な高血糖(例:空腹時血糖値250mg/dL以上、随時血糖値350mg/dL以上)やケトーシス傾向を認める場合 |
||
* 食事療法、運動療法、および経口薬療法で良好な血糖コントロールが得られない場合(SU剤の一次無効、二次無効 |
* 食事療法、運動療法、および経口薬療法で良好な血糖コントロールが得られない場合(SU剤の一次無効、二次無効) |
||
* 重症の肝障害、腎障害を合併し、食事療法でのコントロールが不十分な場合 |
* 重症の肝障害、腎障害を合併し、食事療法でのコントロールが不十分な場合 |
||
| 256行目: | 261行目: | ||
=== シックディルール === |
=== シックディルール === |
||
糖尿病患者が治療中に発熱、[[下痢]]、[[嘔吐]]を来たし、または食思不振のため食事ができない状態を[[シックディ]]という。この場合の対応としては主治医や医療機関に連絡を行い指示を受ける、 |
糖尿病患者が治療中に発熱、[[下痢]]、[[嘔吐]]を来たし、または食思不振のため食事ができない状態を[[シックディ]]という。この場合の対応としては主治医や医療機関に連絡を行い指示を受ける、決して自己中断をせず、水分を摂取して十分に脱水を防ぐ、口当たりがよく消化によいものを摂取して絶食状態にならないようにする、血糖を3-4時間ごとに測定する、可能ならば尿中ケトン体を測定するといったことが原則となる。2型糖尿病で食事が十分に摂取できていれば普段通りにインスリンの投与を行い、食事量が半分ならばインスリンを普段の半分量使用する、ほとんど摂取が不可能ならば血糖値に応じてインスリンスライディングスケールで対応するのが一般的である。1型糖尿病の場合は基礎分泌に相当するインスリン量は変更しないのが原則である。入院の適応を考えるべき状況とは、高熱が2日以上続くとき、嘔吐や下痢が続く時、脱水や尿量減少が認められるとき、高血糖(350mg/dL以下にならない)や尿中[[ケトン体]]陽性が続くとき、高血糖に伴う症状(口渇、多飲、多尿、急激な体重減少、意識障害)が発生したときが挙げられる。これらの状況では、糖尿病性昏睡の治療法にのっとって行う。 |
||
==== その他の療法 ==== |
==== その他の療法 ==== |
||
基礎インスリン分泌が保たれているような患者では、速効型(または超速効型)インスリン |
基礎インスリン分泌が保たれているような患者では、速効型(または超速効型)食事前にインスリンを注射することで強化インスリン療法に準じた注射方法がある。また頻回のインスリン注射が困難な患者や強化インスリン療法が適応とならない患者(ほとんどが相対的適応)では混合型または中間型の一日1回〜2回投与という方法もある。具体的にはNを朝食前に一回打ちにしたり、混合型製剤を朝食前、夕食前の2回打ちにし、食後血糖を抑えるため[[α-グルコシダーゼ]]阻害薬を併用した入りするのがオーソドックスといわれている。このような投与法でもインスリン量は0.2単位/kgにて開始し、0.5単位/kgまで増量可能である。中間型を2回打ちする場合は朝:夕を2:1または3:2の比率とすることが多い。中間型インスリンが一日10単位以上の場合は一日二回と分けることが多い。 |
||
;二相性/混合インスリンアナログ一日二回法 |
;二相性/混合インスリンアナログ一日二回法 |
||
:初期投与量としては0.2単位/kg/dayにて開始する。経口薬を併用することが多い。昼食前後の責任インスリンは存在しない。 |
:初期投与量としては0.2単位/kg/dayにて開始する。経口薬を併用することが多い。昼食前後の責任インスリンは存在しない。 |
||
| 303行目: | 308行目: | ||
|} |
|} |
||
==== 経口血糖降下薬からインスリン療法への移行 ==== |
==== 経口血糖降下薬からインスリン療法への移行 ==== |
||
インスリン療法を行う場合は[[経口血糖降下薬]]を使用している場合が多い。 |
インスリン療法を行う場合は[[経口血糖降下薬]]を使用している場合が多い。SU薬を中止せずにそのまま継続した方が血糖値が安定し、低血糖のリスクが減るというデータもある。SU薬、αGI、BG薬は保険診療上も併用可能であるがTZD薬や速効型インスリン分泌促進薬は保険診療上併用ができない。SU薬を1錠だけ残し、インスリン導入をしている例が非専門医の場合は多い。 |
||
==== インスリンスライディングスケール ==== |
==== インスリンスライディングスケール ==== |
||
各食前の血糖値に基づいてその時に打つインスリンを決定する方法であり、血糖値の変動が激しくなりやすい。本来は食事摂取できない糖尿病患者の血糖コントロールで用いられたプロトコールである。以下に一例を示す。 |
|||
{| class="wikitable" style="text-align:center" |
{| class="wikitable" style="text-align:center" |
||
!style="white-space: nowrap;"|血糖値(mg/dL)!!style="white-space: nowrap;"|処置 |
!style="white-space: nowrap;"|血糖値(mg/dL)!!style="white-space: nowrap;"|処置 |
||
| 365行目: | 370行目: | ||
|} |
|} |
||
== インスリンの副作用 == |
== インスリンの副作用と有害性 == |
||
=== 低血糖症 === |
=== 低血糖症 === |
||
* 運動後遅発性低血糖症 |
* 運動後遅発性低血糖症 |
||
* 無自覚性低血糖症 |
* 無自覚性低血糖症 |
||
* 詐病性低血糖症 |
* 詐病性低血糖症 |
||
=== インスリン・アレルギー === |
=== インスリン・アレルギー === |
||
インスリン自体とインスリン製剤に含まれる、添加物に対する[[アレルギー]]と考えられている<ref>吉野功二, 武田則之, 村松学 ほか「[https://doi.org/10.11213/tonyobyo1958.42.927 インスリン製剤中のヒトインスリンおよびプロタミンに対して全身性アレルギーを来した糖尿病の1例]」『糖尿病』1999年 42巻 11号 p.927-930, {{doi|10.11213/tonyobyo1958.42.927}}, 日本糖尿病学会</ref>。まれに[[アナフィラキシーショック]]を生じる<ref>有好香子, 野田薫, 綾目秀夫「[https://doi.org/10.11213/tonyobyo.48.617 アナフィラキシーショックをきたしたインスリンアレルギーの1例]」『糖尿病』2005年 48巻 8号 p.617-620, {{doi|10.11213/tonyobyo.48.617}}, 日本糖尿病学会</ref>。 |
インスリン自体とインスリン製剤に含まれる、添加物に対する[[アレルギー]]と考えられている<ref>吉野功二, 武田則之, 村松学 ほか「[https://doi.org/10.11213/tonyobyo1958.42.927 インスリン製剤中のヒトインスリンおよびプロタミンに対して全身性アレルギーを来した糖尿病の1例]」『糖尿病』1999年 42巻 11号 p.927-930, {{doi|10.11213/tonyobyo1958.42.927}}, 日本糖尿病学会</ref>。まれに[[アナフィラキシーショック]]を生じる<ref>有好香子, 野田薫, 綾目秀夫「[https://doi.org/10.11213/tonyobyo.48.617 アナフィラキシーショックをきたしたインスリンアレルギーの1例]」『糖尿病』2005年 48巻 8号 p.617-620, {{doi|10.11213/tonyobyo.48.617}}, 日本糖尿病学会</ref>。 |
||
==== インスリン抗体による低血糖および高血糖 ==== |
==== インスリン抗体による低血糖および高血糖 ==== |
||
ヒトが体内で産生するヒトインスリンで抗体が作られることはないが、 |
ヒトが体内で産生するヒト・インスリンで抗体が作られることはないが、[[インスリンアナログ]]を投与した際に特異的な抗体が産生される場合があり、これがアレルギー症状を示して血糖コントロールに支障をきたすことがある。この産生の条件はよく判っていない。 |
||
=== 脂肪異栄養症 === |
|||
* インスリン・リポハイパートロフィー - 同じ場所に皮下注射を繰り返すことで起こる皮膚の膨張症状 |
|||
* インスリン・リポアトロフィー - 同じ場所に皮下注射を繰り返すことで起こる皮膚の陥凹症状 |
|||
「脂肪異栄養症」、その中でも稀に発生する「進行性脂肪異栄養症」('''Progressive Lipodystrophy''')と呼ばれる症状がある。この症例は1950年代半ばまでに約200例報告されており、その大部分は女性である。これは上半身の皮下脂肪がほぼ消失する代わりに、腰から下の部位に脂肪が異常に蓄積する<ref name = "Why we get fat" />。[[1931年]]にこの症例が報告されたある女性の身体においては、10歳の時に顔の脂肪が減り始め、13歳の時に脂肪の消失が腰の括れ部分で止まった。その2年後、そこから下に向かって脂肪の蓄積が始まった。彼女の体脂肪は事実上、腰から下に集中しており、上半身は痩せている代わりに腰から下が異常に太っていた。[[サイエンス・ジャーナリスト]]の[[ゲアリー・タウブス]]('''Gary Taubes''')はこの脂肪異栄養症を取り上げたうえで、「カロリー理論によれば『太るのは食べすぎるからだ。食べる量を減らせば痩せられる』というなら、この女性の上半身から脂肪が減ったのは食べる量を減らしたからであり、腰から下に脂肪が蓄積したのは食べ過ぎたからだ』ということになるのか?明らかに馬鹿げた話だ」とカロリー理論を公然と批判している<ref name = "Why we get fat" />。脂肪組織において調節障害が発生し、身体の一部の脂肪が肥大していくこの症状は、インスリン療法の一環としてインスリンを注射している際に発生する最も一般的な[[合併症]]の一つであり<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5014793/ Lipodystrophy in Insulin-Treated Subjects and Other Injection-Site Skin Reactions: Are We Sure Everything is Clear?]Sandro Gentile, Felice Strollo, Antonio Ceriello, and On behalf of the AMD-OSDI Injection Technique Study Group. Diabetes Ther. 2016 Sep; 7(3): 401–409. Published online 2016 Jul 25. {{doi|10.1007/s13300-016-0187-6}} PMCID:PMC5014793 {{PMID|27456528}}</ref>、有害な免疫学的副作用であり、重大な問題である<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3743397/ Insulin lipodystrophy and lipohypertrophy]Jatinder K. Mokta, Kiran K. Mokta, and Prashant Panda. Indian J Endocrinol Metab. 2013 Jul-Aug; 17(4): 773–774. {{doi|10.4103/2230-8210.113788}} PMCID:PMC3743397 {{PMID|23961513}}</ref>。 |
|||
=== 体重の一方的な増加 === |
|||
血中のインスリンの濃度が高い状態が続くと、体重が一方的に増加する。この状態は[[肥満]]に直結する。インスリンの濃度が低下すると体重は減少する<ref name = "The Carbohydrate-Insulin Model of Obesity" /><ref name = "Insulin translates unfavourable lifestyle into obesity" />。これは、その人がどれぐらい食べたか、運動していたかどうかは、何の関係も無い。とりわけ[[インスリノーマ]]の場合、外科手術で切除しない限り体重が一方的に増え続けていく。 |
|||
=== 炭水化物を制限すると血圧は低下する === |
|||
[[炭水化物]]や[[砂糖]]を食べて血糖値とインスリン濃度が高い状態になると、インスリンは[[腎臓]]に対して「[[ナトリウム]]を再吸収せよ」という信号を送り、腎臓はその指令のとおりに動く。インスリンは[[尿酸]]の分泌を阻害し、それに伴って身体は水分を保持しようとし、血圧は上昇する(→高血圧)。一方、炭水化物の摂取を制限する食事を続けることで、血糖値と血中のインスリン濃度が低い状態が続くと、体内で変化が起こる。食事から時間が経過したり、炭水化物が少ない食事を摂ったり、長時間絶食すると、血糖値と血中のインスリンの濃度が低下する。血中のインスリン濃度が低下すると、腎臓は貯蔵していたナトリウムを、体内に溜まった余計な水分と一緒に体外に排出する。これは人体にとって有益な現象であり、炭水化物の摂取を制限するだけで血圧は簡単に低下し、降圧剤の服用回数を減らせる<ref name = "Low-Carbohydrate Diets in the Management of Obesity and Type 2 Diabetes">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7177487/ Low-Carbohydrate Diets in the Management of Obesity and Type 2 Diabetes: A Review from Clinicians Using the Approach in Practice]Tara Kelly, David Unwin, and Francis Finucane. Int J Environ Res Public Health. 2020 Apr; 17(7): 2557. Published online 2020 Apr 8, {{doi|10.3390/ijerph17072557}}.</ref>。体重が200ポンド(約91kg)あり、炭水化物を常食している人がその摂取制限を開始すると、身体から減少する余計な水分量は、最大で6ポンド(約2.8kg)以上に達する可能性があるとされる<ref name="Why we get fat">{{Cite book|last = Taubes|first = Gary|year = 2010|title = Why We Get Fat|publisher = Alfred A. Knopf|location = New York City|isbn = 978-0-307-27270-6}}</ref>。 |
|||
=== 高血糖と糖化 === |
|||
肥満は[[糖尿病]]とも密接に関わっている。40歳から59歳の男性で、糖尿病が強く疑われる人の割合、BMI18.5 - 22が5.9%、BMI22 - 25が7.7%、BMI25 - 30が14.5%、BMI30以上が28.6%であった。なお、加齢を重ねていない20-39歳の男性ではこのような大きな差は出ていなかった<ref name=mhlw>[https://www.mhlw.go.jp/shingi/2004/03/s0318-15.html 「平成14年度糖尿病実態調査報告」平成16年6月厚生労働省健康局]</ref>。1971年から1980年のデータで糖尿病患者と日本人一般の平均寿命を比べると男性で約10年、女性では約15年の寿命の短縮が認められた<ref name=sakamoto>坂本信夫、「[https://doi.org/10.2169/naika.78.1540 糖尿病合併症の成因と対策]」『日本内科学会雑誌』 1989年 78巻 11号 p.1540-1543, {{doi|10.2169/naika.78.1540}}</ref><ref>Sakamoto N, et al : "[[doi:10.1620/tjem.141.Suppl_631|The features of causes of death in Japanese diabetics during the period 1971-1980]]." The Tohoku Journal of Experimental Medicine., 1983年 141巻 Suppl号 p.631-638, {{doi|10.1620/tjem.141.Suppl_631}}.</ref>。このメカニズムとして、高血糖が生体のタンパク質を非酵素的に糖化させ、タンパク質本来の機能を損なうことによって障害が発生する。これは[[AGEs]]( '''Advanced Glycation End Products''', 「'''最終糖化産物'''」と呼ばれる )が体内で次々に作られ、身体の至るところで炎症を引き起こす。「糖化」とは「[[老化]]」のことである。この糖化による影響は、[[血管]]の主要構成成分である[[コラーゲン]]や[[水晶体]]蛋白[[クリスタリン]]のような寿命の長いタンパク質ほど大きな影響を受ける。[[白内障]]は老化現象の一種であるが、高血糖状態が続くことでより高度に進行する<ref name=sakamoto/>。高血糖は、[[動脈硬化]]や微小血管障害の原因にもなる。この糖化反応で生じた[[フリーラジカル]]が[[酸化ストレス]]('''Oxidative Stress''')も増大させる<ref>川上正舒、「[https://doi.org/10.11213/tonyobyo1958.46.913 特集 糖尿病と動脈硬化症 動脈硬化症の分子機構]」『糖尿病』 2003年 46巻 12号 p.913-915, {{doi|10.11213/tonyobyo1958.46.913}}</ref>。 |
|||
=== インスリン抵抗性とメタボリック症候群 === |
|||
炭水化物を食べ続けることで慢性的な高血糖が常態化すると、身体はさらにインスリンの分泌量を増やそうとする。インスリンの分泌量が異常に増える状態が続くことで[[高インスリン血症]]となり、身体にますます脂肪が蓄積して悪循環に陥る。炭水化物の摂取を増やせば増やすほど、血糖値の乱高下を惹き起こし、細胞は燃料不足に陥り、それに伴って空腹を感じて食欲が増し、とくに炭水化物を多く含む食べ物に対する渇望感が強まる。インスリンは体内で暴走し、炭水化物や砂糖が多いものを見境いなく欲しがる状態になる。血中のインスリン濃度が高い状態が続くことで、身体は[[インスリン抵抗性]]を発症し、[[糖尿病]]を患うリスクが急上昇する。インスリンの大量分泌が常態化し、膵臓が疲弊すると、インスリンの分泌が機能不全に陥り、血糖値の微調整も不可能になり、糖尿病を発症する。この状態でも炭水化物を食べるのを止めることなく、インスリンの注射を怠ると、命の危険に直結する。いわゆる[[メタボリック症候群]]('''Metabolic Syndrome''')は、このインスリン抵抗性がより重篤になった状態でもある。 |
|||
インスリン抵抗性に伴い、血糖値が慢性的に高い状態が続くと、高血糖は全身に酸化ストレスを与え、AGEsが作られやすくなる。果糖はAGEsをブドウ糖以上に強力に生成し、ブドウ糖を摂取したときの10倍もできやすくなる<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5227984/ Formation of Fructose-Mediated Advanced Glycation End Products and Their Roles in Metabolic and Inflammatory Diseases]Alejandro Gugliucci, Published online 2017 Jan 11, {{doi|10.3945/an.116.013912}}.</ref>。インスリンは全身の脂肪細胞に強く作用し、摂取した炭水化物を中性脂肪に合成して脂肪細胞内に閉じ込め、脂肪細胞は肥大していく。脂肪細胞は、肥大するにつれて「[[サイトカイン]]」('''Cytokine''', 「炎症性分子」)を放出するようになり、これは全身に有害な影響をもたらす。そして、メタボリック症候群を患っているということは、身体がインスリン抵抗性を惹き起こしていることと同義である。さらにメタボリック症候群は、肥満、糖尿病、[[アルツハイマー病]]、さらには各種の癌とも密接に関わっている<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3191378/ Metabolic Syndrome and Cancer]Pooja Pothiwala, M.D. Sushil K. Jain, Ph.D. and Subhashini Yaturu, M.D. {{doi|10.1089/met.2008.0065}} {{PMCID|PMC3191378}} {{PMID|19284314}}</ref><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3164150/ The Link between the Metabolic Syndrome and Cancer]Sandra Braun, Keren Bitton-Worms, and Derek LeRoith. Published online 2011 Aug 16. {{doi|10.7150/ijbs.7.1003}} {{PMCID|PMC3164150}} {{PMID|21912508}}</ref>。砂糖・果糖がインスリン抵抗性を促進し、脳の神経組織を破壊し、アルツハイマー病を惹き起こすことが分かっている<ref>[https://pubmed.ncbi.nlm.nih.gov/23657152/ High-sugar diets, type 2 diabetes and Alzheimer's disease]Paula I Moreira. {{PMID|23657152}} {{DOI|10.1097/MCO.0b013e328361c7d1}}</ref><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7516162/ Cerebral Fructose Metabolism as a Potential Mechanism Driving Alzheimer’s Disease]Richard J. Johnson, Fernando Gomez-Pinilla, Maria Nagel, Takahiko Nakagawa,4 Bernardo Rodriguez-Iturbe, Laura G. Sanchez-Lozada, Dean R. Tolan, and Miguel A. Lanaspa. Published online 2020 Sep 11. {{doi|10.3389/fnagi.2020.560865}} {{PMID|33024433}}</ref>。 |
|||
また、砂糖および果糖はインスリン感受性を低下させ、内臓脂肪の蓄積を促進し、空腹時の血糖値とインスリンの濃度を上昇させ<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2673878/ Consuming fructose-sweetened, not glucose-sweetened, beverages increases visceral adiposity and lipids and decreases insulin sensitivity in overweight/obese humans]J Clin Invest. 2009 May 1; 119(5): 1322-1334. Kimber L. Stanhope, Jean Marc Schwarz, Nancy L. Keim, Steven C. Griffen, Andrew A. Bremer, James L. Graham, Bonnie Hatcher, Chad L. Cox, Artem Dyachenko, Wei Zhang, John P. McGahan, Anthony Seibert, Ronald M. Krauss, Sally Chiu, Ernst J. Schaefer, Masumi Ai, Seiko Otokozawa, Katsuyuki Nakajima, Takamitsu Nakano, Carine Beysen, Marc K. Hellerstein, Lars Berglund, and Peter J. Havel, Published online 2009 Apr 20, {{doi|10.1172/JCI37385}}.</ref>、肝臓に脂肪を蓄積させ、[[ミトコンドリア]]の機能を妨害し、[[炎症]]の誘発を刺激し<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5331527/ Effects of Natural Products on Fructose-Induced Nonalcoholic Fatty Liver Disease (NAFLD)]Qian Chen, Tingting Wang, Jian Li, Sijian Wang, Feng Qiu, Haiyang Yu, Yi Zhang, and Tao Wang. Nutrients. 2017 Feb; 9(2): 96.Published online 2017 Jan 31, {{doi|10.3390/nu9020096}}.</ref>、[[脂質異常症]]、[[インスリン抵抗性]]を惹き起こし、[[糖尿病]]発症を促進する<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6037111/ Fructose metabolism, cardiometabolic risk, and the epidemic of coronary artery disease] Peter Mirtschink, Cholsoon Jang, Zoltan Aran, Wilhelm Krek, Eur Heart J. 2018 Jul 7; 39(26): 2497-2505. Published online 2017 Sep 7, {{doi|10.1093/eurheartj/ehx518}}</ref>。砂糖および果糖は癌を患う可能性を高める。これの摂取を断つことが、癌の予防や治療への取り組みとなりうることを示唆している<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7350662/ Fructose contributes to the Warburg effect for cancer growth]Takahiko Nakagawa,corresponding author, Miguel A. Lanaspa, Inigo San Millan, Mehdi Fini, Christopher J. Rivard,6 Laura. Sanchez-Lozada, Ana Andres-Hernando, Dean R. Tolan, and Richard J. Johnson. Cancer Metab. 2020; 8: 16. Published online 2020 Jul 10, {{doi|10.1186/s40170-020-00222-9}}.</ref>。砂糖の摂取を減らすことにより、脂肪肝、肥満、各種疾患を防げる可能性が出てくる<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5622741/ Fructose Consumption, Lipogenesis, and Non-Alcoholic Fatty Liver Disease]Kasper W. ter Horst and Mireille J. Serlie. Nutrients. 2017 Sep; 9(9): 981. Published online 2017 Sep 6, {{doi|10.3390/nu9090981}}.</ref>。 |
|||
== インスリンと肥満 == |
|||
=== 「インスリンがヒトを太らせる」 === |
|||
体重を目標もしくはそれ以下まで落としたものの、その後再び体重が増えてダイエット開始前と同じ体重に戻ったり、以前よりも体脂肪率が増加する。これは俗に'''リバウンド'''と呼ばれている。減量とリバウンドを繰り返すと、痩せにくく、太りやすい状態となる。 |
|||
体重のリバウンド現象については、インスリンおよび[[インスリン抵抗性]]が原因と考えられている。カナダの腎臓内科医ジェイスン・ファン('''Jason Fung''')は、「リバウンドとは、インスリンが設定した体重に戻ろうとすること」と述べている。「体重の『設定値』を決めるのはこのインスリンであり、インスリンが過剰に分泌される状態およびインスリン抵抗性が続くと、インスリンが『体重の設定値のつまみを回す』。こうなると、何をどうしようとも、身体はインスリンが設定した体重に戻ろうとする」「体重のリバウンドが起こるのは、あなたの意志が弱いわけでも、努力が足りないわけでもない。インスリンがその人の体重を決める」という<ref name="the obesity code">{{Cite book|last = Fung|first = Jason|author = Jason fung|authorlink =|coauthors =|year = 2016|title = The Obesity Code: Unlocking the Secrets of Weight Loss|publisher = Greystone Books|location = Canada|page =|isbn = 9781771641258}}</ref>。また、身体活動および運動の効果に対しても、「体重を減らすことを目的に、食べる量を減らして運動をする習慣を付ける実験は、いずれも例外なく失敗に終わっている」「どれだけ運動を頑張ってこなし、食べる量を減らしたところで体重を減らす効果は無いことは証明済みである」「運動する人に比べて、'''運動しない人ほど痩せている'''」<ref name="the obesity code"></ref>と結論付けている。「やろうと思えば誰でも太らせることが可能だ。インスリンを注射するだけでいい。インスリン濃度が高い状態が続く限り、どんどん太り続ける。何をどうしようとも無駄である」と述べ、「『肥満ホルモン』ことインスリンがヒトを太らせる」と結論付けている<ref name="the obesity code"></ref>。炭水化物の摂取制限を奨める人物も全員例外なく、「インスリンが出るから太る」という結論で一致しており、「過食や運動不足は肥満の原因ではなく、あくまで『結果』でしかない(「身体が太って脂肪が蓄積したあとに、過食したり、動かなくなる」)」と断じている。 |
|||
[[インスリノーマ]]('''Insulinoma''')と呼ばれる腫瘍があり、これはインスリンの大量分泌を促す作用がある。インスリノーマにおいては、体重が一方的に増加し続ける<ref name = "Paroxysmal dystonic choreoathetosis">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3271477/ Paroxysmal dystonic choreoathetosis with symptomatic seizures secondary to hypoglycemia caused by insulinoma]Meena Gupta, Amit Batra, Makarand Hirve, Debashish Chowdhury, Geeta A. Khwaja, and P. K. Mishra. {{doi|10.4103/0972-2327.91965}}</ref><ref name = "Diagnostic Dilemma and Therapeutic Approaches">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4814298/ Insulinoma After Bariatric Surgery: Diagnostic Dilemma and Therapeutic Approaches]Christopher M. Mulla, MD, Alessandra Storino, MD, Eric U. Yee, MD, David Lautz, MD, Mandeep S. Sawnhey, MD, A. James Moser, MD, and Mary-Elizabeth Patti, MD. {{doi|10.1007/s11695-016-2092-5}}</ref><ref name = "two case reports and review of the literature" /><ref name = "Hypoglycemia and decreased insulin requirement" /><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3790603/ Insulinoma presenting as refractory seizure disorder]Pamela Correia,a,1 Roopal Panchani,1 Rajeev Ranjan,1 and Chandrashekhar Agrawal1. {{doi|10.12688/f1000research.1-15.v1}}</ref><ref name = "Recurrent insulinoma in a 10-year-old boy with Down's syndrome" /><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7067366/ Long-standing Sporadic Pancreatic Insulinoma: Report of a Rare Case]Alexander Muacevic and John R Adler, Zainab Majid,Faryal Tahir, and Syed Ali Haider. {{doi|10.7759/cureus.6947}}</ref><ref name = "Insulinoma masquerading as a loss of consciousness in a teenage girl">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5645892/ Insulinoma masquerading as a loss of consciousness in a teenage girl: case report and literature review]Meghana Gudala, Mahmuda Ahmed, Rushika Conroy, and Ksenia Tonyushkinacorresponding author. {{doi|10.1186/s13633-017-0049-7}}</ref><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3806046/ Improved Contemporary Surgical Management of Insulinomas -A 25-year Experience at the Massachusetts General Hospital-]Mehrdad Nikfarjam, MD, PhD, Andrew L. Warshaw, MD, Lloyd Axelrod, MD, Vikram Deshpande, MD, Sarah P. Thayer, MD, PhD, Cristina R. Ferrone, MD, and Carlos Fernández-del Castillo, MD. {{doi|10.1097/SLA.0b013e31815792ed}}</ref>。2年間で体重が37㎏も増加した症例がある<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4171903/ Acanthosis nigricans in insulinoma]Viveka P. Jyotsna, Nishant Raizada, Semanti Chakraborty, and S. Pal. {{doi|10.4103/2230-8210.139223}}</ref>。体重の一方的な増加は、インスリンの過剰分泌が原因である<ref name = "Metastatic Insulinoma in a Patient with Type 2 Diabetes Mellitus" />。 |
|||
インスリノーマにおいては、低血糖症およびそれに伴う形で、高インスリン血症、鬱病、めまい、意識喪失、てんかん発作、意識障害、脳卒中様症状、神経障害といった神経学的症状までも惹き起こされる。インスリノーマにおいては、高インスリン血症に伴う形で、頭痛、複視、かすみ目、錯乱、異常行動、嗜眠、健忘症、発作、昏睡、発汗、脱力感、空腹感、振戦、吐き気、熱、不安、動悸がみられる<ref name = "Metastatic Insulinoma in a Patient with Type 2 Diabetes Mellitus">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3038577/ Metastatic Insulinoma in a Patient with Type 2 Diabetes Mellitus: Case Report and Review of the Literature]Noormuhammad Oosman Abbasakoor, Marie Louise Healy, Donal O'Shea, Donal Maguire, Cian Muldoon, Kieran Sheahan, Dermot O'Toole. {{doi|10.1155/2011/124078}}</ref>。 |
|||
膵臓内分泌腫瘍('''Pancreatic Endocrine Tumors''')における最大のものがインスリノーマであり、そのうちの10%は多発性であり<ref name = "two case reports and review of the literature">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4572617/ Long-standing insulinoma: two case reports and review of the literature]Mohamed Tarchouli,corresponding author Abdelmounaim Ait Ali, Moulay Brahim Ratbi, Mohamed said Belhamidi, Mohamed Essarghini, El Mehdi Aboulfeth, Mohamed Bouzroud, Yassir Sbitti, Mohamed Oukabli, Mohammed Elfahssi, and Khalid Sair. {{doi|10.1186/s13104-015-1424-1}}</ref>、悪性である<ref name = "Hypoglycemia and decreased insulin requirement">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5457997/ Hypoglycemia and decreased insulin requirement caused by malignant insulinoma in a type 1 diabetic patient: when the hoof beats are from a zebra, not a horse]Hilde K. Gjelberg, Dag Hoem, Caroline S. Verbeke, Johan Eide, John G. Cooper, and Anders Molvencorresponding author. {{doi|10.1002/ccr3.927}}</ref><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4839905/ Diagnostic Difficulties in a Pediatric Insulinoma]Ingrith Miron, MD, PhD, Smaranda Diaconescu, MD, PhD, Gabriel Aprodu, MD, PhD, Ileana Ioniuc, MD, PhD, Mihai Radu Diaconescu, MD, PhD, and Lucian Miron, MD, PhD. {{doi|10.1097/MD.0000000000003045}}</ref>。 |
|||
インスリノーマの最適な治療法は外科手術による切除であり<ref name = "Paroxysmal dystonic choreoathetosis" /><ref name = "Diagnostic Dilemma and Therapeutic Approaches">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4814298/ Insulinoma After Bariatric Surgery: Diagnostic Dilemma and Therapeutic Approaches]Christopher M. Mulla, MD, Alessandra Storino, MD, Eric U. Yee, MD, David Lautz, MD, Mandeep S. Sawnhey, MD, A. James Moser, MD, and Mary-Elizabeth Patti, MD. {{doi|10.1007/s11695-016-2092-5}}</ref><ref name = "Recurrent insulinoma in a 10-year-old boy with Down's syndrome" /><ref name = "A-Comprehensive Summary of Two Cases">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4225896/ Insulinoma: A Comprehensive Summary of Two Cases]Pankaj Sharma, Sonia Sharma, Shivani Kalhan, corresponding author Bhanu Pratap Singh, and Sonam Sharma. {{doi|10.7860/JCDR/2014/8694.4782}}</ref><ref name = "Diagnosis and Localization of Insulinoma after Negative Laparotomy" />、取り除くことで寛解する<ref name = "Paroxysmal dystonic choreoathetosis" /><ref name = "Diagnostic Dilemma and Therapeutic Approaches" /><ref name = "A-Comprehensive Summary of Two Cases" />。インスリノーマを切除したあとの患者は低血糖症が無くなり、体重は大幅に減少する<ref name = "Paroxysmal dystonic choreoathetosis" /><ref name = "Insulinoma masquerading as a loss of consciousness in a teenage girl" /><ref name = "A-Comprehensive Summary of Two Cases" />が、切除したあとでも再発するリスクはある<ref name = "Recurrent insulinoma in a 10-year-old boy with Down's syndrome">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5445445/ Recurrent insulinoma in a 10-year-old boy with Down's syndrome]Noman Ahmad,corresponding author Abdulmonem Mohammed Almutawa, Mohamed Ziyad Abubacker, Hossam Ahmed Elzeftawy, and Osama Abdullah Bawazir. {{doi|10.1530/EDM-16-0155}}</ref>。インスリノーマの切除に成功した最初の症例が報告されたのは[[1929年]]のことである<ref name = "Recurrent insulinoma in a 10-year-old boy with Down's syndrome" />。 |
|||
インスリノーマは、内因性高インスリン症に関連する低血糖症の最も一般的な原因である<ref name = "Diagnosis and Localization of Insulinoma after Negative Laparotomy">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC1783532/ Diagnosis and Localization of Insulinoma after Negative Laparotomy by Hyperinsulinemic, Hypoglycemic Clamp and Intra-Aterial Calcium Stimulation]Robert A. Ritzel, Berend Isermann, Tobias Schilling, Hanns-Peter Knaebel, Markus W. Büchler, and Peter P. Nawroth. {{doi|10.1900/RDS.2004.1.42}}</ref>。長時間絶食することにより、内因性高インスリン症を検出し、再発性低血糖の原因として不適切な形で上昇したインスリンの分泌を検出できる手段となる<ref name = "Diagnosis and Localization of Insulinoma after Negative Laparotomy" />。 |
|||
インスリンの濃度が高い状態では、身体は一方的に太り続けていく。これは、その人がどれぐらい食べたか、運動していたかどうかは、何の関係も無い。 |
|||
=== インスリンは脂肪分解を抑制・妨害する === |
|||
インスリンは脂肪の合成と貯蔵を促進し、体内における脂肪分解を徹底的に抑制・阻害する最大のホルモンである<ref >[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7227813/ Anti-Lipolysis Induced by Insulin in Diverse Pathophysiologic Conditions of Adipose Tissue]Jia Zhao,1 YaYun Wu, XiangLu Rong, CuiWen Zheng, and Jiao Guo. Diabetes Metab Syndr Obes. 2020; 13: 1575-1585. Published online 2020 May 11, {{doi|10.2147/DMSO.S250699}}</ref><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6387287/ Insulin and Insulin Receptors in Adipose Tissue Development]Angelo Cignarelli, Valentina Annamaria Genchi, Sebastio Perrini, Annalisa Natalicchio, Luigi Laviola, and Francesco Giorgino. Int J Mol Sci. 2019 Feb; 20(3): 759. Published online 2019 Feb 11, {{doi|10.3390/ijms20030759}}</ref><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2953052/ Insulin Regulates Adipocyte Lipolysis via an Akt-Independent Signaling Pathway] Sarah M. Choi, David F. Tucker, Danielle N. Gross, Rachael M. Easton, Lisa M. DiPilato, Abigail S. Dean, Bob R. Monks, and Morris J. Birnbaum. Mol Cell Biol. 2010 Nov; 30(21): 5009-5020. Published online 2010 Aug 23, {{doi|10.1128/MCB.00797-10}}.</ref><ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3753874/ Insulin Inhibits Lipolysis in Adipocytes via the Evolutionarily Conserved mTORC1-Egr1-ATGL-Mediated Pathway] Partha Chakrabarti, Ju Youn Kim, Maneet Singh, Yu-Kyong Shin, Jessica Kim, Joerg Kumbrink, Yuanyuan Wu, Mi-Jeong Lee, Kathrin H. Kirsch, Susan K. Fried, and Konstantin V. Kandror. Mol Cell Biol. 2013 Sep; 33(18): 3659-3666, {{doi|10.1128/MCB.01584-12}}.</ref>。 |
|||
インスリンは脂肪の蓄積を強力に促進し、空腹感を高め、体重増加を惹き起こす。たとえカロリーを制限したところで、インスリンを注射された動物には過剰な量の体脂肪が蓄積する<ref name = "The Carbohydrate-Insulin Model of Obesity">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6082688/ The Carbohydrate-Insulin Model of Obesity: Beyond ‘Calories In, Calories Out’]David S Ludwig, MD, PhD and Cara B Ebbeling, PhD. JAMA Intern Med. Author manuscript; available in PMC 2019 Aug 1. Published in final edited form as: JAMA Intern Med. 2018 Aug 1; 178(8): 1098-1103, {{doi|10.1001/jamainternmed.2018.2933}}.</ref>。 |
|||
インスリンの分泌を高める食事は、インスリンを注射した時と同様の作用をもたらす<ref name = "The Carbohydrate-Insulin Model of Obesity" />。 |
|||
インスリンは、細胞へのブドウ糖の取り込みを促進し、脂肪細胞からの脂肪酸の放出を抑制・妨害し、肝臓での[[ケトン体]]('''Keto''')の産生を抑制し、脂肪の沈着を促進し、主要な代謝燃料の循環濃度までも低下させる<ref name = "The Carbohydrate-Insulin Model of Obesity" />。 |
|||
肥満における危険因子には、[[高インスリン血症]]が関わっている。インスリンの濃度が正常より高い場合や、インスリンの濃度がほんのわずかに上昇するだけで肥満は惹き起こされる。インスリンの分泌を阻害する薬物を投与するか、インスリンの濃度が低下すると体重は減少する<ref name = "The Carbohydrate-Insulin Model of Obesity" /><ref name = "Insulin translates unfavourable lifestyle into obesity">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6292073/ Insulin translates unfavourable lifestyle into obesity]Hubert Kolb, Michael Stumvoll, Werner Kramer, Kerstin Kempf,corresponding author and Stephan Martin. BMC Med. 2018; 16: 232. Published online 2018 Dec 13, {{doi|10.1186/s12916-018-1225-1}}.</ref>。脂肪分解を抑制・妨害する作用は、インスリンにおける最も敏感な代謝作用である。空腹時でもインスリンの濃度がわずかに上昇すると、脂肪細胞における脂肪分解作業は阻害される<ref name = "Insulin translates unfavourable lifestyle into obesity" />。細胞へのブドウ糖の取り込みを刺激するには、通常の6倍のインスリン濃度が必要になり、肝臓における[[糖新生]]( '''Gluconeogenesis''' )を抑制するには、インスリンの濃度が2倍になるだけで十分である<ref name = "Insulin translates unfavourable lifestyle into obesity" />。 |
|||
脂肪細胞が満杯になってしまう場合に備えて、新しく脂肪を貯蔵する場所を確保するため、インスリンは脂肪細胞を新しく作るよう信号を送る<ref name="Why we get fat"></ref>。 |
|||
17歳の時に1型糖尿病を発症したある女性は、その後47年間に亘って太ももにある2か所の部分に、毎日インスリンを注射し続けた。彼女の太ももには、マスクメロン大の脂肪の塊ができあがった。これは、「彼女が何をどの程度食べたか」とは何の関係も無く、「インスリンによる脂肪生成作用」に他ならない。全身のインスリン濃度が上昇している時にも、同じ現象が起こる。糖尿病患者がインスリン療法を受けるとしばしば肥満になるのは、これが理由である。『ジョスリン糖尿病学』(『''Joslin's Diabetes Mellitus''』)には、「''It results from the direct lipogenic effect of insulin on adipose tissue, independent of food intake''」(「食べ物の摂取とは何の関係も無い、脂肪組織に対するインスリンによる直接的な脂肪生成作用の結果である」)と説明されている<ref name="Why we get fat"></ref>。 |
|||
=== 炭水化物とインスリン === |
|||
通常、炭水化物を摂取すると、体内で[[ブドウ糖]]に合成され、高血糖状態になる。インスリンはブドウ糖の細胞への取り込みを促進し、脂肪細胞からの脂肪酸の放出を抑制・妨害し、それによって身体が脂肪ではなくブドウ糖を最優先でエネルギー源にするよう促進する。インスリンは肝臓でのケトン体の産生を抑制し、脂肪の沈着を促進し、主要な代謝燃料の循環濃度までも低下させる<ref name = "The Carbohydrate-Insulin Model of Obesity" />。一方、炭水化物をほとんど含まず、脂肪分が豊富な食事を摂ると、[[肝臓]]は脂肪を[[脂肪酸]]('''Fatty Acids''')とケトン体に分解する。ケトン体は[[脳]]に入り、ブドウ糖に代わるエネルギー源として消費される。血中のケトン体濃度の上昇は「[[生理的ケトーシス]]」('''Neutritional Ketosis''')と呼ばれ、この状態になると、[[癲癇]]の発作の頻度を低下させる<ref>Freeman JM, Kossoff EH, Hartman AL. The ketogenic diet: one decade later. Pediatrics. 2007 Mar;119(3):535–43. {{doi|10.1542/peds.2006-2447}}. {{PMID|17332207}}</ref>。なお、この「[[生理的ケトーシス]]」と、糖尿病患者の体内で起こる「[[糖尿病性ケトアシドーシス]]」('''Diabetic Ketoacidosis''')は'''全くの別物であり、両者は明確に区別される'''。 |
|||
炭水化物は、脂肪やタンパク質に比べてインスリンの分泌にはるかに大きな影響を及ぼす。インスリンは食事における満腹感を減少させ、摂食行動にも影響を及ぼす。炭水化物の摂取を減らすと、[[インスリン抵抗性]]は緩和される。炭水化物を制限する食事は、インスリンの濃度が高い患者に有益である証拠が示された<ref name = "Low-Carbohydrate Diets in the Management of Obesity and Type 2 Diabetes">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7177487/ Low-Carbohydrate Diets in the Management of Obesity and Type 2 Diabetes: A Review from Clinicians Using the Approach in Practice]Tara Kelly, David Unwin, and Francis Finucane. Int J Environ Res Public Health. 2020 Apr; 17(7): 2557. Published online 2020 Apr 8, {{doi|10.3390/ijerph17072557}}.</ref>。 |
|||
炭水化物が少なく、脂肪が多い食事は、空腹感と満腹感に大いに影響を与える。炭水化物が多く、脂肪が少ない食事(カロリー制限食)と比較すると、高脂肪食は体脂肪を減少させ、身体のエネルギー消費量の増加を促進する<ref name = "Low-Carbohydrate Diets in the Management of Obesity and Type 2 Diabetes" />。 |
|||
炭水化物を制限する食事は、体重を減らすという目的においても、低脂肪食よりも優れている証拠を示している<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5937525/ Genetic evidence that carbohydrate-stimulated insulin secretion leads to obesity] Christina M. Astley, Jennifer N. Todd, Rany M. Salem Sailaja Vedantam, Cara B. Ebbeling, Paul L. Huang, David S. Ludwig, Joel N. Hirschhorn, and Jose C. Florez. Clin Chem. Author manuscript; available in PMC 2019 Jan 1. Published in final edited form as: Clin Chem. 2018 Jan; 64(1): 192-200, {{doi|10.1373/clinchem.2017.280727}}.</ref>。 |
|||
また、炭水化物を制限する食事は、低脂肪食よりも大幅に体重を減らし、心血管疾患の危険因子も減少させる<ref name = "Effects of Low-Carbohydrate and Low-Fat Diets">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4428290/ Effects of Low-Carbohydrate and Low-Fat Diets A Randomized Trial]Lydia A. Bazzano, MD, PhD, MPH,Tian Hu, MD, MS, Kristi Reynolds, PhD, Lu Yao, MD, MS, Calynn Bunol, MS, RD, LDN, Yanxi Liu, MS, Chung-Shiuan Chen, MS, Michael J. Klag, MD, MPH, Paul K. Whelton, MD, MSc, MB, and Jiang He, MD, PhD. Ann Intern Med. Author manuscript; available in PMC 2015 Sep 2. Published in final edited form as: Ann Intern Med. 2014 Sep 2; 161(5): 309–318. doi: 10.7326/M14-0180</ref>。 |
|||
炭水化物の少ない食事は、血糖値とその制御の大幅な改善につながり、薬物の服用回数を減らせるだけでなく、服用の必要も無くなる可能性があり、この食事法は2型糖尿病の改善と回復にも効果的である証拠が示された<ref name = "The effect of a low-carbohydrate, ketogenic diet versus a low-glycemic index diet on glycemic control in type 2 diabetes mellitus">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2633336/ The effect of a low-carbohydrate, ketogenic diet versus a low-glycemic index diet on glycemic control in type 2 diabetes mellitus]Eric C Westman, William S Yancy, Jr, John C Mavropoulos, Megan Marquart, Jennifer R McDuffie. Published online 2008 Dec 19. doi: 10.1186/1743-7075-5-36</ref>。 |
|||
[[ケトジェニック・ダイエット|ケトン食療法]]('''The Ketogenic Diet''')を含めて、炭水化物を制限する食事法は安全であり、長期に亘って健康を維持し、さまざまな病理学的状態を防止または逆転させる力がある<ref name = "Carbotoxicity—Noxious Effects of Carbohydrate" />。ケトン食を止めると(炭水化物の摂取を増やし、脂肪の摂取を減らすと)、片頭痛や癲癇発作が再発する<ref name = "Carbotoxicity—Noxious Effects of Carbohydrate">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6265656/ Carbotoxicity—Noxious Effects of Carbohydrate]Guido Kroemer, Carlos López-Otín, Frank Madeo, Rafael de Cabo. Cell. 2018 Oct 18; 175(3): 605–614. doi: 10.1016/j.cell.2018.07.044</ref>。 |
|||
「炭水化物は肥満およびそれに伴う疾患の主要な推進力であり、精製された炭水化物や糖分の過剰摂取を減らすべきである」と結論付け、炭水化物を「''Carbotoxicity''」(「炭水化物には毒性がある」)という造語で表現する研究者もいる<ref name = "Carbotoxicity—Noxious Effects of Carbohydrate" />。 |
|||
食後の血糖値の上昇とインスリンの分泌を最も強力に促進するのは炭水化物である<ref name = "The effect of a low-carbohydrate, ketogenic diet versus a low-glycemic index diet on glycemic control in type 2 diabetes mellitus">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2633336/ The effect of a low-carbohydrate, ketogenic diet versus a low-glycemic index diet on glycemic control in type 2 diabetes mellitus]Eric C Westman, William S Yancy, Jr, John C Mavropoulos, Megan Marquart, Jennifer R McDuffie. Published online 2008 Dec 19. doi: 10.1186/1743-7075-5-36</ref>。タンパク質もインスリンの分泌を刺激するが、インスリンと拮抗する異化ホルモン、[[グルカゴン]]('''Glucagon''')の分泌も誘発する。一方、食べ物に含まれる脂肪分は、インスリンの分泌にほとんど影響を与えない。この生理学的な事実は、低糖質・高脂肪食が人体に有益であることを示す理論的根拠となる<ref name = "The Carbohydrate-Insulin Model of Obesity" />。 |
|||
ハーバード大学の元医学部長ジョージ・F・ケイヒル・ジュニア('''[[:en:George F. Cahill Jr.]]''')は、 |
|||
「''Carbohydrates is driving insulin is driving fat.''」(「脂肪を操るインスリンを、炭水化物が操る」)<ref name="Why we get fat"></ref>との言葉を残している。 |
|||
肥満、インスリン抵抗性、メタボリック症候群、2型糖尿病を患っている患者が、炭水化物の摂取を制限し、脂肪に置き換えて食べると、最大限の効果が得られる可能性がある<ref>[https://pubmed.ncbi.nlm.nih.gov/25287761/ Dietary carbohydrate restriction as the first approach in diabetes management: critical review and evidence base]Richard D Feinman, Wendy K Pogozelski, Arne Astrup, Richard K Bernstein, Eugene J Fine, Eric C Westman, Anthony Accurso, Lynda Frassetto, Barbara A Gower, Samy I McFarlane, Jörgen Vesti Nielsen, Thure Krarup, Laura Saslow, Karl S Roth, Mary C Vernon, Jeff S Volek, Gilbert B Wilshire, Annika Dahlqvist, Ralf Sundberg, Ann Childers, Katharine Morrison, Anssi H Manninen, Hussain M Dashti, Richard J Wood, Jay Wortman, Nicolai Worm. PMID 25287761, {{doi|10.1016/j.nut.2014.06.011}}.</ref>。 |
|||
体重を減らしたい人、心血管疾患の危険因子を減らしたい人にとって、炭水化物が少なく、脂肪([[トランス脂肪酸]]を除く全ての脂肪。[[飽和脂肪酸]]、[[一価不飽和脂肪酸]]、[[多価不飽和脂肪酸]])が多い食事はその選択肢となりうる<ref name = "Effects of Low-Carbohydrate and Low-Fat Diets">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4428290/ Effects of Low-Carbohydrate and Low-Fat Diets A Randomized Trial]Lydia A. Bazzano, MD, PhD, MPH,Tian Hu, MD, MS, Kristi Reynolds, PhD, Lu Yao, MD, MS, Calynn Bunol, MS, RD, LDN, Yanxi Liu, MS, Chung-Shiuan Chen, MS, Michael J. Klag, MD, MPH, Paul K. Whelton, MD, MSc, MB, and Jiang He, MD, PhD. Ann Intern Med. Author manuscript; available in PMC 2015 Sep 2. Published in final edited form as: Ann Intern Med. 2014 Sep 2; 161(5): 309–318. doi: 10.7326/M14-0180</ref>。 |
|||
1日を通して、インスリンの濃度が高い状態を避けることは、脂肪の蓄積を防ぐという意味でも大いに有効である。断食も有効な手段となりうる<ref name = "Insulin translates unfavourable lifestyle into obesity" />。 |
|||
== リパーゼ、インスリン、脂肪分解と脂肪蓄積 == |
|||
1970年代初期、[[マサチューセッツ大学]]のジョージ・ウェイド('''George Wade''')は、雌のラットから卵巣を摘出し、そのラットの行動を観察し、性ホルモン、体重、および食欲の関係について研究を始めた。卵巣を摘出されたラットは餌をがつがつと食べ始め、瞬く間に肥満になった。ラットは過食し、その身体には過剰な脂肪が蓄積した(第1の実験)。その後、ウェイドは卵巣を摘出したラットに厳格な食餌制限を行った。このラットが激しい空腹を覚えて何かを食べたくてたまらなくなったとしても、その衝動を満たせない食餌制限を実施した(第2の実験)。その結果、ラットは好きなだけ餌を与えられた時と同じく、すみやかに肥満体になっただけであった。このラットは完全に動かなくなり、食べ物を得る必要がある時にだけ、動くようになった。 |
|||
ラットの卵巣を摘出したことにより、ラットの脂肪組織は循環する血液から脂肪を蓄えた。一方、自由に餌を食べることも許されない時、ラットは使えるエネルギーが少ない以上、消費エネルギーを減らそうとしてその場でじっとしたまま動かなくなった(第2の実験)。これについてウェイドは「ラットは過食したから太ったのではなく、太りつつあるから過食した」と説明した<ref name="Why we get fat"></ref>。 |
|||
ラットの卵巣を摘出するというのは、卵巣から分泌される[[女性ホルモン]]、[[エストロゲン]]('''Estrogen''')を除去することと同義である。卵巣を摘出したラットにエストロゲンを注射したところ、このラットは餌をがつがつと食べることは無く、肥満にもならなかった。卵巣を摘出したラットが過食する衝動に駆られたのは、身体を動かすのに必要なカロリーを脂肪細胞が次々に取り込んだことで、身体がエネルギー不足に陥ったためである。脂肪細胞がカロリーを取り込んで隔離すればするほど、ラットはエネルギーを補給しようとして食べる量を増やす。だが、脂肪細胞がカロリーを取り込み続ける限り、他の細胞に行き渡らせるだけの十分なカロリーが不足し、ラットは太り、飢え、空腹を満たせなければ、エネルギーの消費を減らす(動かなくなる)ことで解決しようとする。 |
|||
エストロゲンは、LPL('''Lipoprotein Lipase''', リポプロテイン・リパーゼ)という[[酵素]]に対して、ある働きかけを行う。LPLは、脂肪組織、骨格筋、心筋、乳腺を含む多くの末梢組織の表面に発現し、血中を流れる脂肪を細胞内に送り込む役割がある<ref name = "Lipoprotein lipase and the disposition of dietary fatty acids" />。LPLが脂肪細胞の表面に発現している時、血中の脂肪を脂肪細胞が取り込む。一方、LPLが筋肉細胞に発現している時、脂肪は筋肉細胞に取り込まれ、筋肉はそれを燃料として消費する。エストロゲンには、脂肪細胞にあるLPLの活動を抑制・阻害する作用がある。細胞の周辺にエストロゲンが増えると、LPLの活性が低下し、脂肪が蓄積されにくくなる。逆に、このラットの実験のように卵巣を摘出することでエストロゲンが分泌されなくなると、脂肪細胞におけるLPLが活性化する。LPLは、そこでいつもの仕事をする(脂肪を脂肪細胞に取り込む)が、脂肪を蓄積させる役割を持つLPLを妨害するエストロゲンが無いために、脂肪細胞には大量のLPLが発現し、そのせいで脂肪が脂肪細胞に次々に取り込まれ、ラットは肥満体となった。ラットから卵巣を摘出したことで、エストロゲンは分泌されなくなり、ラットは通常以上に太っていった。ヒトにおいても、卵巣を摘出したあとや、閉経後の女性の多くは肥満になるが、その理由は、彼女らの体内でエストロゲンの分泌量が減り、その脂肪細胞にLPLが大量に発現するからである<ref name="Why we get fat"></ref>。 |
|||
ラットを肥満から解放する方法はただ1つ、エストロゲンをラットに戻すことである。さすればラットは再び痩せるうえに、食欲も食べる量も正常に戻る。動物たちに食餌制限と運動を強いたところで無駄であり、彼らが肥満になるのを防ぐことはできない<ref name="Why we get fat"></ref>。 |
|||
脂肪組織における脂肪の蓄積と減少には、インスリンのほかに、複数の[[酵素]]と複数の[[ホルモン]]が関わっている<ref name = "Lipoprotein lipase and the disposition of dietary fatty acids">[https://pubmed.ncbi.nlm.nih.gov/10211047/ Lipoprotein lipase and the disposition of dietary fatty acids]B A Fielding 1, K N Frayn. {{PMID|10211047}}, {{DOI|10.1017/s0007114598001585}}</ref><ref name = "Adipose-specific Lipoprotein Lipase Deficiency More Profoundly Affects Brown than White Fat Biology">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3656262/ Adipose-specific Lipoprotein Lipase Deficiency More Profoundly Affects Brown than White Fat Biology]Itsaso Garcia-Arcos, Yaeko Hiyama, Konstantinos Drosatos, Kalyani G. Bharadwaj, Yunying Hu, Ni Huiping Son, Sheila M. O'Byrne, Chuchun L. Chang, Richard J. Deckelbaum, Manabu Takahashi, Marit Westerterp,‖,2 Joseph C. Obunike, Hongfeng Jiang, Hiroaki Yagyu, William S. Blaner, and Ira J. Goldberg. Published online 2013 Mar 31. doi: 10.1074/jbc.M113.469270</ref><ref name = "Adipose tissue deficiency of hormone-sensitive lipase causes fatty liver in mice">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5741266/ Adipose tissue deficiency of hormone-sensitive lipase causes fatty liver in mice]Bo Xia, Data curation, Methodology, Guo He Cai, Data curation, Hao Yang, Data curation, Shu Pei Wang, Data curation, Grant A. Mitchell, Conceptualization, Funding acquisition, Supervision, Writing – original draft, Writing – review & editing,2, and Jiang Wei Wu, Conceptualization, Funding acquisition, Supervision, Writing – original draft, Writing – review & editing. Published online 2017 Dec 12. doi: 10.1371/journal.pgen.1007110</ref><ref name = " Intra-Abdominal Fat Adipocyte Hypertrophy through a Progressive Alteration of Lipolysis and Lipogenesis in Metabolic Syndrome Rats">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6683042/ Intra-Abdominal Fat Adipocyte Hypertrophy through a Progressive Alteration of Lipolysis and Lipogenesis in Metabolic Syndrome Rats]Israel Pérez-Torres,1, Yolanda Gutiérrez-Alvarez, Verónica Guarner-Lans, Eulises Díaz-Díaz, Linaloe Manzano Pech, and Sara del Carmen Caballero-Chacón. Published online 2019 Jul 5. doi: 10.3390/nu11071529</ref><ref name = "Regulation of lipoprotein lipase and hormone-sensitive lipase activity and gene expression in adipose and muscle tissue by growth hormone treatment during weight loss in obese patients">[https://pubmed.ncbi.nlm.nih.gov/10910003/ Regulation of lipoprotein lipase and hormone-sensitive lipase activity and gene expression in adipose and muscle tissue by growth hormone treatment during weight loss in obese patients]B Richelsen, S B Pedersen, K Kristensen, J D Børglum, H Nørrelund, J S Christiansen, J O Jørgensen. {{PMID| 10910003}}, {{DOI| 10.1053/meta.2000.6738}}</ref><ref name = "Growth hormone-mediated breakdown of body fat: effects of GH on lipases in adipose tissue and skeletal muscle of old rats fed different diets">[https://pubmed.ncbi.nlm.nih.gov/12778368/ Growth hormone-mediated breakdown of body fat: effects of GH on lipases in adipose tissue and skeletal muscle of old rats fed different diets]T Johansen 1, B Richelsen, H S Hansen, N Din, K Malmlöf. {{PMID| 12778368}}, {{DOI| 10.1055/s-2003-39481}}</ref><ref>[https://pubmed.ncbi.nlm.nih.gov/1542265/ Adipose tissue metabolism in obesity: lipase action in vivo before and after a mixed meal]B A Fielding, K N Frayn. {{PMID| 10211047}}, {{DOI| 10.1017/s0007114598001585}}</ref><ref>[https://pubmed.ncbi.nlm.nih.gov/19318514/ Lipoprotein lipase: from gene to obesity]Hong Wang 1, Robert H Eckel. {{PMID| 19318514}}, {{DOI| 10.1152/ajpendo.90920.2008}}</ref><ref>[https://pubmed.ncbi.nlm.nih.gov/7939219/ Lipoprotein lipase: a key enzyme of lipid metabolism]E Bruckert 1, S Dejager. {{PMID| 7939219}}</ref>。 |
|||
ヒトを含めたすべての生物は、エネルギー基質や信号伝達の前駆体として、[[脂肪酸]]('''Fatty Acids''')を燃料にしている。脂肪酸を輸送および保存する際には、[[中性脂肪]]('''Triglyceride''')という[[分子]]の形で行われる。だが、中性脂肪はそのままの大きさでは[[細胞膜]]を通過できず、細胞への出入りが行われる際には[[リパーゼ]]('''Lipase''')による作用で分解されなければならない。この生化学的過程を「脂肪分解」('''Lipolysis''')と呼ぶ<ref name = "Biochemistry and pathophysiology of intravascular and intracellular lipolysis">[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3605461/ Biochemistry and pathophysiology of intravascular and intracellular lipolysis]Stephen G. Young and Rudolf Zechner. Genes Dev. 2013 Mar 1; 27(5): 459–484. doi: 10.1101/gad.209296.112</ref>。[[膵臓]]から分泌される[[膵液]]には脂肪分解作用があり、これは食べ物に含まれる脂肪分を[[腸]]が取り込む際に欠かせないものである<ref name = "Biochemistry and pathophysiology of intravascular and intracellular lipolysis" />。 |
|||
LPLは、体内の脂肪の蓄積や脂肪の分解を制御する重要な酵素の一種である。脂肪組織、骨格筋、心筋、乳腺を含む多くの末梢組織の表面に発現し、血中から脂肪を細胞内に送り込む役割を持ち、この酵素を調節するのはインスリンである<ref name = "Lipoprotein lipase and the disposition of dietary fatty acids" />。インスリンは「脂肪代謝における主要な調節器」であり、同時にLPL活性化の調節器でもあり、脂肪細胞におけるLPLの活性化を促す。インスリンが分泌されればされるほど脂肪細胞におけるLPLの活性化はますます強まり、血中から多くの脂肪が脂肪細胞に流入していく。さらに、インスリンは筋肉細胞におけるLPLを抑制し、それによって筋肉が脂肪酸を燃料に使うこともできなくなる。脂肪細胞から脂肪酸が放出されようという時にインスリンの濃度が高ければ、これらの脂肪酸は筋肉細胞には取り込まれず、燃料として消費されることも無く、インスリンによって脂肪細胞に再び押し戻される<ref name="Why we get fat"></ref>。 |
|||
LPLは、脂肪細胞における脂肪の蓄積に関わっている。肥満体においては、この酵素の活性化が、肝臓における脂肪生成ならびに高インスリン血症の増加に関係している。炭水化物の慢性的な消費が、この酵素の活性化の漸進的な上昇および脂肪細胞の肥大を促進することが分かっている<ref name = " Intra-Abdominal Fat Adipocyte Hypertrophy through a Progressive Alteration of Lipolysis and Lipogenesis in Metabolic Syndrome Rats" />。 |
|||
脂肪細胞の表面にあるLPLの活性化が失われ、筋肉細胞の表面にあるLPLが活性化すると、蓄積した脂肪が減少する<ref name = "Adipose-specific Lipoprotein Lipase Deficiency More Profoundly Affects Brown than White Fat Biology" />。 |
|||
ヒトが運動をしている間、LPLの活性化は脂肪細胞内で低下し、筋肉細胞内で活性化が上昇する。これは脂肪細胞から脂肪が放出されるのを促進し、燃料を必要とする筋肉細胞で消費される。しかし、運動を終えた途端、この状況は逆転する。筋肉細胞におけるLPLの活性化は失われ、脂肪細胞内のLPLの活性化が急上昇し、脂肪細胞は運動中に失われた脂肪を補充しようとし、再び太る。これは、運動がヒトを空腹にさせる理由でもある。運動を終えると、筋肉はその補充と修復のためにタンパク質を必要とするのに加えて、脂肪の補充も積極的に行う。身体の他の部分は、運動によって身体から流出したエネルギーを補充しようとし、その作用で食欲が増す<ref name="Why we get fat"></ref>。 |
|||
すなわち、運動をすると、その最中に少しは脂肪が減り、その分だけ痩せるが、運動を終えた途端、(運動中に失われた分の脂肪が)またもや体内に復活するようにできている<ref name="Why we get fat"></ref>。「運動をしても痩せない、肥満を防げないのはなぜか?」というのは、これで説明が付く。 |
|||
男と女で太り方がそれぞれ異なるのは、LPLの分布が異なり、それに付随して分泌されるホルモンの影響もそれぞれ異なるためである<ref name="Why we get fat"></ref>。 |
|||
ATGL('''Adipose Triglyceride Lipase''', 脂肪組織中性脂肪リパーゼ)は、脂肪細胞における脂肪分解の[[律速酵素]]('''Rate-Limiting Enzyme''')である。脂肪分解過程の触媒となる別の酵素としてHSL('''Hormone Sensitive Lipase''', ホルモン感受性リパーゼ)の存在があり、インスリンはこれらの酵素も調節する。ATGLは、[[遊離脂肪酸]]('''Free Fatty Acids''')を除去して[[ジアシルグリセロール]]('''Diacylglycerol''')を生成することで脂肪分解を開始し、HSLがそれを[[加水分解]]する([[グリセロール]]と脂肪酸に分解する)<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4731425/ Anti-obesity effect of extract from fermented Curcuma longa L. through regulation of adipogenesis and lipolysis pathway in high-fat diet-induced obese rats]Ji Hye Kim,1, Ok-Kyung Kim, Ho-Geun Yoon, Jeongjin Park, Yanghee You, Kyungmi Kim, Yoo-Hyun Lee, Kyung-Chul Choi, Jeongmin Lee, and Woojin Jun. Food Nutr Res. 2016; 60: 10.3402/fnr.v60.30428. Published online 2016 Jan 27. doi: 10.3402/fnr.v60.30428</ref>。 |
|||
インスリンは、LPLだけでなく、HSLにも影響を及ぼす。HSLは、脂肪細胞にて中性脂肪を脂肪酸に分解し、それが血液循環に流れ出るよう促す。この時、脂肪細胞内の脂肪が減少する。HSLの活性化が高ければ高いほど、脂肪細胞からより多くの脂肪酸が放出され、身体はそれを燃料にして消費し、貯蔵されている脂肪の量が減っていく。インスリンはこのHSLの働きを抑制し、脂肪細胞内の中性脂肪の分解を妨害し、脂肪細胞からの脂肪酸の流出を最小限に抑える。インスリンはほんのわずかな量でHSLの働きを抑制し、インスリンの濃度がわずかでも上昇すると、脂肪細胞内に脂肪が蓄積していく<ref name="Why we get fat"></ref>。 |
|||
HSLは、脂肪細胞における脂肪分解だけでなく、[[ステロイド]]の産生や[[精子]]の形成にも関わる重要な酵素である<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4096982/ Null Mutation in Hormone-Sensitive Lipase Gene and Risk of Type 2 Diabetes]Jessica S. Albert, Ph.D., Laura M. Yerges-Armstrong, Ph.D., Richard B. Horenstein, M.D., Toni I. Pollin, Ph.D., Urmila T. Sreenivasan, M.S., Sumbul Chai, M.S., William S. Blaner, Ph.D., Soren Snitker, M.D., Ph.D., Jeffrey R. O'Connell, Ph.D., Da-Wei Gong, Ph.D., Richard J. Breyer, III, M.D., Alice S. Ryan, Ph.D., John C. McLenithan, Ph.D., Alan R. Shuldiner, M.D., Carole Sztalryd, Ph.D. and Coleen M. Damcott, Ph.D. N Engl J Med. Author manuscript; available in PMC 2014 Dec 12. Published in final edited form as: N Engl J Med. 2014 Jun 12; 370(24): 2307–2315. Published online 2014 May 21. doi: 10.1056/NEJMoa1315496</ref>。HSLが欠損すると、脂肪組織の萎縮、炎症が起こり、インスリン抵抗性が全身に惹き起こされ、脂肪肝の発症を促進する<ref name = "Adipose tissue deficiency of hormone-sensitive lipase causes fatty liver in mice" />。 |
|||
ATGLとHSLの活性化は、絶食している時にWAT('''White Adipose Tissue''', 白色脂肪組織)で強力に上方調節された(有意に増加した)。同時に、血漿遊離脂肪酸の比率も増加し、空腹時や絶食状態になると脂肪分解率の上昇が確認された<ref>[https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3152802/ Adipose Triglyceride Lipase and Hormone-Sensitive Lipase Are Involved in Fat Loss in JunB-Deficient Mice]Montserrat Pinent,* Andreas Prokesch,* Hubert Hackl, Peter J. Voshol, Ariane Klatzer, Evelyn Walenta, Ute Panzenboeck, Lukas Kenner, Zlatko Trajanoski, Gerald Hoefler, and Juliane G. Bogner-Strauss. Endocrinology. 2011 Jul; 152(7): 2678–2689. Published online 2011 May 3. doi: 10.1210/en.2010-1477</ref>。 |
|||
[[成長ホルモン]]('''Growth Hormone''')には、蓄積した脂肪の減少を促す作用がある。成長ホルモンは中性脂肪の分解を刺激し、LPLを阻害することにより、体重と体脂肪の減少が促進される。HSLの活性化は、体重減少に伴って大幅に強化される<ref name = "Regulation of lipoprotein lipase and hormone-sensitive lipase activity and gene expression in adipose and muscle tissue by growth hormone treatment during weight loss in obese patients" />。インスリンはLPLを活性化させ、HSLの作用を抑制するが、成長ホルモンはインスリンによる脂肪生成作用を低下させ、脂肪組織における脂肪の貯蔵と蓄積を抑制・阻害する。高脂肪食を組み合わせることで、中性脂肪の数値も改善される<ref name = "Growth hormone-mediated breakdown of body fat: effects of GH on lipases in adipose tissue and skeletal muscle of old rats fed different diets" />。 |
|||
インスリンを除く全てのホルモンはHSLを刺激することで中性脂肪の分解を促進するが、HSLはインスリン感受性が非常に高く、インスリンを除く全てのホルモンには、インスリンによる脂肪蓄積作用を上回る力が無い。インスリン以外のホルモンによる脂肪細胞からの脂肪酸の放出が可能となるのは、インスリンの濃度が低い時だけである<ref name="Why we get fat"></ref>。 |
|||
[[1965年]]、医学物理学者の[[ロサリン・ヤロー|ロザリン・サスマン・ヤロウ]]( '''Rosalyn Sussman Yalow''' )と、医師で化学者のソロモン・アーロン・バーソン( '''[[:en:Solomon Aaron Berson]]''' )の2人は、「脂肪を[[脂肪細胞]]から放出させ、それをエネルギーにして消費する」ためには、「''Requires only the negative stimulus of insulin deficiency.''」(「『インスリン不足』という負の刺激以外は必要ない」)と明言した<ref name="Why we get fat"></ref>。 |
|||
=== インスリン・リポジストロフィー === |
|||
インスリン皮下注射によって起こりうる皮膚の性状変化のこと。 |
|||
* インスリン・リポハイパートロフィー - 同じ場所に皮下注射を繰り返すことで起こる皮膚の膨張症状。この症状がある場所からの皮下注射ではインスリンの効果が低下することがある。 |
|||
* インスリン・リポアトロフィー - 同じ場所に皮下注射を繰り返すことで起こる皮膚の陥凹症状。 |
|||
==出典== |
== 出典 == |
||
{{Reflist |
{{Reflist}} |
||
==参考文献== |
==参考文献== |
||
| 398行目: | 523行目: | ||
* [[シックディ]] |
* [[シックディ]] |
||
* [[インスリン抵抗性]] |
* [[インスリン抵抗性]] |
||
* [[インスリン・ショック療法]] - かつて[[統合失調症]]の治療法として |
* [[インスリン・ショック療法]] - かつて[[統合失調症]]の治療法として用いられていた |
||
* [[グリセミック指数#低インスリンダイエット]] - グリセミック値の低い食品またはその摂取をいう。[[血糖値]]の一過的な上昇を避けることでインスリンの分泌を回避し、[[脂肪]]の蓄積を防ぐとされ、[[ダイエット]](美容痩身)目的で行われることがある。ただしこのダイエット法に関する論文はほとんど存在せず有効性は疑わしいとされる。 |
|||
* [[インクレチン]] - インスリンの分泌を促進する消化管ホルモン |
* [[インクレチン]] - インスリンの分泌を促進する消化管ホルモン |
||
* [[高血糖症]] |
* [[高血糖症]] |
||
* [[低血糖症]] |
* [[低血糖症]] |
||
* [[インスリノーマ]] |
|||
== 外部リンク == |
== 外部リンク == |
||
2021年1月29日 (金) 10:28時点における版
| insulin | |||||||
|---|---|---|---|---|---|---|---|
 | |||||||
| 識別子 | |||||||
| 記号 | human insulin | ||||||
| 外部ID | GeneCards: [1] | ||||||
| オルソログ | |||||||
| 種 | ヒト | マウス | |||||
| Entrez |
|
| |||||
| Ensembl |
|
| |||||
| UniProt |
|
| |||||
| RefSeq (mRNA) |
|
| |||||
| RefSeq (タンパク質) |
|
| |||||
| 場所 (UCSC) | n/a | n/a | |||||
| PubMed検索 | n/a | n/a | |||||
| ウィキデータ | |||||||
| |||||||

インスリン (Insulin, 英語: [ˈɪn.sjʊ.lɪn, ˈɪnsəlɪn][1][2])とは、膵臓のβ細胞で産生されるペプチドホルモンである。血中を流れるブドウ糖が、肝臓、脂肪細胞、骨格筋細胞に取りまれるよう促し、炭水化物、タンパク質、脂肪の代謝を調節する[3]。これらの細胞に取り込まれたブドウ糖は、グリコーゲン(Glycogen)に合成されるか、脂肪生成作業(Lipogenesis)を経て中性脂肪に合成される。肝臓においては、グリコーゲンと脂肪の両方に合成される[3]。肝臓ではグリコーゲンの分解に伴うブドウ糖の生成作業(糖新生)と分泌が起こるが、血中のインスリン濃度が高いとき、これは強力に阻害される[4]。血中を循環するインスリンは、身体のさまざまな組織におけるタンパク質の合成にも影響を及ぼし、血液中の小分子から細胞内の大分子への変換も促進する。
血中のインスリン濃度が低いとき、全身の体脂肪で異化作用が起こる。β細胞は血糖値に非常に敏感であり、高濃度のブドウ糖に反応する形でインスリンを分泌させ、逆に血糖値が低いときには、インスリンの分泌を阻害する[5]。インスリンは細胞内へのブドウ糖の吸収およびブドウ糖による代謝を促し、それに伴って血糖値は低下する。β細胞に隣接するα細胞は、β細胞からの信号を受けて[5]、インスリンの時とは逆のやり方でグルカゴン(Glucagon)を分泌し、血中に解き放つ。血糖値が低いとき、血中のグルカゴンの濃度は上昇し、インスリンの分泌は阻害され、血糖値が高いとグルカゴンの分泌は阻害される。分泌されたグルカゴンは、肝臓におけるグリコーゲンの分解および糖新生を刺激し、それによって血糖値が上昇する[3][5]。血糖値に反応する形でのインスリンとグルカゴンの分泌は、ブドウ糖の恒常性維持機能における重要機構である[5]。インスリンは身体における同化作用を持つホルモンとみなされている[6]。
インスリンの活性の低下やインスリンの欠如は、血糖値の制御が不能となる糖尿病を惹き起こす。糖尿病には「1型」と「2型」の2種類がある。前者では自己免疫反応によってβ細胞が破壊されており、インスリンの合成機能は失われ、インスリンが血中に分泌されなくなる[7]。後者においては、β細胞の破壊は1型に比べると際立ってはおらず、自己免疫反応によるものとは異なる。膵臓のランゲルハンス島の内部にアミロイド(Amyloid)が蓄積していき、身体の生理機能を壊滅させる可能性がある[5]。糖尿病に関しては、膵臓のβ細胞の縮小、β細胞からのホルモンの分泌機能の低下、抹消組織で起こりつつあるインスリン抵抗性(Insulin Resistance)が関与していることが分かっている[6]。2型糖尿病においては、グルカゴンの分泌量が増加する(グルカゴンは血糖値には反応しない)が、インスリンは血糖値に反応して分泌される[5]。
「ヒト・インスリン・プロテイン」(The human insulin protein)は、51個のアミノ酸で構成され、その分子量は「5808ダルトン」である。これはA鎖とB鎖のヘテロ二量体であり、ジスルフィド結合で連結している。インスリンの分子構造は、動物の種によって微妙に異なる。動物由来のインスリンは、その違いが理由でヒトのインスリンとは効果(炭水化物を代謝する効果)がいささか異なる。ヒトのインスリンに近い性質を持つのはブタであり、DNAの組み換え技術によってヒトのインスリンの大量生産が可能になるまでは、1型糖尿病患者の治療に用いられていた[8][9][10][11]。
ジョン・ジェームズ・リッカード・マクラウド(John James Rickard Macleod)の研究室で働いていたフレデリック・バンティング(Frederick Banting) とチャールズ・ハーバート・ベスト(Charles Herbert Best)の2人が、インスリンを共同で発見し、これが初めて発見されたペプチドホルモンとなった[12]。マクラウドは1921年に犬の膵臓からインスリンを単離させた最初の人物でもあった。1951年、生化学者のフレデリック・サンガー(Frederick Sanger)は、インスリンについて、「インスリンのアミノ酸の構造についての配列を決定した最初のタンパク質」とした[13]。固体状態のインスリンの結晶構造は、1969年にドロシー・ホジキン(Dorothy Hodgkin)が確定させた。
インスリンはDNA組み換え技術によって化学的に合成・生成された最初のタンパク質でもある[14]。インスリンは、医療体制において極めて重要とされる必須医薬品の1つとしてWHO必須医薬品モデル・リストの一覧表に掲載されている[15]。
食べ物を食べたあとの血糖値の上昇とインスリンの分泌を最も強力に促進するのは炭水化物である[16]。タンパク質もインスリンの分泌を刺激するが、グルカゴンの分泌も誘発する。食べ物に含まれる脂肪分は、インスリンの分泌にほとんど影響を与えない[17]。
日本語表記では「インスリン」のほかに、「インシュリン」とも呼ばれる。「インスリン」の名の由来は「島」を意味するラテン語『Insula』から。
物性
構造
インスリンはアミノ酸からなるペプチドで、A鎖とB鎖の二量体による構造である。プロセッシングされる前のプリプロプロテインは、ロイシン (18%)、グリシン (11%)、アラニン (9%) で38%とその4割近くを占める。これはプロセッシング後に4つに切断され、そのうちの2つがA鎖とB鎖として切り出され、二量体を構成する。
- A鎖: GIVEQCCTSICSLYQLENYCN
- B鎖: FVNQHLCGSHLVEALYLVCGERGFFYTPKT
二量体のアミノ酸比率は、システイン (12%) とロイシン (12%) が最も多く、合計で1⁄4を占める。
生化学
インスリンの作用機序
- インスリンは細胞膜にあるインスリン受容体に結合する。
- インスリン受容体は、インスリンが結合するとチロシンキナーゼとして活性化し、細胞質内のIRS-1 (Insulin Receptor Substrate-1) がリン酸化される。
- IRS-1→PI3キナーゼ(ホスファチジルイノシトール3キナーゼ)→PKB(プロテインキナーゼB)と信号が伝達され、細胞質のGLUT-4(GLUcose Transporter-4)が細胞表面へ浮上する。
- GLUT-4はグルコースをカリウムとともに血中から細胞内へ取り込む。例えばGLUT-4が多く存在する脂肪細胞に取り込まれたグルコースは細胞中で中性脂肪へ変換、蓄積される。
- インスリンにより交感神経系が刺激され、Na+/H+交換輸送体機能が亢進し、尿細管でのNa+再吸収が増加して、体内のNa+量と水分量が増加して、高血圧や浮腫を来たす。
- インスリンは腎の近位尿細管細胞にあるNa+依存性モノカルボン酸トランスポーター(SMCT1)に作用し、Na+の再吸収を亢進させる[18]。
インスリンの生化学振動

食事後の1〜2時間ほどの消化の間、膵臓からのインスリンの放出は血中濃度が一定となるようには放出されてはおらず、3〜6分の周期で血中インスリン濃度をおおよそ100 ピコモル/Lから800 ピコモル/L以上へと変動するように放出されている。 これは細胞にあるインスリン受容体の(インスリンに対する感応度や細胞表面の受容体の数そのものを減少させる)脱感作を避け、インスリンの主要標的である肝臓の細胞に対してインスリンが十分に作用を果たせるようにするためではないかと考えられている[19]。
インスリン受容体の脱感作はインスリン抵抗性とも関連があると見られることから、インスリン療法の管理においては、このインスリン振動すなわち一定濃度ではなく理想的には血中濃度が周期的に変動するような投与についてその有効性を検討する必要があり、将来のインスリンポンプはこの点について考慮されることが望まれる。
歴史

1869年にドイツ・ベルリンの医学生パウル・ランゲルハンス (Paul Langerhans) は、顕微鏡で見た膵臓の構造を研究していた。後にランゲルハンス島として知られる「小さな枠の集合体」は当時まだ知られていなかったが、エドワール・ラゲス(Edouard Laguesse)は、それらが消化に関わる大きな役割を果たすものであり得ると主張した。
1889年、リトアニア出身のドイツの内科医オスカル・ミンコフスキ(Oskar Minkowski)とヨーゼフ・フォン・メーリング(Joseph von Mehring)は健康な犬の膵臓を取り除く研究を行った。実験が始まって数日後、ミンコフスキーはハエがいつもこの犬の尿に群がっていることに気づいた。尿を調べてみると、糖分が含まれており、ここで初めて膵臓と糖尿病との関係が実証された。
1901年、アメリカ合衆国の病理学者ユージン・オピー(Eugene Opie)によりランゲルハンス島と糖尿病との関連が明らかにされたとき、この研究は新たな段階を迎えた。つまり、糖尿病はランゲルハンス島の部分的あるいは全体的な破壊によって引き起こされることが分かった。しかしながら、ランゲルハンス島が果たす特定の役割については、この時点ではまだ不明であった。
2. Spontaneous folding
3. A and B chains linked by sulphide bonds
4. Leader and C chain are cut off
5. Insulin molecule remains
それから20年、これに連なる数々の研究が科学者の間で行われた。1921年、カナダの整形外科医であるフレデリック・バンティング(ウィリアム・バンティング〈William Banting〉の遠縁の親戚)と、医学生のチャールズ・ハーバート・ベストが、ジョン・ジェイムズ・リッカード・マクラウド(John James Rickard Macleod)研究室にて、インスリンの単離に初めて成功した。
1922年1月11日、当時14歳であった1型糖尿病患者に世界で初めてインスリンの投与が、カナダのトロント総合病院で行われた[20]。これは、精製方法が未熟であったこともあり、患者にひどいアレルギー反応が出たため中断された。ジェームス・バートラム・コリップは、それから12日間投与量の改善に日夜努力し、23日に再び投与が行われた。今度は副作用を引き起こすこともなく、糖尿病の症状を取り除くことにも成功した。しかしながら、バンティングとベストはコリップを一種の闖入者と見なしたようで不和を生じたため、その後すぐにコリップは去って行った。
1922年の春が過ぎ、ベストは大量の需要にも応えられるように抽出技術を工夫したが、精製は未熟であった。1921年の発表の直後、イーライリリー社から、彼らは支援の申し出を受けており、4月にこの申し出を受けた。11月にリリー社は技術の革新に成功し、非常に純粋なインスリンの生産に成功した。このインスリンは「アイレチン」という名ですぐ市場に出された。インスリンの発見は1923年のノーベル生理学・医学賞の対象となった[20](#ノーベル賞で詳述)。
1933年、ポーランドの精神医学者マンフレート・ザーケルにより、インスリンを大量投与することにより低血糖ショックを人為的に起こさせて精神病患者を治療するというインスリン・ショック療法(Insulin shock therapy)が考案されたが、これは死亡例が多かった。その後、電気けいれん療法、薬物療法(クロルプロマジンに代表される抗精神病薬)が登場すると、1950年代には廃れた。
2013年、カナダはフレデリック・バンティングらの研究論文や臨床データと、インスリン普及後の各国からの報告をユネスコ記憶遺産へ申請し、これが登録された[21]。
日本での歴史
大正13年(1924年)3月、現代之医学社から平川公行著『糖尿病のインスリン療法』という治療マニュアルが発売され、アメリカからの輸入も始まっている[22]。当時の価格は50単位4円50銭、100単位8円と極めて高価であり、絶対適用の患者の場合は薬代だけで当時の平均賃金の3倍近くも必要になる。このため「世界一の高貴薬」と呼ばれ、糖尿病は「金持病」と揶揄された[23]。
昭和10年(1935年)に帝国社臓器薬研究所(帝国臓器製薬→現あすか製薬株式会社)から国産初のインスリン製剤が発売されるが、ウシやブタの膵臓から抽出精製した物だったので非常に高価で生産量も少なく、輸入品と比べても安くは無かったため国産化は進まなかった。
昭和13年(1938年)に外交関係の悪化によりインスリンを初め医薬品の輸入が完全に停止し、日本国内は深刻なインスリン不足に陥る。
昭和16年(1941年)5月14日に魚のハラワタを原料とした魚インスリンを生産するために清水製薬(現EAファーマ)が設立され、同6年7月に出荷を開始している。第二次世界大戦中にもかかわらず国産インスリンの生産量は増え続け、国内需要を国産のみで満たせるようになると同時に十分の一以下にまで値下げされ、戦時中に値下げされた唯一の医薬品となる。
昭和20年(1945年)、太平洋戦争下の空襲により全てのインスリン工場が焼失し、国内生産は完全に停止した。
戦後まもなく清水製薬が生産を再開したことでインスリンの供給が再開され、ヒト・インスリンの登場まで日本は西洋とは異なる独自の魚インスリンの製造販売を続けた。
ノーベル賞
インスリンを発見したフレデリック・バンティングとジョン・ジェームズ・リッカード・マクラウドが1923年に賞を受賞。1951年にインスリンのアミノ酸構造を解明したフレデリック・サンガーが1958年にノーベル化学賞を受賞し、1964年にドロシー・ホジキンが、1977年にはロザリン・サスマン・ヤロウ(Rosalyn Sussman Yalow)がラジオイムノアッセイをインスリンで開発したことでそれぞれノーベル賞を受賞している。
製剤の種類
1型糖尿病患者の薬物療法における唯一の方法とみられている。インスリンはタンパク質で消化管内で速やかに分解されるため、経口投与は不可能であり、皮下注射によって投与される。インスリン製剤は、作用発現時間、作用持続時間、原料となる動物種(牛、豚、魚、人)によって分類されている。組み換えDNA技術によってヒト型インスリンが開発されてからはヒト型を用いるのが一般的である。ヒト型インスリン は大腸菌や酵母菌にヒトインスリン遺伝子を導入して生産している。
作用時間による製剤の分類
インスリン製剤は作用発現時間や作用持続時間によって超速効型、速効型、中間型、混合型、持効型溶解に分類される。持続型 (ultralente, U)というものも存在するが、近年ではあまり用いられない。インスリン製剤はカートリッジ製剤、キット製剤、バイアル製剤があるが、ここではバイアル製剤を例に挙げる。
- 超速効型インスリン製剤
一般名 商品名 発現時間(min) 最大作用時間(hr) 持続時間(hr) インスリンアスパルト ノボラピッド 10〜20 1〜3 3〜5 インスリンリスプロ ヒューマログ 〜15 0.5〜1.5 3〜5 インスリングルリジン アピドラ 〜15 0.5〜1.5 3〜5
- 皮下注射後の作用発現が15分以内と非常に早く、最大作用時間が2時間と短いのが特徴である。インスリンの追加分泌の補充にきわめて適している。速効型インスリンでは食前30分に皮下注射する必要があったが、30分後に食事を確実に取るというのは日常生活の中では難しかった。超速効型インスリン製剤では15分で作用が発現するので、食事を取る直前にインスリン製剤を打てばよい、という点で非常に扱いやすくなった。推奨された使用法ではないが、体調が悪くて十分食事を取れそうにないとき、食事後に通常量の半量摂取できたと思えばインスリンも半量食後に投与する、といった方法も可能である。
- 作用時間が短いため、各食前1日3回の投与では食前に高血糖となる可能性があり、中間型インスリンを朝と夕に投与したり、持効型溶解を朝または就寝前に投与することが多い。
- 速効型インスリンは六量体形成となって凝集する傾向があり、六量体から単量体への分離が吸収の過程で律速段階となっていた。超速効型インスリンは、新しい遺伝子組換え技術を利用して、アミノ酸配列を変更し、六量体形成を起こしにくくしたインスリンアナログである。
- Insulin Lisproインスリン・リスプロ(ヒューマログ)、Insulin Aspartインスリン・アスパルト(ノボラピッド、Aspと記載)、Insulin Glulisineインスリン・グルリジン(アピドラ)がよく知られている。臨床的特徴としては、三者にはほとんど差がない。
- 速効型インスリン製剤
商品名 発現時間(min) 最大作用時間(hr) 持続時間(hr) ノボリンR 30 1〜3 8 ヒューマリンR 30〜60 1〜3 5〜7
- レギュラーインスリン、またはRといわれ、構造的に内因性インスリンと同一であるが、安定性のために亜鉛イオンが付加されている。六量体形成傾向により内因性インスリンと比べ作用発現が遅くなっている。皮下注射のほかに筋肉注射や静脈内注射が可能である。
- 食前30分の投与によって、食事による血糖値の上昇を抑える。
- 混合型インスリン製剤
商品名 発現時間(hr) 最大作用時間(hr) 持続時間(hr) ノボリン30R 0.5 2〜8 24 ヒューマリン3/7 0.5〜1 2〜12 18〜24
- 速効型と中間型を10%から50%の割合で混ぜた混合型インスリンがよく使われている。
- 中間型インスリン製剤
商品名 発現時間(hr) 最大作用時間(hr) 持続時間(hr) ノボリンN 1.5 4〜12 24 ヒューマリンN 1〜3 8〜10 18〜24
- Neutral protamine hagedorn, NPH, Nと称される。硫酸プロタミンを付加することでインスリンの吸収時間を延長した製剤である。
- インスリンの基礎分泌の補充としては以前は主流であった。が、後述の持効型に比べると、思わぬ時間帯に効果のピークが出現し、低血糖を起こす頻度が多いため、基礎インスリンとしては主役を明け渡しつつある。
- 持効型溶解インスリン製剤
- インスリン・グラルギン(ランタス)、インスリン・デテミル(レベミル)、インスリン・デグルデク(トレシーバ)が知られている。インスリン基礎分泌の補充によく用いられる。ランタスとトレシーバは血中濃度がピークなしに24時間持続するため一日1回の皮下注射で用いられる。
販売名命名の取扱い
2014年(平成26年)7月10日、日本の厚生労働省は、注射剤について配合剤であることに気づかず重複して投与するおそれを防ぐための対策として通知を発行した[24]。
- インスリンのバイアル製剤は、「ブランド名」+「製剤組成の情報」+「剤型」+「規格(濃度)」 とする(例:ノボラピッド注100単位/mL)
- 製剤の性状R(速効型)あるいはN(中間型)を表示し、混合物ではRの割合を表示する(ただし異なる性状の製剤がない場合は省略可)
- 剤型は注とし、2種類以上の有効成分を含有する場合は、配合注とする
- インスリンのバイアル製剤で有効成分が1種類の場合は、規格(濃度)の数字のみでなく「単位/mL」を入れる
- インスリンのカートリッジ製剤・キット製剤は、「ブランド名」+「製剤組成の情報」+「剤型」+「容器の情報」 とする
- 製剤の性状R(速効型)あるいはN(中間型)を表示し、混合物ではRの割合を表示する(ただし異なる性状の製剤がない場合は省略可)(例:ヒューマログミックス50注カート/ ヒューマログミックス50注ミリオペン)
- 剤型は注とし、2種類以上の有効成分を含有する場合は、配合注とする
- 規格(濃度)は、直接の容器等への記載事項とする
- カートリッジ製剤かキット製剤かを区別する情報を加える
投与方法
インスリン注入には2通りの方法がある。日本ではペン型注射器を使用するのが一般的だが、アメリカにおいては日本よりもインスリンポンプの普及が遥かに進んでいる。ファイザー社が発売した吸入インスリンは、2007年秋に「市場規模が少ない」ことを理由に発売休止となった。

- ペン型注射器
- カートリッジ交換式
- ディスポーザブル(使いきったら廃棄)
ペン型注射器を用いて、1日数回の皮下注射によってインスリン注入を行う。
- インスリンポンプ
コンピューター制御で自動的にインスリンを注入する機械で、膵臓に似せたインスリンの注入スケジュール・プログラムを入力できるものである。これによる治療をインスリン持続皮下注療法という。インスリンポンプを使うと、針は刺しっぱなしでよく、針の刺し換えは 3日に1回程度で済む。短所としては、生体の膵臓は体調に合わせてインスリンを分泌するが、インスリンポンプはプログラムに合わせて人間の生活を管理しなければならないということ、また機械が故障すると糖尿病性ケトアシドーシスが発生する可能を考慮し、患者はペン型注射器を予備として常備しておく必要があることである(参考:2007年現在、アメリカの某会社のインスリンポンプは血糖値を測定しつつリアルタイムにコンピューター処理し、現在の適正なインスリン注入量を投与する技術レベルにまで達している。日本では厚生労働省の認可に時間がかかるため、最新機種よりも常に2〜3世代古いインスリンポンプの輸入販売が行われ続けているのが現状である。2015年時点、日本では、2007年には既にアメリカにあった血糖値をリアルタイムで測ることができるインスリンポンプを導入している。)
- 吸入型インスリン(2006年1月26日にファイザー社がアメリカ食品医薬品局(FDA)の承認を受けたのが初。しかし、ファイザーは市場規模が少ないことを理由に2007年10月に吸入インスリンのエクスベラの発売停止を発表した。ノボ社は2008年1月14日に、イーライリリー社も、2008年3月7日に開発取りやめを発表、同じく安全性よりも市場の動向を配慮した)
インスリン療法
インスリンを用いた血糖管理、糖尿病の治療をインスリン療法という。インスリン療法としては強化インスリン療法とその他の治療法に分けられる。まずはインスリンの適応があるかどうかを判断する。
インスリンの適応
- インスリン療法の絶対的適応
- インスリン依存状態であるとき
- 糖尿病性昏睡(糖尿病性ケトアシドーシス、高浸透圧高血糖症候群、乳酸アシドーシス)であるとき
- 重症の肝障害、腎障害を合併するとき
- 重症感染症、外傷、中等度以上の外科手術(全身麻酔施行例)のとき
- 糖尿病合併妊娠(妊娠糖尿病で食事療法だけでは良好な血糖コントロールが得られない場合も含む)
- 中心静脈栄養時の血糖コントロール
- インスリン療法の相対的適応
- インスリン非依存状態の例でも著名な高血糖(例えば、空腹時血糖値250mg/dL以上、随時血糖値350mg/dL以上)を認める場合
- 経口薬療法では良好な血糖コントロールが得られない場合(SU薬の一次無効、二次無効)
- やせ型で栄養状態が低下している場合
- ブドウ糖毒性を積極的に解除する場合
インスリンの適応があると判断したら、患者の状態を把握し、強化インスリン療法を行うのか、それ以外の治療法を行うのかを判断する。インスリン療法の基本は健常者にみられる血中インスリンの変動パターンをインスリン注射によって模倣することである。健常者のインスリン分泌は基礎インスリン分泌と、食事後のブドウ糖やアミノ酸刺激による追加インスリン分泌からなっている。これをもっともよく再現できるのは強化インスリン療法であるが、手技が煩雑であるのがネックである。今後の糖尿病管理も強化インスリン療法を行うのなら患者教育でも導入する価値はあるが、手術や処置で一時的に経口血糖降下薬を用いられない場合、生活スタイルから強化インスリン療法を行うのが不可能な場合はその他の療法が選択される。
インスリン療法での注意点
全ての加療で言えることであるが、自然治癒でない加療である以上は性状に合わせたコントロールを外れると副作用が発生するリスクがある。殊にインスリン療法は全身性の血中処方であり個人でのコントロールでの難しさから絶対的適応例では入院による導入が望ましいといわれている。現行では、相対的適応例におけるインスリン療法の開始や経口血糖降下薬からの切り替えの場合は外来で行い、インスリン量の調節のため外来を頻回にすることで対処することが多い。外来での導入に関しての危険性を評価するには、
- ケトーシスがないこと
- 感染症や悪性腫瘍といった高血糖の原因となる他の疾患が存在しないこと
- 糖尿病網膜症(特に福田分類でBとなるもの)、腎機能低下といった進行した糖尿病慢性合併症が存在しないこと
- 食事療法、インスリン注射、血糖自己測定といった自己管理能力があること
を確認することが望ましい。これらに該当するようならば糖尿病専門医がいる施設や教育入院を用いないと外来でのコントロールは危険である。
インスリン療法では注意するべきことがいくつかある。インスリンの皮下注射を自分で行うこと、血糖自己測定(SMBG)ができること、シックディの対応、低血糖になった際の対応といった問題を克服する必要がある。入院中は看護師の管理によって教育が不十分でも管理可能だが、退院前にこれらができないと事故につながりかねない。
特に気をつけるのは低血糖である。低血糖発作は初期ならばブドウ糖を摂取することで改善できるが、低血糖になったからということで次の投与のインスリンを自己判断で止める場合が多い。低血糖が起こった場合は責任インスリンの量を調節し、再発を予防する。
インスリンの調節中、「ソモジー効果」という現象に出会うことがある。これはインスリン量が過剰であるために低血糖が起こり、その反動としてインスリン以外のホルモンが分泌されることで血糖値が上昇する(血糖値を下げるホルモンはインスリン以外存在しない)。早朝に高血糖となることが多い。インスリンを増量すると重篤な低血糖発作が発生する。夜中に高血糖発作が起こる前の時間の血糖値を測定すれば判明する。このころに低血糖になっていれば、それはソモジー効果である可能性が高い。
インスリン療法を開始すると膵機能が回復してくることがある。この目安はインスリン必要量の低下によって判断する。この場合はインスリン療法を中止できることもある。
αGIのような経口血糖降下薬の中にはインスリンと併用できるものもある。SU剤で二次無効となったとき、内服薬を中止せずに就寝前にNを投与することで糖毒性が解除され、SU薬の効果が再び現れることもある。
インスリン療法の実際
後ろ向き用量調節(責任インスリン方式、アルゴリズム法)
血糖値に影響する急性疾患の合併がなく、安定した糖尿病に用いられている方法。測定された血糖値に最も影響を与えるインスリンを責任インスリンと呼び、超速効型または速効型インスリンを毎食前に注射している場合、朝食前に注射したインスリンが昼食前の血糖値に対する責任インスリンである。ある日の昼前の血糖値が通常より高ければ、翌日に朝食を取る前に超速効型インスリン量を増やす。食事の内容や運動量によって血糖値が変動するために注意が必要になる。
即効型または中間型インスリンを用いるときの考え方であり、同インスリン製剤を用いる上での難しさを物語る考え方である。持効型インスリンに超速効型インスリンを組み合わせて用いる際にはこのようなことを考える必要がない。
朝食前のRは昼食前の血糖を下げる。昼食前のRは夕食前の血糖を下げる。夕食前のRは就寝前の血糖を下げ、就寝前のNは朝食前の血糖を下げると考えると分かりやすい。
前向き用量調節(スライディングスケール法)
あらかじめ、病気の状態、血糖値の変動パターン、体重あたりのインスリンの必要量から医師が作成する目安表で、患者自身が4〜8時間ごとに血糖自己測定し、このスライディングスケールに従ったインスリン量を注射する方法。
手術前後、感染症、他の急性疾患で入院しているときには、異常事態に適した調節方法であるとされている。
強化インスリン療法(Basal-Bolus法)
現在、1型糖尿病で主に採用されているインスリン療法で、最初に選択される治療法。血糖自己測定(SMBG)を併用したインスリンの頻回注射が原則的に選択される。コントロール不良の場合や、妊婦、小児〜思春期の1型糖尿病には、持続皮下インスリン注入(インスリンポンプ療法、CSII)を採用する。
インスリン頻回注射は、医師の指示に従い、患者自身がインスリン注射量を決められた範囲で調節しながら、良好な血糖コントロールを目指す方法である。基本的には食事をしている患者では、各食前、就寝前の一日四回血糖を測定し、各食前に速効型インスリン(R)を就寝前に中間型インスリン(N)の一日四回を皮下注にて始める。オーソドックスなやり方としては各回3〜4単位程度、一日12〜16単位から始める。量を調節する場合は2単位程度までの変更にとどめた方が安全である。超速効型インスリン(Q)や持続型も近年は多く用いられる。
持続皮下インスリン注入は、超速効型インスリンを24時間通じて注入する携帯型の小型機器を用いる。持続型インスリンよりもはるかに血糖値変動を予測しやすい超速効型インスリンを用いることができ、用量の微調整も可能で正確である。世界で2億人以上が糖尿病と診断され、およそ100万人がインスリンポンプを使用していて世界的に増加傾向にあり、ほとんどは1型糖尿病患者だが、2型糖尿病患者も含まれる[25]。日本においては、まだ認知度は低く、普及率も低いのが現状である[26]。
インスリン絶対的適応(基本的にはインスリンが必要)
- インスリン依存状態(1型糖尿病)
- 糖尿病昏睡(糖尿病ケトアシドーシス、高浸透圧高血糖症候群)
- 糖尿病合併妊娠(妊娠糖尿病で、食事療法のみでのコントロール不良の場合も含む)
- 重篤な感染症、中等度以上の外科手術時(全身麻酔施行例)
初期投与量としては0.5単位/kg/dayにて開始し、数日の効果判定後0.7〜1.2単位/kg/dayで維持する場合が多い。
| 体重 | 単位の計算値 | 処方例 | 朝食前R | 昼食前R | 夕食前R | 就寝前N |
|---|---|---|---|---|---|---|
| 50kg | 25単位 | 24単位 | 6 | 6 | 6 | 6 |
| 60kg | 30単位 | 32単位 | 8 | 8 | 8 | 8 |
| 70kg | 35単位 | 36単位 | 9 | 9 | 9 | 9 |
食前血糖値、空腹時血糖値が140mg/dL以上や食後2時間血糖値が200mg/dL以上の場合は責任インスリンの増量を検討する。食前血糖値が70mg/dL以下であれば責任インスリンの減量を検討する。ただし、調節するインスリンの総量は4単位を超えない範囲で行うのが安全である。
インスリン相対的適応(必ずではないがインスリンが必要)
- 顕著な高血糖(例:空腹時血糖値250mg/dL以上、随時血糖値350mg/dL以上)やケトーシス傾向を認める場合
- 食事療法、運動療法、および経口薬療法で良好な血糖コントロールが得られない場合(SU剤の一次無効、二次無効)
- 重症の肝障害、腎障害を合併し、食事療法でのコントロールが不十分な場合
初期投与量としては0.2単位/kg/dayにて開始し、数日の効果判定後0.3〜0.5単位/kg/dayで維持する場合が多い。
| 体重 | 単位の計算値 | 処方例 | 朝食前R | 昼食前R | 夕食前R | 就寝前N |
|---|---|---|---|---|---|---|
| 50kg | 10単位 | 11単位 | 3 | 3 | 3 | 2 |
| 60kg | 12単位 | 12単位 | 3 | 3 | 3 | 3 |
| 70kg | 14単位 | 16単位 | 4 | 4 | 4 | 4 |
食前血糖値、空腹時血糖値が140mg/dL以上や食後2時間血糖値が200mg/dL以上の場合は責任インスリンの増量を検討する。食前血糖値が70mg/dL以下であれば責任インスリンの減量を検討する。ただし、調節するインスリンの総量は4単位を超えない範囲で行うのが安全である。
シックディルール
糖尿病患者が治療中に発熱、下痢、嘔吐を来たし、または食思不振のため食事ができない状態をシックディという。この場合の対応としては主治医や医療機関に連絡を行い指示を受ける、決して自己中断をせず、水分を摂取して十分に脱水を防ぐ、口当たりがよく消化によいものを摂取して絶食状態にならないようにする、血糖を3-4時間ごとに測定する、可能ならば尿中ケトン体を測定するといったことが原則となる。2型糖尿病で食事が十分に摂取できていれば普段通りにインスリンの投与を行い、食事量が半分ならばインスリンを普段の半分量使用する、ほとんど摂取が不可能ならば血糖値に応じてインスリンスライディングスケールで対応するのが一般的である。1型糖尿病の場合は基礎分泌に相当するインスリン量は変更しないのが原則である。入院の適応を考えるべき状況とは、高熱が2日以上続くとき、嘔吐や下痢が続く時、脱水や尿量減少が認められるとき、高血糖(350mg/dL以下にならない)や尿中ケトン体陽性が続くとき、高血糖に伴う症状(口渇、多飲、多尿、急激な体重減少、意識障害)が発生したときが挙げられる。これらの状況では、糖尿病性昏睡の治療法にのっとって行う。
その他の療法
基礎インスリン分泌が保たれているような患者では、速効型(または超速効型)食事前にインスリンを注射することで強化インスリン療法に準じた注射方法がある。また頻回のインスリン注射が困難な患者や強化インスリン療法が適応とならない患者(ほとんどが相対的適応)では混合型または中間型の一日1回〜2回投与という方法もある。具体的にはNを朝食前に一回打ちにしたり、混合型製剤を朝食前、夕食前の2回打ちにし、食後血糖を抑えるためα-グルコシダーゼ阻害薬を併用した入りするのがオーソドックスといわれている。このような投与法でもインスリン量は0.2単位/kgにて開始し、0.5単位/kgまで増量可能である。中間型を2回打ちする場合は朝:夕を2:1または3:2の比率とすることが多い。中間型インスリンが一日10単位以上の場合は一日二回と分けることが多い。
- 二相性/混合インスリンアナログ一日二回法
- 初期投与量としては0.2単位/kg/dayにて開始する。経口薬を併用することが多い。昼食前後の責任インスリンは存在しない。
体重 単位の計算値 処方例 朝食直前 昼食直前 夕食直前 就寝前 50kg 10単位 10単位 6 0 4 0 60kg 12単位 12単位 8 0 4 0 70kg 14単位 14単位 10 0 4 0
- 持続型溶解インスリンアナログ一日一回法
- 初期投与量としては0.1単位/kg/dayにて開始する。経口薬を併用することが多い。食前血糖値で効果判定を行う。
体重 単位の計算値 処方例 朝食前 昼食前 夕食前 就寝前 50kg 5単位 5単位 0 0 0 5 60kg 6単位 6単位 0 0 0 6 70kg 7単位 7単位 0 0 0 7
- 空腹時血糖80mg/dL以下ならば2単位の減量を検討、空腹時血糖130mg/dL以上ならば2単位の増量を検討する。
- ステロイド糖尿病におけるインスリン療法
- ステロイドの血糖上昇作用は投与後2〜3時間で発現し5〜8時間で最大に達する。すなわち空腹時血糖は正常であっても午後から夜にかけて高血糖になりやすい。食後血糖が250〜300mg/dLに達した場合はインスリン療法を行う場合が多い。なお経口薬でも血糖コントロールは可能である。もともとインスリンを用いている場合はPSL5mgにつきインスリン2〜4単位の増量が必要となる場合が多い。インスリンを用いていない糖尿病患者の場合はPSL20mg/dayで12〜18単位/day、PSL40mg/dayで26〜32単位/dayが最終投与量となる場合が多い。また非糖尿病患者の場合は0.2単位/kg/dayでインスリン療法を開始する。ステロイドパルス療法では血糖が400mg/dL程度まで急激に上昇するため一時的にスライディングスケールを用いることが多い。下記がよく用いられるスライディングスケールの例である。
血糖値(mg/dL) 処置 <70 50%ブドウ糖20mL静注、またはブドウ糖10g内服 70〜150 stay 150〜200 R4単位皮下注 200〜250 R6単位皮下注 250〜300 R8単位皮下注 300〜350 R10単位皮下注 350〜400 R12単位皮下注
経口血糖降下薬からインスリン療法への移行
インスリン療法を行う場合は経口血糖降下薬を使用している場合が多い。SU薬を中止せずにそのまま継続した方が血糖値が安定し、低血糖のリスクが減るというデータもある。SU薬、αGI、BG薬は保険診療上も併用可能であるがTZD薬や速効型インスリン分泌促進薬は保険診療上併用ができない。SU薬を1錠だけ残し、インスリン導入をしている例が非専門医の場合は多い。
インスリンスライディングスケール
各食前の血糖値に基づいてその時に打つインスリンを決定する方法であり、血糖値の変動が激しくなりやすい。本来は食事摂取できない糖尿病患者の血糖コントロールで用いられたプロトコールである。以下に一例を示す。
| 血糖値(mg/dL) | 処置 |
|---|---|
| <70 | 50%ブドウ糖20mL静注、またはブドウ糖10g内服 |
| 70〜150 | stay |
| 151〜200 | R2単位皮下注 |
| 201〜250 | R4単位皮下注 |
| 251〜300 | R6単位皮下注 |
| 301〜350 | R8単位皮下注 |
| 351〜400 | R10単位皮下注 |
インスリン静注
食事をしないIVHの患者では高カロリー輸液にRを混ぜることもある。この場合はグルコース10gにつきR1単位から始めて血糖を測定から至適量を決めていく。注意として速効型インスリン以外の静注は禁止である。
CSII
速効型インスリンまたは超速効型インスリンの皮下持続投与によってインスリンの血中濃度を一定に保ち低血糖や高血糖のリスクを軽減する治療である。大まかの治療目標を以下にまとめる。()は緩めの目標である。
| 時間 | 血糖値(mg/dL) |
|---|---|
| 食前 | 80〜110(130) |
| 食後2時間 | 180(200)以下 |
| 就寝前 | 100〜140 |
| 午前3時 | 90以上 |
CSIIでは強化インスリン療法(4回打ち)の時のインスリンの60〜80%のインスリン量でコントロールできる場合が多い。基礎注入量と食前静注量を決定する。基礎注入量が全体の40〜50%を占め、残りが食前静注となることが多い。
糖尿病緊急症のときのインスリンの使用
糖尿病性ケトアシドーシス(DKA)や非ケトン性高浸透圧性昏睡(HHS)の場合、インスリンを投与することがある。生理食塩水で500〜1000mL/hrの輸液を開始し、Rを10単位静注する。以後は0.1単位/kg/hrにて点滴静注する。血糖が250〜300mg/dL、HCO3->18、pH>7.3になるまで続ける。インスリン投与にて低カリウム血症となるためカリウムを補充する必要がある。これはインスリンがカリウムを消費することと糖尿病性緊急症の時はアシドーシスがあるためカリウムが高めに測定されるということの二つの理由で説明できる。乳酸アシドーシスの場合も基本的な対応は同様であり、脱水の是正、高血糖を伴う場合は高血糖の是正を行う。
| 欠乏物質 | DKAでの欠乏量 | HHSでの欠乏量 |
|---|---|---|
| 総水分 | 4〜6L | 4〜9L |
| 水分 | 100mL/kg | 100〜200mL/kg |
| Na | 7〜10mEq/kg | 5〜13mEq/kg |
| Cl | 3〜5mEq/kg | 5〜15mEq/kg |
| K | 3〜5mEq/kg | 4〜6mEq/kg |
| PO4 | 5〜7mmol/kg | 3〜7mmol/kg |
| Mg | 1〜2mEq/kg | 1〜2mEq/kg |
| Ca | 1〜2mEq/kg | 1〜2mEq/kg |
インスリンの副作用と有害性
低血糖症
- 運動後遅発性低血糖症
- 無自覚性低血糖症
- 詐病性低血糖症
インスリン・アレルギー
インスリン自体とインスリン製剤に含まれる、添加物に対するアレルギーと考えられている[27]。まれにアナフィラキシーショックを生じる[28]。
インスリン抗体による低血糖および高血糖
ヒトが体内で産生するヒト・インスリンで抗体が作られることはないが、インスリンアナログを投与した際に特異的な抗体が産生される場合があり、これがアレルギー症状を示して血糖コントロールに支障をきたすことがある。この産生の条件はよく判っていない。
脂肪異栄養症
- インスリン・リポハイパートロフィー - 同じ場所に皮下注射を繰り返すことで起こる皮膚の膨張症状
- インスリン・リポアトロフィー - 同じ場所に皮下注射を繰り返すことで起こる皮膚の陥凹症状
「脂肪異栄養症」、その中でも稀に発生する「進行性脂肪異栄養症」(Progressive Lipodystrophy)と呼ばれる症状がある。この症例は1950年代半ばまでに約200例報告されており、その大部分は女性である。これは上半身の皮下脂肪がほぼ消失する代わりに、腰から下の部位に脂肪が異常に蓄積する[29]。1931年にこの症例が報告されたある女性の身体においては、10歳の時に顔の脂肪が減り始め、13歳の時に脂肪の消失が腰の括れ部分で止まった。その2年後、そこから下に向かって脂肪の蓄積が始まった。彼女の体脂肪は事実上、腰から下に集中しており、上半身は痩せている代わりに腰から下が異常に太っていた。サイエンス・ジャーナリストのゲアリー・タウブス(Gary Taubes)はこの脂肪異栄養症を取り上げたうえで、「カロリー理論によれば『太るのは食べすぎるからだ。食べる量を減らせば痩せられる』というなら、この女性の上半身から脂肪が減ったのは食べる量を減らしたからであり、腰から下に脂肪が蓄積したのは食べ過ぎたからだ』ということになるのか?明らかに馬鹿げた話だ」とカロリー理論を公然と批判している[29]。脂肪組織において調節障害が発生し、身体の一部の脂肪が肥大していくこの症状は、インスリン療法の一環としてインスリンを注射している際に発生する最も一般的な合併症の一つであり[30]、有害な免疫学的副作用であり、重大な問題である[31]。
体重の一方的な増加
血中のインスリンの濃度が高い状態が続くと、体重が一方的に増加する。この状態は肥満に直結する。インスリンの濃度が低下すると体重は減少する[17][32]。これは、その人がどれぐらい食べたか、運動していたかどうかは、何の関係も無い。とりわけインスリノーマの場合、外科手術で切除しない限り体重が一方的に増え続けていく。
炭水化物を制限すると血圧は低下する
炭水化物や砂糖を食べて血糖値とインスリン濃度が高い状態になると、インスリンは腎臓に対して「ナトリウムを再吸収せよ」という信号を送り、腎臓はその指令のとおりに動く。インスリンは尿酸の分泌を阻害し、それに伴って身体は水分を保持しようとし、血圧は上昇する(→高血圧)。一方、炭水化物の摂取を制限する食事を続けることで、血糖値と血中のインスリン濃度が低い状態が続くと、体内で変化が起こる。食事から時間が経過したり、炭水化物が少ない食事を摂ったり、長時間絶食すると、血糖値と血中のインスリンの濃度が低下する。血中のインスリン濃度が低下すると、腎臓は貯蔵していたナトリウムを、体内に溜まった余計な水分と一緒に体外に排出する。これは人体にとって有益な現象であり、炭水化物の摂取を制限するだけで血圧は簡単に低下し、降圧剤の服用回数を減らせる[33]。体重が200ポンド(約91kg)あり、炭水化物を常食している人がその摂取制限を開始すると、身体から減少する余計な水分量は、最大で6ポンド(約2.8kg)以上に達する可能性があるとされる[29]。
高血糖と糖化
肥満は糖尿病とも密接に関わっている。40歳から59歳の男性で、糖尿病が強く疑われる人の割合、BMI18.5 - 22が5.9%、BMI22 - 25が7.7%、BMI25 - 30が14.5%、BMI30以上が28.6%であった。なお、加齢を重ねていない20-39歳の男性ではこのような大きな差は出ていなかった[34]。1971年から1980年のデータで糖尿病患者と日本人一般の平均寿命を比べると男性で約10年、女性では約15年の寿命の短縮が認められた[35][36]。このメカニズムとして、高血糖が生体のタンパク質を非酵素的に糖化させ、タンパク質本来の機能を損なうことによって障害が発生する。これはAGEs( Advanced Glycation End Products, 「最終糖化産物」と呼ばれる )が体内で次々に作られ、身体の至るところで炎症を引き起こす。「糖化」とは「老化」のことである。この糖化による影響は、血管の主要構成成分であるコラーゲンや水晶体蛋白クリスタリンのような寿命の長いタンパク質ほど大きな影響を受ける。白内障は老化現象の一種であるが、高血糖状態が続くことでより高度に進行する[35]。高血糖は、動脈硬化や微小血管障害の原因にもなる。この糖化反応で生じたフリーラジカルが酸化ストレス(Oxidative Stress)も増大させる[37]。
インスリン抵抗性とメタボリック症候群
炭水化物を食べ続けることで慢性的な高血糖が常態化すると、身体はさらにインスリンの分泌量を増やそうとする。インスリンの分泌量が異常に増える状態が続くことで高インスリン血症となり、身体にますます脂肪が蓄積して悪循環に陥る。炭水化物の摂取を増やせば増やすほど、血糖値の乱高下を惹き起こし、細胞は燃料不足に陥り、それに伴って空腹を感じて食欲が増し、とくに炭水化物を多く含む食べ物に対する渇望感が強まる。インスリンは体内で暴走し、炭水化物や砂糖が多いものを見境いなく欲しがる状態になる。血中のインスリン濃度が高い状態が続くことで、身体はインスリン抵抗性を発症し、糖尿病を患うリスクが急上昇する。インスリンの大量分泌が常態化し、膵臓が疲弊すると、インスリンの分泌が機能不全に陥り、血糖値の微調整も不可能になり、糖尿病を発症する。この状態でも炭水化物を食べるのを止めることなく、インスリンの注射を怠ると、命の危険に直結する。いわゆるメタボリック症候群(Metabolic Syndrome)は、このインスリン抵抗性がより重篤になった状態でもある。
インスリン抵抗性に伴い、血糖値が慢性的に高い状態が続くと、高血糖は全身に酸化ストレスを与え、AGEsが作られやすくなる。果糖はAGEsをブドウ糖以上に強力に生成し、ブドウ糖を摂取したときの10倍もできやすくなる[38]。インスリンは全身の脂肪細胞に強く作用し、摂取した炭水化物を中性脂肪に合成して脂肪細胞内に閉じ込め、脂肪細胞は肥大していく。脂肪細胞は、肥大するにつれて「サイトカイン」(Cytokine, 「炎症性分子」)を放出するようになり、これは全身に有害な影響をもたらす。そして、メタボリック症候群を患っているということは、身体がインスリン抵抗性を惹き起こしていることと同義である。さらにメタボリック症候群は、肥満、糖尿病、アルツハイマー病、さらには各種の癌とも密接に関わっている[39][40]。砂糖・果糖がインスリン抵抗性を促進し、脳の神経組織を破壊し、アルツハイマー病を惹き起こすことが分かっている[41][42]。
また、砂糖および果糖はインスリン感受性を低下させ、内臓脂肪の蓄積を促進し、空腹時の血糖値とインスリンの濃度を上昇させ[43]、肝臓に脂肪を蓄積させ、ミトコンドリアの機能を妨害し、炎症の誘発を刺激し[44]、脂質異常症、インスリン抵抗性を惹き起こし、糖尿病発症を促進する[45]。砂糖および果糖は癌を患う可能性を高める。これの摂取を断つことが、癌の予防や治療への取り組みとなりうることを示唆している[46]。砂糖の摂取を減らすことにより、脂肪肝、肥満、各種疾患を防げる可能性が出てくる[47]。
インスリンと肥満
「インスリンがヒトを太らせる」
体重を目標もしくはそれ以下まで落としたものの、その後再び体重が増えてダイエット開始前と同じ体重に戻ったり、以前よりも体脂肪率が増加する。これは俗にリバウンドと呼ばれている。減量とリバウンドを繰り返すと、痩せにくく、太りやすい状態となる。
体重のリバウンド現象については、インスリンおよびインスリン抵抗性が原因と考えられている。カナダの腎臓内科医ジェイスン・ファン(Jason Fung)は、「リバウンドとは、インスリンが設定した体重に戻ろうとすること」と述べている。「体重の『設定値』を決めるのはこのインスリンであり、インスリンが過剰に分泌される状態およびインスリン抵抗性が続くと、インスリンが『体重の設定値のつまみを回す』。こうなると、何をどうしようとも、身体はインスリンが設定した体重に戻ろうとする」「体重のリバウンドが起こるのは、あなたの意志が弱いわけでも、努力が足りないわけでもない。インスリンがその人の体重を決める」という[48]。また、身体活動および運動の効果に対しても、「体重を減らすことを目的に、食べる量を減らして運動をする習慣を付ける実験は、いずれも例外なく失敗に終わっている」「どれだけ運動を頑張ってこなし、食べる量を減らしたところで体重を減らす効果は無いことは証明済みである」「運動する人に比べて、運動しない人ほど痩せている」[48]と結論付けている。「やろうと思えば誰でも太らせることが可能だ。インスリンを注射するだけでいい。インスリン濃度が高い状態が続く限り、どんどん太り続ける。何をどうしようとも無駄である」と述べ、「『肥満ホルモン』ことインスリンがヒトを太らせる」と結論付けている[48]。炭水化物の摂取制限を奨める人物も全員例外なく、「インスリンが出るから太る」という結論で一致しており、「過食や運動不足は肥満の原因ではなく、あくまで『結果』でしかない(「身体が太って脂肪が蓄積したあとに、過食したり、動かなくなる」)」と断じている。
インスリノーマ(Insulinoma)と呼ばれる腫瘍があり、これはインスリンの大量分泌を促す作用がある。インスリノーマにおいては、体重が一方的に増加し続ける[49][50][51][52][53][54][55][56][57]。2年間で体重が37㎏も増加した症例がある[58]。体重の一方的な増加は、インスリンの過剰分泌が原因である[59]。
インスリノーマにおいては、低血糖症およびそれに伴う形で、高インスリン血症、鬱病、めまい、意識喪失、てんかん発作、意識障害、脳卒中様症状、神経障害といった神経学的症状までも惹き起こされる。インスリノーマにおいては、高インスリン血症に伴う形で、頭痛、複視、かすみ目、錯乱、異常行動、嗜眠、健忘症、発作、昏睡、発汗、脱力感、空腹感、振戦、吐き気、熱、不安、動悸がみられる[59]。
膵臓内分泌腫瘍(Pancreatic Endocrine Tumors)における最大のものがインスリノーマであり、そのうちの10%は多発性であり[51]、悪性である[52][60]。
インスリノーマの最適な治療法は外科手術による切除であり[49][50][54][61][62]、取り除くことで寛解する[49][50][61]。インスリノーマを切除したあとの患者は低血糖症が無くなり、体重は大幅に減少する[49][56][61]が、切除したあとでも再発するリスクはある[54]。インスリノーマの切除に成功した最初の症例が報告されたのは1929年のことである[54]。
インスリノーマは、内因性高インスリン症に関連する低血糖症の最も一般的な原因である[62]。長時間絶食することにより、内因性高インスリン症を検出し、再発性低血糖の原因として不適切な形で上昇したインスリンの分泌を検出できる手段となる[62]。
インスリンの濃度が高い状態では、身体は一方的に太り続けていく。これは、その人がどれぐらい食べたか、運動していたかどうかは、何の関係も無い。
インスリンは脂肪分解を抑制・妨害する
インスリンは脂肪の合成と貯蔵を促進し、体内における脂肪分解を徹底的に抑制・阻害する最大のホルモンである[63][64][65][66]。
インスリンは脂肪の蓄積を強力に促進し、空腹感を高め、体重増加を惹き起こす。たとえカロリーを制限したところで、インスリンを注射された動物には過剰な量の体脂肪が蓄積する[17]。
インスリンの分泌を高める食事は、インスリンを注射した時と同様の作用をもたらす[17]。
インスリンは、細胞へのブドウ糖の取り込みを促進し、脂肪細胞からの脂肪酸の放出を抑制・妨害し、肝臓でのケトン体(Keto)の産生を抑制し、脂肪の沈着を促進し、主要な代謝燃料の循環濃度までも低下させる[17]。
肥満における危険因子には、高インスリン血症が関わっている。インスリンの濃度が正常より高い場合や、インスリンの濃度がほんのわずかに上昇するだけで肥満は惹き起こされる。インスリンの分泌を阻害する薬物を投与するか、インスリンの濃度が低下すると体重は減少する[17][32]。脂肪分解を抑制・妨害する作用は、インスリンにおける最も敏感な代謝作用である。空腹時でもインスリンの濃度がわずかに上昇すると、脂肪細胞における脂肪分解作業は阻害される[32]。細胞へのブドウ糖の取り込みを刺激するには、通常の6倍のインスリン濃度が必要になり、肝臓における糖新生( Gluconeogenesis )を抑制するには、インスリンの濃度が2倍になるだけで十分である[32]。
脂肪細胞が満杯になってしまう場合に備えて、新しく脂肪を貯蔵する場所を確保するため、インスリンは脂肪細胞を新しく作るよう信号を送る[29]。
17歳の時に1型糖尿病を発症したある女性は、その後47年間に亘って太ももにある2か所の部分に、毎日インスリンを注射し続けた。彼女の太ももには、マスクメロン大の脂肪の塊ができあがった。これは、「彼女が何をどの程度食べたか」とは何の関係も無く、「インスリンによる脂肪生成作用」に他ならない。全身のインスリン濃度が上昇している時にも、同じ現象が起こる。糖尿病患者がインスリン療法を受けるとしばしば肥満になるのは、これが理由である。『ジョスリン糖尿病学』(『Joslin's Diabetes Mellitus』)には、「It results from the direct lipogenic effect of insulin on adipose tissue, independent of food intake」(「食べ物の摂取とは何の関係も無い、脂肪組織に対するインスリンによる直接的な脂肪生成作用の結果である」)と説明されている[29]。
炭水化物とインスリン
通常、炭水化物を摂取すると、体内でブドウ糖に合成され、高血糖状態になる。インスリンはブドウ糖の細胞への取り込みを促進し、脂肪細胞からの脂肪酸の放出を抑制・妨害し、それによって身体が脂肪ではなくブドウ糖を最優先でエネルギー源にするよう促進する。インスリンは肝臓でのケトン体の産生を抑制し、脂肪の沈着を促進し、主要な代謝燃料の循環濃度までも低下させる[17]。一方、炭水化物をほとんど含まず、脂肪分が豊富な食事を摂ると、肝臓は脂肪を脂肪酸(Fatty Acids)とケトン体に分解する。ケトン体は脳に入り、ブドウ糖に代わるエネルギー源として消費される。血中のケトン体濃度の上昇は「生理的ケトーシス」(Neutritional Ketosis)と呼ばれ、この状態になると、癲癇の発作の頻度を低下させる[67]。なお、この「生理的ケトーシス」と、糖尿病患者の体内で起こる「糖尿病性ケトアシドーシス」(Diabetic Ketoacidosis)は全くの別物であり、両者は明確に区別される。
炭水化物は、脂肪やタンパク質に比べてインスリンの分泌にはるかに大きな影響を及ぼす。インスリンは食事における満腹感を減少させ、摂食行動にも影響を及ぼす。炭水化物の摂取を減らすと、インスリン抵抗性は緩和される。炭水化物を制限する食事は、インスリンの濃度が高い患者に有益である証拠が示された[33]。
炭水化物が少なく、脂肪が多い食事は、空腹感と満腹感に大いに影響を与える。炭水化物が多く、脂肪が少ない食事(カロリー制限食)と比較すると、高脂肪食は体脂肪を減少させ、身体のエネルギー消費量の増加を促進する[33]。
炭水化物を制限する食事は、体重を減らすという目的においても、低脂肪食よりも優れている証拠を示している[68]。
また、炭水化物を制限する食事は、低脂肪食よりも大幅に体重を減らし、心血管疾患の危険因子も減少させる[69]。
炭水化物の少ない食事は、血糖値とその制御の大幅な改善につながり、薬物の服用回数を減らせるだけでなく、服用の必要も無くなる可能性があり、この食事法は2型糖尿病の改善と回復にも効果的である証拠が示された[16]。
ケトン食療法(The Ketogenic Diet)を含めて、炭水化物を制限する食事法は安全であり、長期に亘って健康を維持し、さまざまな病理学的状態を防止または逆転させる力がある[70]。ケトン食を止めると(炭水化物の摂取を増やし、脂肪の摂取を減らすと)、片頭痛や癲癇発作が再発する[70]。
「炭水化物は肥満およびそれに伴う疾患の主要な推進力であり、精製された炭水化物や糖分の過剰摂取を減らすべきである」と結論付け、炭水化物を「Carbotoxicity」(「炭水化物には毒性がある」)という造語で表現する研究者もいる[70]。
食後の血糖値の上昇とインスリンの分泌を最も強力に促進するのは炭水化物である[16]。タンパク質もインスリンの分泌を刺激するが、インスリンと拮抗する異化ホルモン、グルカゴン(Glucagon)の分泌も誘発する。一方、食べ物に含まれる脂肪分は、インスリンの分泌にほとんど影響を与えない。この生理学的な事実は、低糖質・高脂肪食が人体に有益であることを示す理論的根拠となる[17]。
ハーバード大学の元医学部長ジョージ・F・ケイヒル・ジュニア(en:George F. Cahill Jr.)は、
「Carbohydrates is driving insulin is driving fat.」(「脂肪を操るインスリンを、炭水化物が操る」)[29]との言葉を残している。
肥満、インスリン抵抗性、メタボリック症候群、2型糖尿病を患っている患者が、炭水化物の摂取を制限し、脂肪に置き換えて食べると、最大限の効果が得られる可能性がある[71]。
体重を減らしたい人、心血管疾患の危険因子を減らしたい人にとって、炭水化物が少なく、脂肪(トランス脂肪酸を除く全ての脂肪。飽和脂肪酸、一価不飽和脂肪酸、多価不飽和脂肪酸)が多い食事はその選択肢となりうる[69]。
1日を通して、インスリンの濃度が高い状態を避けることは、脂肪の蓄積を防ぐという意味でも大いに有効である。断食も有効な手段となりうる[32]。
リパーゼ、インスリン、脂肪分解と脂肪蓄積
1970年代初期、マサチューセッツ大学のジョージ・ウェイド(George Wade)は、雌のラットから卵巣を摘出し、そのラットの行動を観察し、性ホルモン、体重、および食欲の関係について研究を始めた。卵巣を摘出されたラットは餌をがつがつと食べ始め、瞬く間に肥満になった。ラットは過食し、その身体には過剰な脂肪が蓄積した(第1の実験)。その後、ウェイドは卵巣を摘出したラットに厳格な食餌制限を行った。このラットが激しい空腹を覚えて何かを食べたくてたまらなくなったとしても、その衝動を満たせない食餌制限を実施した(第2の実験)。その結果、ラットは好きなだけ餌を与えられた時と同じく、すみやかに肥満体になっただけであった。このラットは完全に動かなくなり、食べ物を得る必要がある時にだけ、動くようになった。 ラットの卵巣を摘出したことにより、ラットの脂肪組織は循環する血液から脂肪を蓄えた。一方、自由に餌を食べることも許されない時、ラットは使えるエネルギーが少ない以上、消費エネルギーを減らそうとしてその場でじっとしたまま動かなくなった(第2の実験)。これについてウェイドは「ラットは過食したから太ったのではなく、太りつつあるから過食した」と説明した[29]。
ラットの卵巣を摘出するというのは、卵巣から分泌される女性ホルモン、エストロゲン(Estrogen)を除去することと同義である。卵巣を摘出したラットにエストロゲンを注射したところ、このラットは餌をがつがつと食べることは無く、肥満にもならなかった。卵巣を摘出したラットが過食する衝動に駆られたのは、身体を動かすのに必要なカロリーを脂肪細胞が次々に取り込んだことで、身体がエネルギー不足に陥ったためである。脂肪細胞がカロリーを取り込んで隔離すればするほど、ラットはエネルギーを補給しようとして食べる量を増やす。だが、脂肪細胞がカロリーを取り込み続ける限り、他の細胞に行き渡らせるだけの十分なカロリーが不足し、ラットは太り、飢え、空腹を満たせなければ、エネルギーの消費を減らす(動かなくなる)ことで解決しようとする。
エストロゲンは、LPL(Lipoprotein Lipase, リポプロテイン・リパーゼ)という酵素に対して、ある働きかけを行う。LPLは、脂肪組織、骨格筋、心筋、乳腺を含む多くの末梢組織の表面に発現し、血中を流れる脂肪を細胞内に送り込む役割がある[72]。LPLが脂肪細胞の表面に発現している時、血中の脂肪を脂肪細胞が取り込む。一方、LPLが筋肉細胞に発現している時、脂肪は筋肉細胞に取り込まれ、筋肉はそれを燃料として消費する。エストロゲンには、脂肪細胞にあるLPLの活動を抑制・阻害する作用がある。細胞の周辺にエストロゲンが増えると、LPLの活性が低下し、脂肪が蓄積されにくくなる。逆に、このラットの実験のように卵巣を摘出することでエストロゲンが分泌されなくなると、脂肪細胞におけるLPLが活性化する。LPLは、そこでいつもの仕事をする(脂肪を脂肪細胞に取り込む)が、脂肪を蓄積させる役割を持つLPLを妨害するエストロゲンが無いために、脂肪細胞には大量のLPLが発現し、そのせいで脂肪が脂肪細胞に次々に取り込まれ、ラットは肥満体となった。ラットから卵巣を摘出したことで、エストロゲンは分泌されなくなり、ラットは通常以上に太っていった。ヒトにおいても、卵巣を摘出したあとや、閉経後の女性の多くは肥満になるが、その理由は、彼女らの体内でエストロゲンの分泌量が減り、その脂肪細胞にLPLが大量に発現するからである[29]。
ラットを肥満から解放する方法はただ1つ、エストロゲンをラットに戻すことである。さすればラットは再び痩せるうえに、食欲も食べる量も正常に戻る。動物たちに食餌制限と運動を強いたところで無駄であり、彼らが肥満になるのを防ぐことはできない[29]。
脂肪組織における脂肪の蓄積と減少には、インスリンのほかに、複数の酵素と複数のホルモンが関わっている[72][73][74][75][76][77][78][79][80]。
ヒトを含めたすべての生物は、エネルギー基質や信号伝達の前駆体として、脂肪酸(Fatty Acids)を燃料にしている。脂肪酸を輸送および保存する際には、中性脂肪(Triglyceride)という分子の形で行われる。だが、中性脂肪はそのままの大きさでは細胞膜を通過できず、細胞への出入りが行われる際にはリパーゼ(Lipase)による作用で分解されなければならない。この生化学的過程を「脂肪分解」(Lipolysis)と呼ぶ[81]。膵臓から分泌される膵液には脂肪分解作用があり、これは食べ物に含まれる脂肪分を腸が取り込む際に欠かせないものである[81]。
LPLは、体内の脂肪の蓄積や脂肪の分解を制御する重要な酵素の一種である。脂肪組織、骨格筋、心筋、乳腺を含む多くの末梢組織の表面に発現し、血中から脂肪を細胞内に送り込む役割を持ち、この酵素を調節するのはインスリンである[72]。インスリンは「脂肪代謝における主要な調節器」であり、同時にLPL活性化の調節器でもあり、脂肪細胞におけるLPLの活性化を促す。インスリンが分泌されればされるほど脂肪細胞におけるLPLの活性化はますます強まり、血中から多くの脂肪が脂肪細胞に流入していく。さらに、インスリンは筋肉細胞におけるLPLを抑制し、それによって筋肉が脂肪酸を燃料に使うこともできなくなる。脂肪細胞から脂肪酸が放出されようという時にインスリンの濃度が高ければ、これらの脂肪酸は筋肉細胞には取り込まれず、燃料として消費されることも無く、インスリンによって脂肪細胞に再び押し戻される[29]。
LPLは、脂肪細胞における脂肪の蓄積に関わっている。肥満体においては、この酵素の活性化が、肝臓における脂肪生成ならびに高インスリン血症の増加に関係している。炭水化物の慢性的な消費が、この酵素の活性化の漸進的な上昇および脂肪細胞の肥大を促進することが分かっている[75]。
脂肪細胞の表面にあるLPLの活性化が失われ、筋肉細胞の表面にあるLPLが活性化すると、蓄積した脂肪が減少する[73]。
ヒトが運動をしている間、LPLの活性化は脂肪細胞内で低下し、筋肉細胞内で活性化が上昇する。これは脂肪細胞から脂肪が放出されるのを促進し、燃料を必要とする筋肉細胞で消費される。しかし、運動を終えた途端、この状況は逆転する。筋肉細胞におけるLPLの活性化は失われ、脂肪細胞内のLPLの活性化が急上昇し、脂肪細胞は運動中に失われた脂肪を補充しようとし、再び太る。これは、運動がヒトを空腹にさせる理由でもある。運動を終えると、筋肉はその補充と修復のためにタンパク質を必要とするのに加えて、脂肪の補充も積極的に行う。身体の他の部分は、運動によって身体から流出したエネルギーを補充しようとし、その作用で食欲が増す[29]。
すなわち、運動をすると、その最中に少しは脂肪が減り、その分だけ痩せるが、運動を終えた途端、(運動中に失われた分の脂肪が)またもや体内に復活するようにできている[29]。「運動をしても痩せない、肥満を防げないのはなぜか?」というのは、これで説明が付く。
男と女で太り方がそれぞれ異なるのは、LPLの分布が異なり、それに付随して分泌されるホルモンの影響もそれぞれ異なるためである[29]。
ATGL(Adipose Triglyceride Lipase, 脂肪組織中性脂肪リパーゼ)は、脂肪細胞における脂肪分解の律速酵素(Rate-Limiting Enzyme)である。脂肪分解過程の触媒となる別の酵素としてHSL(Hormone Sensitive Lipase, ホルモン感受性リパーゼ)の存在があり、インスリンはこれらの酵素も調節する。ATGLは、遊離脂肪酸(Free Fatty Acids)を除去してジアシルグリセロール(Diacylglycerol)を生成することで脂肪分解を開始し、HSLがそれを加水分解する(グリセロールと脂肪酸に分解する)[82]。
インスリンは、LPLだけでなく、HSLにも影響を及ぼす。HSLは、脂肪細胞にて中性脂肪を脂肪酸に分解し、それが血液循環に流れ出るよう促す。この時、脂肪細胞内の脂肪が減少する。HSLの活性化が高ければ高いほど、脂肪細胞からより多くの脂肪酸が放出され、身体はそれを燃料にして消費し、貯蔵されている脂肪の量が減っていく。インスリンはこのHSLの働きを抑制し、脂肪細胞内の中性脂肪の分解を妨害し、脂肪細胞からの脂肪酸の流出を最小限に抑える。インスリンはほんのわずかな量でHSLの働きを抑制し、インスリンの濃度がわずかでも上昇すると、脂肪細胞内に脂肪が蓄積していく[29]。
HSLは、脂肪細胞における脂肪分解だけでなく、ステロイドの産生や精子の形成にも関わる重要な酵素である[83]。HSLが欠損すると、脂肪組織の萎縮、炎症が起こり、インスリン抵抗性が全身に惹き起こされ、脂肪肝の発症を促進する[74]。
ATGLとHSLの活性化は、絶食している時にWAT(White Adipose Tissue, 白色脂肪組織)で強力に上方調節された(有意に増加した)。同時に、血漿遊離脂肪酸の比率も増加し、空腹時や絶食状態になると脂肪分解率の上昇が確認された[84]。
成長ホルモン(Growth Hormone)には、蓄積した脂肪の減少を促す作用がある。成長ホルモンは中性脂肪の分解を刺激し、LPLを阻害することにより、体重と体脂肪の減少が促進される。HSLの活性化は、体重減少に伴って大幅に強化される[76]。インスリンはLPLを活性化させ、HSLの作用を抑制するが、成長ホルモンはインスリンによる脂肪生成作用を低下させ、脂肪組織における脂肪の貯蔵と蓄積を抑制・阻害する。高脂肪食を組み合わせることで、中性脂肪の数値も改善される[77]。
インスリンを除く全てのホルモンはHSLを刺激することで中性脂肪の分解を促進するが、HSLはインスリン感受性が非常に高く、インスリンを除く全てのホルモンには、インスリンによる脂肪蓄積作用を上回る力が無い。インスリン以外のホルモンによる脂肪細胞からの脂肪酸の放出が可能となるのは、インスリンの濃度が低い時だけである[29]。
1965年、医学物理学者のロザリン・サスマン・ヤロウ( Rosalyn Sussman Yalow )と、医師で化学者のソロモン・アーロン・バーソン( en:Solomon Aaron Berson )の2人は、「脂肪を脂肪細胞から放出させ、それをエネルギーにして消費する」ためには、「Requires only the negative stimulus of insulin deficiency.」(「『インスリン不足』という負の刺激以外は必要ない」)と明言した[29]。
出典
- ^ “Insulin | Meaning of Insulin by Lexico”. Lexico Dictionaries | English. 2021年1月11日閲覧。
- ^ “insulin - WordReference.com Dictionary of English”. www.wordreference.com. 2021年1月11日閲覧。
- ^ a b c Stryer, Lubert (1995). Biochemistry. (Fourth ed.). New York: W.H. Freeman and Company. pp. 773–74. ISBN 0-7167-2009-4
- ^ “Insulin: understanding its action in health and disease”. British Journal of Anaesthesia 85 (1): 69–79. (July 2000). doi:10.1093/bja/85.1.69. PMID 10927996.
- ^ a b c d e f “A reappraisal of the blood glucose homeostat which comprehensively explains the type 2 diabetes mellitus-syndrome X complex”. The Journal of Physiology 549 (Pt 2): 333–46. (June 2003). 2003. doi:10.1113/jphysiol.2002.037895. PMC 2342944. PMID 12717005.
- ^ a b Biochemistry (4th ed.). New York: Wiley. (2011)
- ^ American Society of Health-System Pharmacists (2009年2月1日). “Insulin Injection”. PubMed Health. National Center for Biotechnology Information, U.S. National Library of Medicine. 2012年10月12日閲覧。
- ^ Drug Information Portal NLM – Insulin human USAN http://druginfo.nlm.nih.gov/drugportal/
- ^ “First Successful Laboratory Production of Human Insulin Announced”. News Release. Genentech (1978年9月6日). 2016年9月26日閲覧。
- ^ Tof I (1994年). “Recombinant DNA technology in the synthesis of human insulin”. Little Tree Publishing. 2009年11月3日閲覧。
- ^ “What's fueling the biotech engine-2011 to 2012”. Nature Biotechnology 30 (12): 1191–7. (December 2012). doi:10.1038/nbt.2437. PMID 23222785.
- ^ “Insulin Biosynthesis, Secretion, Structure, and Structure-Activity Relationships”. Endotext. MDText.com, Inc.. (2000). PMID 25905258 2020年2月18日閲覧。
- ^ “The first sequence. Fred Sanger and insulin”. Genetics 162 (2): 527–32. (October 2002). PMC 1462286. PMID 12399368.
- ^ “The discovery and development of insulin as a medical treatment can be traced back to the 19th century.” (英語). Diabetes (2019年1月15日). 2020年2月17日閲覧。
- ^ “19th WHO Model List of Essential Medicines (April 2015)”. WHO (2015年4月). 2015年5月10日閲覧。
- ^ a b c The effect of a low-carbohydrate, ketogenic diet versus a low-glycemic index diet on glycemic control in type 2 diabetes mellitusEric C Westman, William S Yancy, Jr, John C Mavropoulos, Megan Marquart, Jennifer R McDuffie. Published online 2008 Dec 19. doi: 10.1186/1743-7075-5-36
- ^ a b c d e f g h The Carbohydrate-Insulin Model of Obesity: Beyond ‘Calories In, Calories Out’David S Ludwig, MD, PhD and Cara B Ebbeling, PhD. JAMA Intern Med. Author manuscript; available in PMC 2019 Aug 1. Published in final edited form as: JAMA Intern Med. 2018 Aug 1; 178(8): 1098-1103, doi:10.1001/jamainternmed.2018.2933.
- ^ 『Medical Tribune』2011年1月27日号 別刷
- ^ a b Hellman 2007.
- ^ a b 【古今東西あの出来事】世界初のインスリン投与(1922年)糖尿病患者の命救う『日本経済新聞』朝刊2020年1月10日(ニュースな科学面)2020年1月11日閲覧
- ^ UNESCO Memory of the World Archives
- ^ 平川公行『糖尿病のインスリン療法』(新治療叢書 大正13年 第1編、現代之医学社)
- ^ 昭和16年2月23日の『読売新聞』
- ^ “医療用配合剤の販売名命名の取扱い」および「インスリン製剤販売名命名の取扱い」の一部改正について」” (PDF). 厚生労働省医薬食品局審査管理課長・同安全対策課長 (2013年8月1日). 2015年12月25日閲覧。
- ^ “インスリンポンプの安全性についてADA/EASDが合同声明を発表”. 糖尿病ネットワーク (2015年3月24日). 2016年1月7日閲覧。
- ^ “インスリンポンプ情報ファイル”. 糖尿病ネットワーク (2015年12月1日). 2016年1月7日閲覧。
- ^ 吉野功二, 武田則之, 村松学 ほか「インスリン製剤中のヒトインスリンおよびプロタミンに対して全身性アレルギーを来した糖尿病の1例」『糖尿病』1999年 42巻 11号 p.927-930, doi:10.11213/tonyobyo1958.42.927, 日本糖尿病学会
- ^ 有好香子, 野田薫, 綾目秀夫「アナフィラキシーショックをきたしたインスリンアレルギーの1例」『糖尿病』2005年 48巻 8号 p.617-620, doi:10.11213/tonyobyo.48.617, 日本糖尿病学会
- ^ a b c d e f g h i j k l m n o p Taubes, Gary (2010). Why We Get Fat. New York City: Alfred A. Knopf. ISBN 978-0-307-27270-6
- ^ Lipodystrophy in Insulin-Treated Subjects and Other Injection-Site Skin Reactions: Are We Sure Everything is Clear?Sandro Gentile, Felice Strollo, Antonio Ceriello, and On behalf of the AMD-OSDI Injection Technique Study Group. Diabetes Ther. 2016 Sep; 7(3): 401–409. Published online 2016 Jul 25. doi:10.1007/s13300-016-0187-6 PMCID:PMC5014793 PMID 27456528
- ^ Insulin lipodystrophy and lipohypertrophyJatinder K. Mokta, Kiran K. Mokta, and Prashant Panda. Indian J Endocrinol Metab. 2013 Jul-Aug; 17(4): 773–774. doi:10.4103/2230-8210.113788 PMCID:PMC3743397 PMID 23961513
- ^ a b c d e Insulin translates unfavourable lifestyle into obesityHubert Kolb, Michael Stumvoll, Werner Kramer, Kerstin Kempf,corresponding author and Stephan Martin. BMC Med. 2018; 16: 232. Published online 2018 Dec 13, doi:10.1186/s12916-018-1225-1.
- ^ a b c Low-Carbohydrate Diets in the Management of Obesity and Type 2 Diabetes: A Review from Clinicians Using the Approach in PracticeTara Kelly, David Unwin, and Francis Finucane. Int J Environ Res Public Health. 2020 Apr; 17(7): 2557. Published online 2020 Apr 8, doi:10.3390/ijerph17072557.
- ^ 「平成14年度糖尿病実態調査報告」平成16年6月厚生労働省健康局
- ^ a b 坂本信夫、「糖尿病合併症の成因と対策」『日本内科学会雑誌』 1989年 78巻 11号 p.1540-1543, doi:10.2169/naika.78.1540
- ^ Sakamoto N, et al : "The features of causes of death in Japanese diabetics during the period 1971-1980." The Tohoku Journal of Experimental Medicine., 1983年 141巻 Suppl号 p.631-638, doi:10.1620/tjem.141.Suppl_631.
- ^ 川上正舒、「特集 糖尿病と動脈硬化症 動脈硬化症の分子機構」『糖尿病』 2003年 46巻 12号 p.913-915, doi:10.11213/tonyobyo1958.46.913
- ^ Formation of Fructose-Mediated Advanced Glycation End Products and Their Roles in Metabolic and Inflammatory DiseasesAlejandro Gugliucci, Published online 2017 Jan 11, doi:10.3945/an.116.013912.
- ^ Metabolic Syndrome and CancerPooja Pothiwala, M.D. Sushil K. Jain, Ph.D. and Subhashini Yaturu, M.D. doi:10.1089/met.2008.0065 PMC PMC3191378 PMID 19284314
- ^ The Link between the Metabolic Syndrome and CancerSandra Braun, Keren Bitton-Worms, and Derek LeRoith. Published online 2011 Aug 16. doi:10.7150/ijbs.7.1003 PMC PMC3164150 PMID 21912508
- ^ High-sugar diets, type 2 diabetes and Alzheimer's diseasePaula I Moreira. PMID 23657152 doi:10.1097/MCO.0b013e328361c7d1
- ^ Cerebral Fructose Metabolism as a Potential Mechanism Driving Alzheimer’s DiseaseRichard J. Johnson, Fernando Gomez-Pinilla, Maria Nagel, Takahiko Nakagawa,4 Bernardo Rodriguez-Iturbe, Laura G. Sanchez-Lozada, Dean R. Tolan, and Miguel A. Lanaspa. Published online 2020 Sep 11. doi:10.3389/fnagi.2020.560865 PMID 33024433
- ^ Consuming fructose-sweetened, not glucose-sweetened, beverages increases visceral adiposity and lipids and decreases insulin sensitivity in overweight/obese humansJ Clin Invest. 2009 May 1; 119(5): 1322-1334. Kimber L. Stanhope, Jean Marc Schwarz, Nancy L. Keim, Steven C. Griffen, Andrew A. Bremer, James L. Graham, Bonnie Hatcher, Chad L. Cox, Artem Dyachenko, Wei Zhang, John P. McGahan, Anthony Seibert, Ronald M. Krauss, Sally Chiu, Ernst J. Schaefer, Masumi Ai, Seiko Otokozawa, Katsuyuki Nakajima, Takamitsu Nakano, Carine Beysen, Marc K. Hellerstein, Lars Berglund, and Peter J. Havel, Published online 2009 Apr 20, doi:10.1172/JCI37385.
- ^ Effects of Natural Products on Fructose-Induced Nonalcoholic Fatty Liver Disease (NAFLD)Qian Chen, Tingting Wang, Jian Li, Sijian Wang, Feng Qiu, Haiyang Yu, Yi Zhang, and Tao Wang. Nutrients. 2017 Feb; 9(2): 96.Published online 2017 Jan 31, doi:10.3390/nu9020096.
- ^ Fructose metabolism, cardiometabolic risk, and the epidemic of coronary artery disease Peter Mirtschink, Cholsoon Jang, Zoltan Aran, Wilhelm Krek, Eur Heart J. 2018 Jul 7; 39(26): 2497-2505. Published online 2017 Sep 7, doi:10.1093/eurheartj/ehx518
- ^ Fructose contributes to the Warburg effect for cancer growthTakahiko Nakagawa,corresponding author, Miguel A. Lanaspa, Inigo San Millan, Mehdi Fini, Christopher J. Rivard,6 Laura. Sanchez-Lozada, Ana Andres-Hernando, Dean R. Tolan, and Richard J. Johnson. Cancer Metab. 2020; 8: 16. Published online 2020 Jul 10, doi:10.1186/s40170-020-00222-9.
- ^ Fructose Consumption, Lipogenesis, and Non-Alcoholic Fatty Liver DiseaseKasper W. ter Horst and Mireille J. Serlie. Nutrients. 2017 Sep; 9(9): 981. Published online 2017 Sep 6, doi:10.3390/nu9090981.
- ^ a b c Fung, Jason (2016). The Obesity Code: Unlocking the Secrets of Weight Loss. Canada: Greystone Books. ISBN 9781771641258
- ^ a b c d Paroxysmal dystonic choreoathetosis with symptomatic seizures secondary to hypoglycemia caused by insulinomaMeena Gupta, Amit Batra, Makarand Hirve, Debashish Chowdhury, Geeta A. Khwaja, and P. K. Mishra. doi:10.4103/0972-2327.91965
- ^ a b c Insulinoma After Bariatric Surgery: Diagnostic Dilemma and Therapeutic ApproachesChristopher M. Mulla, MD, Alessandra Storino, MD, Eric U. Yee, MD, David Lautz, MD, Mandeep S. Sawnhey, MD, A. James Moser, MD, and Mary-Elizabeth Patti, MD. doi:10.1007/s11695-016-2092-5
- ^ a b Long-standing insulinoma: two case reports and review of the literatureMohamed Tarchouli,corresponding author Abdelmounaim Ait Ali, Moulay Brahim Ratbi, Mohamed said Belhamidi, Mohamed Essarghini, El Mehdi Aboulfeth, Mohamed Bouzroud, Yassir Sbitti, Mohamed Oukabli, Mohammed Elfahssi, and Khalid Sair. doi:10.1186/s13104-015-1424-1
- ^ a b Hypoglycemia and decreased insulin requirement caused by malignant insulinoma in a type 1 diabetic patient: when the hoof beats are from a zebra, not a horseHilde K. Gjelberg, Dag Hoem, Caroline S. Verbeke, Johan Eide, John G. Cooper, and Anders Molvencorresponding author. doi:10.1002/ccr3.927
- ^ Insulinoma presenting as refractory seizure disorderPamela Correia,a,1 Roopal Panchani,1 Rajeev Ranjan,1 and Chandrashekhar Agrawal1. doi:10.12688/f1000research.1-15.v1
- ^ a b c d Recurrent insulinoma in a 10-year-old boy with Down's syndromeNoman Ahmad,corresponding author Abdulmonem Mohammed Almutawa, Mohamed Ziyad Abubacker, Hossam Ahmed Elzeftawy, and Osama Abdullah Bawazir. doi:10.1530/EDM-16-0155
- ^ Long-standing Sporadic Pancreatic Insulinoma: Report of a Rare CaseAlexander Muacevic and John R Adler, Zainab Majid,Faryal Tahir, and Syed Ali Haider. doi:10.7759/cureus.6947
- ^ a b Insulinoma masquerading as a loss of consciousness in a teenage girl: case report and literature reviewMeghana Gudala, Mahmuda Ahmed, Rushika Conroy, and Ksenia Tonyushkinacorresponding author. doi:10.1186/s13633-017-0049-7
- ^ Improved Contemporary Surgical Management of Insulinomas -A 25-year Experience at the Massachusetts General Hospital-Mehrdad Nikfarjam, MD, PhD, Andrew L. Warshaw, MD, Lloyd Axelrod, MD, Vikram Deshpande, MD, Sarah P. Thayer, MD, PhD, Cristina R. Ferrone, MD, and Carlos Fernández-del Castillo, MD. doi:10.1097/SLA.0b013e31815792ed
- ^ Acanthosis nigricans in insulinomaViveka P. Jyotsna, Nishant Raizada, Semanti Chakraborty, and S. Pal. doi:10.4103/2230-8210.139223
- ^ a b Metastatic Insulinoma in a Patient with Type 2 Diabetes Mellitus: Case Report and Review of the LiteratureNoormuhammad Oosman Abbasakoor, Marie Louise Healy, Donal O'Shea, Donal Maguire, Cian Muldoon, Kieran Sheahan, Dermot O'Toole. doi:10.1155/2011/124078
- ^ Diagnostic Difficulties in a Pediatric InsulinomaIngrith Miron, MD, PhD, Smaranda Diaconescu, MD, PhD, Gabriel Aprodu, MD, PhD, Ileana Ioniuc, MD, PhD, Mihai Radu Diaconescu, MD, PhD, and Lucian Miron, MD, PhD. doi:10.1097/MD.0000000000003045
- ^ a b c Insulinoma: A Comprehensive Summary of Two CasesPankaj Sharma, Sonia Sharma, Shivani Kalhan, corresponding author Bhanu Pratap Singh, and Sonam Sharma. doi:10.7860/JCDR/2014/8694.4782
- ^ a b c Diagnosis and Localization of Insulinoma after Negative Laparotomy by Hyperinsulinemic, Hypoglycemic Clamp and Intra-Aterial Calcium StimulationRobert A. Ritzel, Berend Isermann, Tobias Schilling, Hanns-Peter Knaebel, Markus W. Büchler, and Peter P. Nawroth. doi:10.1900/RDS.2004.1.42
- ^ Anti-Lipolysis Induced by Insulin in Diverse Pathophysiologic Conditions of Adipose TissueJia Zhao,1 YaYun Wu, XiangLu Rong, CuiWen Zheng, and Jiao Guo. Diabetes Metab Syndr Obes. 2020; 13: 1575-1585. Published online 2020 May 11, doi:10.2147/DMSO.S250699
- ^ Insulin and Insulin Receptors in Adipose Tissue DevelopmentAngelo Cignarelli, Valentina Annamaria Genchi, Sebastio Perrini, Annalisa Natalicchio, Luigi Laviola, and Francesco Giorgino. Int J Mol Sci. 2019 Feb; 20(3): 759. Published online 2019 Feb 11, doi:10.3390/ijms20030759
- ^ Insulin Regulates Adipocyte Lipolysis via an Akt-Independent Signaling Pathway Sarah M. Choi, David F. Tucker, Danielle N. Gross, Rachael M. Easton, Lisa M. DiPilato, Abigail S. Dean, Bob R. Monks, and Morris J. Birnbaum. Mol Cell Biol. 2010 Nov; 30(21): 5009-5020. Published online 2010 Aug 23, doi:10.1128/MCB.00797-10.
- ^ Insulin Inhibits Lipolysis in Adipocytes via the Evolutionarily Conserved mTORC1-Egr1-ATGL-Mediated Pathway Partha Chakrabarti, Ju Youn Kim, Maneet Singh, Yu-Kyong Shin, Jessica Kim, Joerg Kumbrink, Yuanyuan Wu, Mi-Jeong Lee, Kathrin H. Kirsch, Susan K. Fried, and Konstantin V. Kandror. Mol Cell Biol. 2013 Sep; 33(18): 3659-3666, doi:10.1128/MCB.01584-12.
- ^ Freeman JM, Kossoff EH, Hartman AL. The ketogenic diet: one decade later. Pediatrics. 2007 Mar;119(3):535–43. doi:10.1542/peds.2006-2447. PMID 17332207
- ^ Genetic evidence that carbohydrate-stimulated insulin secretion leads to obesity Christina M. Astley, Jennifer N. Todd, Rany M. Salem Sailaja Vedantam, Cara B. Ebbeling, Paul L. Huang, David S. Ludwig, Joel N. Hirschhorn, and Jose C. Florez. Clin Chem. Author manuscript; available in PMC 2019 Jan 1. Published in final edited form as: Clin Chem. 2018 Jan; 64(1): 192-200, doi:10.1373/clinchem.2017.280727.
- ^ a b Effects of Low-Carbohydrate and Low-Fat Diets A Randomized TrialLydia A. Bazzano, MD, PhD, MPH,Tian Hu, MD, MS, Kristi Reynolds, PhD, Lu Yao, MD, MS, Calynn Bunol, MS, RD, LDN, Yanxi Liu, MS, Chung-Shiuan Chen, MS, Michael J. Klag, MD, MPH, Paul K. Whelton, MD, MSc, MB, and Jiang He, MD, PhD. Ann Intern Med. Author manuscript; available in PMC 2015 Sep 2. Published in final edited form as: Ann Intern Med. 2014 Sep 2; 161(5): 309–318. doi: 10.7326/M14-0180
- ^ a b c Carbotoxicity—Noxious Effects of CarbohydrateGuido Kroemer, Carlos López-Otín, Frank Madeo, Rafael de Cabo. Cell. 2018 Oct 18; 175(3): 605–614. doi: 10.1016/j.cell.2018.07.044
- ^ Dietary carbohydrate restriction as the first approach in diabetes management: critical review and evidence baseRichard D Feinman, Wendy K Pogozelski, Arne Astrup, Richard K Bernstein, Eugene J Fine, Eric C Westman, Anthony Accurso, Lynda Frassetto, Barbara A Gower, Samy I McFarlane, Jörgen Vesti Nielsen, Thure Krarup, Laura Saslow, Karl S Roth, Mary C Vernon, Jeff S Volek, Gilbert B Wilshire, Annika Dahlqvist, Ralf Sundberg, Ann Childers, Katharine Morrison, Anssi H Manninen, Hussain M Dashti, Richard J Wood, Jay Wortman, Nicolai Worm. PMID 25287761, doi:10.1016/j.nut.2014.06.011.
- ^ a b c Lipoprotein lipase and the disposition of dietary fatty acidsB A Fielding 1, K N Frayn. PMID 10211047, doi:10.1017/s0007114598001585
- ^ a b Adipose-specific Lipoprotein Lipase Deficiency More Profoundly Affects Brown than White Fat BiologyItsaso Garcia-Arcos, Yaeko Hiyama, Konstantinos Drosatos, Kalyani G. Bharadwaj, Yunying Hu, Ni Huiping Son, Sheila M. O'Byrne, Chuchun L. Chang, Richard J. Deckelbaum, Manabu Takahashi, Marit Westerterp,‖,2 Joseph C. Obunike, Hongfeng Jiang, Hiroaki Yagyu, William S. Blaner, and Ira J. Goldberg. Published online 2013 Mar 31. doi: 10.1074/jbc.M113.469270
- ^ a b Adipose tissue deficiency of hormone-sensitive lipase causes fatty liver in miceBo Xia, Data curation, Methodology, Guo He Cai, Data curation, Hao Yang, Data curation, Shu Pei Wang, Data curation, Grant A. Mitchell, Conceptualization, Funding acquisition, Supervision, Writing – original draft, Writing – review & editing,2, and Jiang Wei Wu, Conceptualization, Funding acquisition, Supervision, Writing – original draft, Writing – review & editing. Published online 2017 Dec 12. doi: 10.1371/journal.pgen.1007110
- ^ a b Intra-Abdominal Fat Adipocyte Hypertrophy through a Progressive Alteration of Lipolysis and Lipogenesis in Metabolic Syndrome RatsIsrael Pérez-Torres,1, Yolanda Gutiérrez-Alvarez, Verónica Guarner-Lans, Eulises Díaz-Díaz, Linaloe Manzano Pech, and Sara del Carmen Caballero-Chacón. Published online 2019 Jul 5. doi: 10.3390/nu11071529
- ^ a b Regulation of lipoprotein lipase and hormone-sensitive lipase activity and gene expression in adipose and muscle tissue by growth hormone treatment during weight loss in obese patientsB Richelsen, S B Pedersen, K Kristensen, J D Børglum, H Nørrelund, J S Christiansen, J O Jørgensen. PMID 10910003, doi: 10.1053/meta.2000.6738
- ^ a b Growth hormone-mediated breakdown of body fat: effects of GH on lipases in adipose tissue and skeletal muscle of old rats fed different dietsT Johansen 1, B Richelsen, H S Hansen, N Din, K Malmlöf. PMID 12778368, doi: 10.1055/s-2003-39481
- ^ Adipose tissue metabolism in obesity: lipase action in vivo before and after a mixed mealB A Fielding, K N Frayn. PMID 10211047, doi: 10.1017/s0007114598001585
- ^ Lipoprotein lipase: from gene to obesityHong Wang 1, Robert H Eckel. PMID 19318514, doi: 10.1152/ajpendo.90920.2008
- ^ Lipoprotein lipase: a key enzyme of lipid metabolismE Bruckert 1, S Dejager. PMID 7939219
- ^ a b Biochemistry and pathophysiology of intravascular and intracellular lipolysisStephen G. Young and Rudolf Zechner. Genes Dev. 2013 Mar 1; 27(5): 459–484. doi: 10.1101/gad.209296.112
- ^ Anti-obesity effect of extract from fermented Curcuma longa L. through regulation of adipogenesis and lipolysis pathway in high-fat diet-induced obese ratsJi Hye Kim,1, Ok-Kyung Kim, Ho-Geun Yoon, Jeongjin Park, Yanghee You, Kyungmi Kim, Yoo-Hyun Lee, Kyung-Chul Choi, Jeongmin Lee, and Woojin Jun. Food Nutr Res. 2016; 60: 10.3402/fnr.v60.30428. Published online 2016 Jan 27. doi: 10.3402/fnr.v60.30428
- ^ Null Mutation in Hormone-Sensitive Lipase Gene and Risk of Type 2 DiabetesJessica S. Albert, Ph.D., Laura M. Yerges-Armstrong, Ph.D., Richard B. Horenstein, M.D., Toni I. Pollin, Ph.D., Urmila T. Sreenivasan, M.S., Sumbul Chai, M.S., William S. Blaner, Ph.D., Soren Snitker, M.D., Ph.D., Jeffrey R. O'Connell, Ph.D., Da-Wei Gong, Ph.D., Richard J. Breyer, III, M.D., Alice S. Ryan, Ph.D., John C. McLenithan, Ph.D., Alan R. Shuldiner, M.D., Carole Sztalryd, Ph.D. and Coleen M. Damcott, Ph.D. N Engl J Med. Author manuscript; available in PMC 2014 Dec 12. Published in final edited form as: N Engl J Med. 2014 Jun 12; 370(24): 2307–2315. Published online 2014 May 21. doi: 10.1056/NEJMoa1315496
- ^ Adipose Triglyceride Lipase and Hormone-Sensitive Lipase Are Involved in Fat Loss in JunB-Deficient MiceMontserrat Pinent,* Andreas Prokesch,* Hubert Hackl, Peter J. Voshol, Ariane Klatzer, Evelyn Walenta, Ute Panzenboeck, Lukas Kenner, Zlatko Trajanoski, Gerald Hoefler, and Juliane G. Bogner-Strauss. Endocrinology. 2011 Jul; 152(7): 2678–2689. Published online 2011 May 3. doi: 10.1210/en.2010-1477
参考文献
- 病態生理に基づく臨床薬理学 ISBN 4895924610
- インスリン療法マニュアル第4版 ISBN 9784830613692
- 糖尿病治療ガイド2008-2009 ISBN 9784830613708
- 超速効! 糖尿病診療エクスプレス(上巻) ISBN 4903331032
- 超速効! 糖尿病診療エクスプレス(下巻)ISBN 4903331040
- Hellman B, Gylfe E, Grapengiesser E, Dansk H, Salehi A (2007). “[Insulin oscillations--clinically important rhythm. Antidiabetics should increase the pulsative component of the insulin release]” (Swedish). Lakartidningen 104 (32–33): 2236–9. PMID 17822201.
関連項目
- 糖尿病
- 経口血糖降下薬
- シックディ
- インスリン抵抗性
- インスリン・ショック療法 - かつて統合失調症の治療法として用いられていた
- インクレチン - インスリンの分泌を促進する消化管ホルモン
- 高血糖症
- 低血糖症
- インスリノーマ
